Máte zapnutý náhled celé osnovy, zpět na běžné zobrazení.
Načítání a prohlížení osnovy může být v závislosti na množství obsahu pomalejší.
Ošetřovatelské postupy
Anotace předmětu:
Předmět je koncipován jako teoreticko-praktický. Obsah předmětu tvoří jádro profesionálních dovedností všeobecných sester a patří ke komplexu základních odborných předmětů. Na základě teoretických znalostí učí ošetřovatelskou techniku výkonů a postupy ošetřovatelských intervencí. Důraz je kladen na dodržování postupů lege artis ve shodě s nejnovějšími vědeckými poznatky a rozvojem technologií. Jednotlivé ošetřovatelské postupy a techniky jsou vyučovány ve shodě s principy ošetřovatelského procesu a holistického pojímání ošetřovatelské péče.
Kapitoly:
Kapitola obsahuje:
6
Obrázek
1
Odpovědník
4
Text
Kapitola obsahuje:
3
Obrázek
1
Odpovědník
1
Text
Kapitola obsahuje:
2
Obrázek
1
Odpovědník
12
Text
Kapitola obsahuje:
16
Obrázek
1
Odpovědník
16
Text
Kapitola obsahuje:
7
Obrázek
1
Odpovědník
5
Text
Kapitola obsahuje:
13
Obrázek
1
Odpovědník
5
Text
Kapitola obsahuje:
19
Obrázek
1
Odpovědník
14
Text
Kapitola obsahuje:
13
Obrázek
1
Odpovědník
5
Text
Kapitola obsahuje:
37
Obrázek
1
Odpovědník
6
Text
Kapitola obsahuje:
3
Obrázek
1
Odpovědník
4
Text
Kapitola obsahuje:
2
Obrázek
1
Odpovědník
6
Text
-
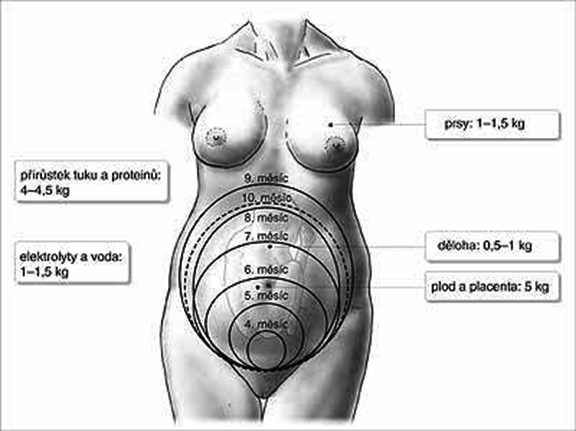
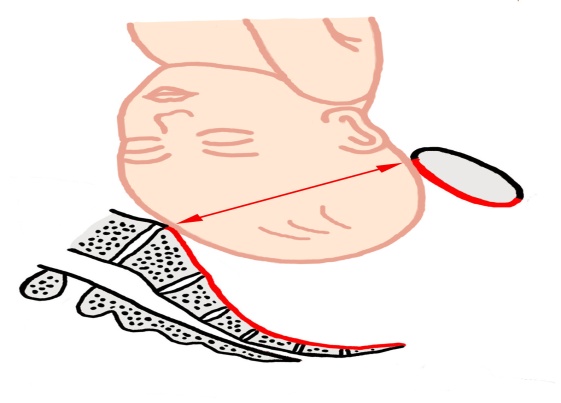
15.1 Známky těhotenství
-
15.2 Průkaz gravidity – těhotenský test, vyšetření krve na HCG, USG
-
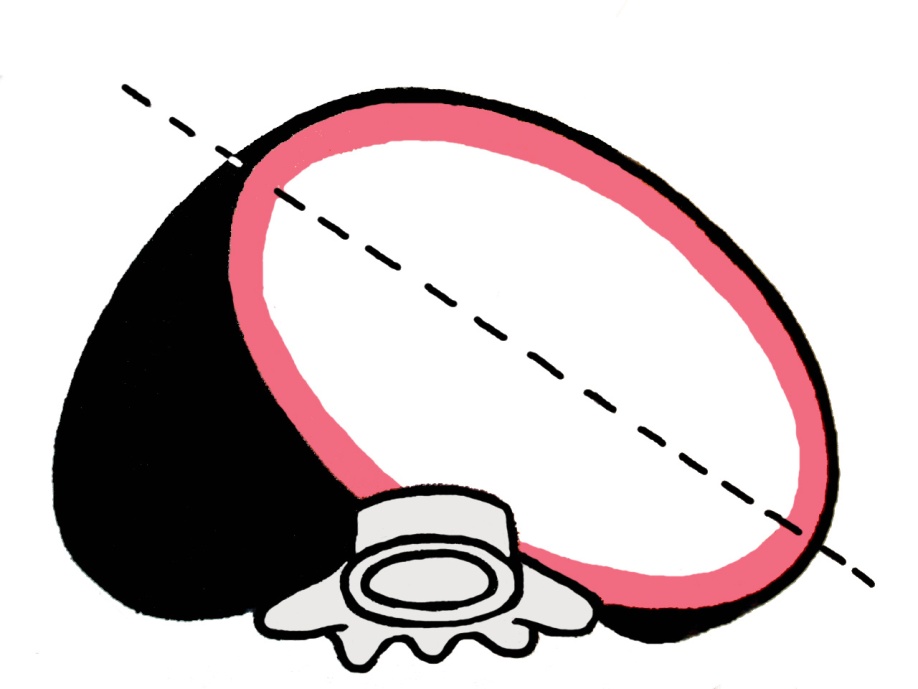
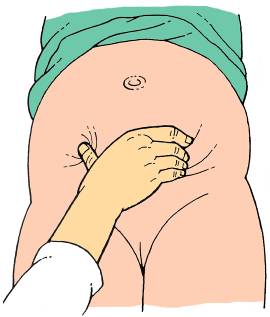
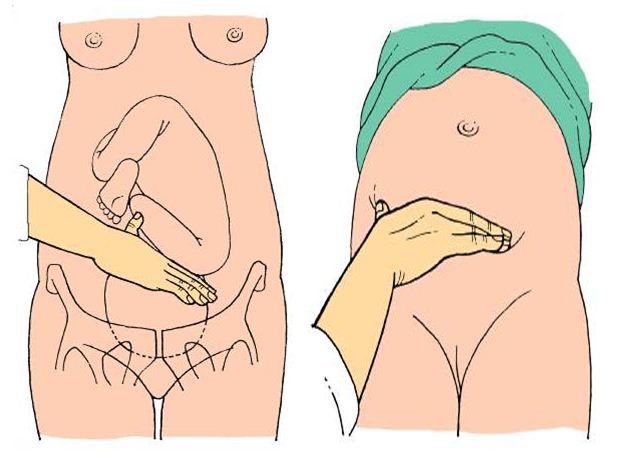
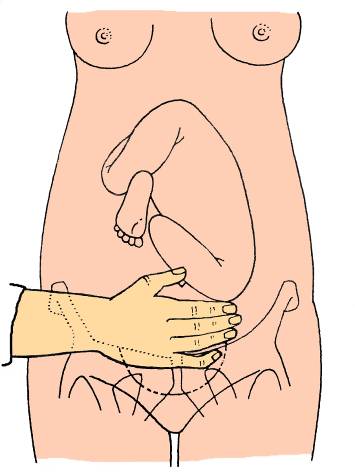
15.3 Výpočet termínu porodu – Naegelovo pravidlo, těhotenský diagram, první pohyby, USG
-
15.4 Fyziologické změny v těhotenství
-
15.5 Prenatální vyšetření a laboratorní testy běžné a screeningové v I., II., III., trimestru gravidity
-
15.1 Známky těhotenství
-
15.2 Průkaz gravidity – těhotenský test, vyšetření krve na HCG, USG
-
15.3 Výpočet termínu porodu – Naegelovo pravidlo, těhotenský diagram, první pohyby, USG
-
15.4 Fyziologické změny v těhotenství
-
...15.5 Prenatální vyšetření a laboratorní testy běžné a screeningové v I., II., III., trimestru gravidity
Kapitola obsahuje:
3
Obrázek
1
Odpovědník
10
Text
Kapitola obsahuje:
45
Obrázek
1
Odpovědník
8
Text
-
17.1 Průběh druhé doby porodní
-
17.2 Příprava porodnických nástrojů a vybavení
-
17.3 Příprava porodního boxu k porodu
-
17.4 Příprava rodičky k porodu
-
17.5 Příprava porodní asistentky k porodu
-
17.6 Monitoring stavu matky
-
17.7 Monitoring stavu plodu
-
17.8 Vedení II. doby - fyziologického porodu
-
17.9 Episiotomie
-
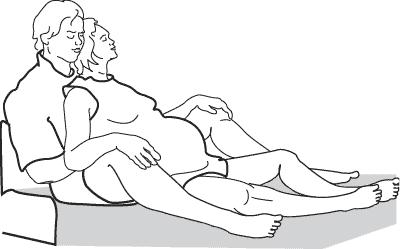
17.10 Úlevové polohy a pozice pro druhou fázi porodu
Kapitola obsahuje:
15
Obrázek
1
Odpovědník
15
Text
Kapitola obsahuje:
7
Obrázek
1
Odpovědník
8
Text
Kapitola obsahuje:
24
Obrázek
1
Odpovědník
13
Text
Kapitola obsahuje:
1
Odpovědník
1 Lůžková ošetřovací jednotka, organizace a zařízení
1 Lůžková ošetřovací jednotka, organizace a zařízení
1.4 Testovací otázky
Definice
Ošetřovací jednotka je základní funkční, stavební a organizační složka lůžkové části nemocnice.
Ve velkých fakultních nemocnicích je následující členění – nemocnice – klinika (chirurgická, interní, neurologická, ortopedická, ORL a další) – ošetřovací jednotka. V menších nemocnicích – oddělení (chirurgická, interní, neurologická, ortopedická, ORL a další) – ošetřovací jednotka. Zdravotnický kolektiv ošetřovací jednotky zodpovídá za správné léčení a ošetřování klientů. Počet zdravotnického personálu na ošetřovací jednotce, závisí na její velikosti a na charakteru práce a provozu.
1.1 Typy ošetřovacích jednotek
1.1 Typy ošetřovacích jednotek
Ošetřovací jednotky mohou být různě stavebně uspořádány. Správně zvolené stavební uspořádání ošetřovací jednotky je jedním ze základních předpokladů účelné a kvalitní ošetřovatelské péče.
Jednostranná ošetřovací jednotka
Pokoje pro nemocné a komplementy jsou umístěny na jedné straně chodby, na druhé straně jsou pouze okna. Tento typ ošetřovací jednotky má světlou chodbu, ale ta je příliš dlouhá a klade vyšší nároky na fyziologii práce zdravotnického personálu. U tohoto typu bývá obvykle pracovna sester umístěna uprostřed.
Oboustranná ošetřovací jednotka
Pokoje pro nemocné jsou umístěny na jedné straně a na druhé straně jsou funkční a pomocné místnosti (komplementy).
Zdroj: Autor
Kruhová ošetřovací jednotka
Pracovna sester je umístěna uprostřed a po obvodu se nacházejí pokoje pro nemocné a ostatní komplementy
Ošetřovací jednotka ve tvaru „U“
Pokoje pro nemocné a ostatní místnosti jsou uspořádány kolem chodby ve tvaru „U“. Sociální zařízení a úklidová místnost jsou umístěny uprostřed v jádru ošetřovací jednotky.
1.2 Druhy ošetřovacích jednotek
1.2 Druhy ošetřovacích jednotek
Každé onemocnění má svůj průběh a vyžaduje odpovídající péči. Zdravotní stav nemocného se v průběhu onemocnění či hospitalizace může měnit a v závislosti na tom se mění i rozsah péče, kterou nemocný potřebuje. Jsou-li ohroženy či dochází k selhávání životních funkcí, je nutno zajistit odpovídající intenzivní péči. Tomuto odpovídá i vybavení konkrétních ošetřovatelských jednotek, a to i včetně stavebního uspořádání.
a) Standartní ošetřovací jednotky
Ošetřovací jednotky pro převážnou část hospitalizovaných klientů. Je zde poskytována lékařská i ošetřovatelská péče v rozsahu odpovídajícím onemocnění klienta, který není přímo ohrožen na životě. Zahrnuje vyšetřovací, léčebnou, ošetřovatelskou, rehabilitační péči u onemocnění, která neohrožují klienta přímo na životě.
b) Specializované ošetřovací jednotky
Anesteziologicko-resuscitační oddělení (ARO)
Jedná se o specializovanou ošetřovací jednotku, kam jsou přijímáni klienti, u nichž došlo k selhání základních životních funkcí. Tento druh ošetřovací jednotky má obvykle 5-10 lůžek, je vybaven nejmodernějšími přístroji pro záchranu a obnovu životních funkcí klienta.
Z tohoto důvodu jsou kladeny vyšší nároky na zdravotnický personál, zejména na úroveň vzdělání. Práce na tomto druhu ošetřovací jednotky vyžaduje specializační studium (ARIP).
Jednotka intenzivní péče (JIP)
Na této ošetřovací jednotce jsou hospitalizovaní klienti, kteří jsou přímo ohroženi selháním základních životních funkcí. Dle typu onemocnění se jednotky intenzivní péče specializují – koronární jednotka, gynekologicko – porodnická, metabolická, chirurgická. Velikost, počet lůžek a vybavení se odvíjí od typu zaměření. ¨
JIP a vybavení
Zdroj: Autor
Jednotka intermediální péče
Na této ošetřovací jednotce jsou hospitalizovaní klienti, kteří nejsou přímo ohroženi selháním základních životních funkcí, i přesto jsou zde tyto funkce monitorovány.
Jednotka intermediální péče
Zdroj: Autor
1.3 Součásti a vybavení ošetřovací jednotky
1.3 Součásti a vybavení ošetřovací jednotky
Ošetřovací jednotka se skládá z pokojů pro nemocné a z komplementů (např. vyšetřovna a ošetřovna, pracovna sester, kuchyňka, jídelna, denní místnost, koupelna, klozety, místnost pro čištění a úklid pomůcek, místnost pro uskladnění prádla a náhradních pomůcek).
Pokoje pro nemocné
Umístění, vybavení a zařízení pokojů pro nemocné musí odpovídat určitým hygienickým požadavkům. Pokoje musí být prostorné, vzdušné a dobře větratelné. Zařízení pokojů má být jednoduché, vkusné a hlavně účelné. Počet pokojů na ošetřovací jednotce je dán velikostí a stavebním uspořádáním ošetřovací jednotky. Obvykle je to 5-8 pokojů.
Počet lůžek na pokoji je různý, od 1-6 lůžek, ideální pro klienty a pro ošetřující personál jsou pokoje 2-3 lůžkové. Kromě lůžek, která mají být přístupná ze tří stran (nožní a obou bočních), noční stolek, židle, patří k základnímu vybavení pokoje i jídelní stůl, židle, věšák a šatní skříň. Nábytek má omyvatelný povrch z důvodů povrchové desinfekce.
Každý nemocniční pokoj musí být vybaven umyvadlem s tekoucí teplou a studenou vodou. Pokoje v nových (rekonstruovaných) nemocnicích jsou vybaveny obvykle vlastním sociálním zařízením – WC, sprchový kout, umyvadlo. Denní osvětlení zajišťují okna, musí být opatřena roletami, aby se zabránilo oslňování nemocných slunečními paprsky. Umělé osvětlení zajišťují zářivky nebo žárovky, které mají být z mléčného skla. Kromě osvětlovacího tělesa, umístěného uprostřed stropu, má mít každý nemocný za hlavou lůžka osobní osvětlení a signalizační zařízení, které mohou klienti využít v jakémkoliv případě, či dotazu. Teplota ovzduší má být udržovaná přiměřená a stálá. Pro dospělé je vhodná teplota mezi 18-20 °C, pro kojence 20-22 °C. Vlhkost vzduchu má být asi 55 %. Větrá se několikrát denně.
V současné době začíná být běžné, že každá ošetřovací jednotka má alespoň jeden tzv. nadstandartní jednolůžkový pokoj, který kromě běžného vybavení a sociálního zařízení je zařízen televizí, telefonem, lednicí, varnou konvicí, připojením na internet apod. Snahou je vyhovět individuálním požadavkům klientů při jejich hospitalizaci.
Vyšetřovna a ošetřovna
Tyto místnosti jsou určeny k vykonávání vyšetření nemocných, provádění některých léčebných a ošetřovacích výkonů, sepsání anamnézy klienta atd. Je vybavena vyšetřovacím stolem, skříněmi s pomůckami nutnými k daným výkonům, psacím stolem, počítačem, obvykle dvěma židlemi, dle charakteru oddělení i převazovým stolkem. Ošetřovna je místnost, kde zdravotnický personál chystá pomůcky k různým výkonům, bývá často spojena s pracovnou sester.
Pracovna sester
Důležitá místnost pro práci sestry a ostatního zdravotnického personálu. Slouží k přípravě pomůcek, léků, k administrativní činnosti, k vedení záznamů o klientech, provádí se zde čištění, dezinfekce a příprava pomůcek ke sterilizaci. Tato místnost je vybavena psacím stolem, počítačem, tiskárnou, příruční lékárnou, skříněmi s pomůckami, lednicí pro úschovu léků, stolky na přípravu pomůcek k různým výkonům atd.
Pracovna sester
Zdroj: Autor
Kuchyňka, jídelna, jídelní kouty
Kuchyňka slouží pouze k ohřívání stravy přivezené z centrální kuchyně, jídlo se zde nepřipravuje, nevaří. Je vybavena sporákem, skříněmi s nádobím, mikrovlnou troubou, varnou konvicí, dvojitým dřezem, pracovním stolem, ledničkou, někde i myčkou nádobí. V kuchyňce se také připravují čaje pro hospitalizované.
Dle stavebního uspořádání mají ošetřovací jednotky buď jídelnu, nebo jídelní kouty. Jídelna je určena ke stolování chodících nemocných, umožňuje tak kulturní stolování. Jídelna někde slouží i jako denní místnost pro klienty.
Kuchyňka
Zdroj: Autor
Inventář, spotřební materiál, prádlo
Základní vybavení ošetřovací jednotky se nazývá inventář. Inventář je evidován a každý předmět, vybavení je zapsáno do inventárního deníku. Za inventář zodpovídá staniční sestra či vrchní sestra. Záznam o inventáři se vyhotovuje dvojmo, originál zůstává na oddělení, kopie je uložena na inventárním oddělení. Větší předměty a předměty vyšší ceny jsou označeny inventárním číslem. Předměty nižší ceny jsou evidovány souhrnně, je evidován jejich počet.
Kromě inventáře je na ošetřovací jednotce řada pomůcek na jedno použití (stříkačky, jehly, infuzní sety, obvazový materiál atd.), tento materiál není evidovaný a označuje se jako spotřební materiál.
Největší součástí inventáře ošetřovací jednotky je nemocniční prádlo. Manipulaci s prádlem je třeba věnovat zvýšenou pozornost, při nesprávném zacházení se zvyšuje riziko přenosu nozokomiálních nákaz. Čisté prádlo je uloženo v příručním skladu nebo ve skříni na chodbě, je roztříděné dle druhu. Znečistěné prádlo se na oddělení shromažďuje co nejkratší dobu, a to v místnosti k tomu vyhrazené. Znečištěné prádlo netřídíme, dáváme ho do speciálně označených pytlů a posílá se od ústavní prádelny. Pokud je třeba použité prádlo třídit, musí se pracovník chránit ochranným oblečením (empír, ústenka, rukavice). Povinností každého pracovníka je zacházet s materiálem a pomůckami šetrně a hospodárně.
Vozík na čisté a špinavé prádlo
Zdroj: Autor
Udržování čistoty a pořádku na ošetřovací jednotce
Prostředí ošetřovací jednotky obsahuje velké množství choroboplodných zárodků a ty mohou být zdrojem nozokomiálních a jiných nákaz.
Úklid ošetřovací jednotky provádí pomocný personál, dnes zaměstnanci úklidových firem. Sestra dohlíží na práci pomocného personálu, zejména na postup při úklidových pracích a používání správné dezinfekce. Podlahy se myjí několikrát denně teplou vodou s dezinfekčním roztokem, který je pravidelně měněn dle rozpisu z důvodu zabránění vzniku rezistence mikrobů na daný prostředek. V době úklidu se musí dbát na bezpečnost pacientů, hrozí nebezpečí uklouznutí a poranění. Nábytek se otírá teplou vodou s dezinfekčním roztokem. Použitý spotřební materiál musí být tříděn, pytle či sběrné kontejnery jsou barevně, viditelně označeny – infekční odpad, sklo, ostré. Materiál se odstraňuje do igelitových pytlů a ty se denně vyvážejí.
2 Lůžka, typy, vybavení
2 Lůžka, typy, vybavení
2.1 Testovací otázky
Nemocniční lůžko patří k základnímu vybavení nemocničního pokoje. Je místem klidu, odpočinku a pohodlí. Lůžko musí vyhovovat co největšímu počtu nemocných. Nemocniční lůžko by mělo zdravotnickému personálu umožnit, co nejlépe a nejekonomičtěji ošetřovat pacienty/ klienty.
Zřetel musí být brán na vysokou kvalitu, spolehlivost a bezpečnost pacienta i personálu. Standardní rozměry lůžka: 200 cm x 80-90 cm x 54-60 cm.
Požadavky na konstrukci lůžka
- Pevné a pohodlné
- Pojízdné
- Polohovatelná hlavová a nožní část
- Vyhovující rozměry pro pacienta i personál
- Centrální podvozek lůžka
- Centrální ovládání koleček
- Nastavitelná výška lůžka
- Nastavitelná délka lůžka
- Příjemný design
- Jednoduchá konstrukce, pro lehkou desinfekci
Typy nemocničních lůžek
- Lůžko pro dospělé (mechanická, elektrická)
- Lůžka dětská (novorozenecká, kojenecká, pro předškolní věk a mladší školní věk)
- Speciální lůžka
Dětské lůžko pro kojence
Zdroj: Autor
Lůžko pro děti školního věku a noční stolek
Zdroj: Autor
Umístění lůžka na pokoji
- Nemocný musí mít z lůžka přehled
- Lůžko umístíme mimo přímý zdroj světla a průvan
- Lůžko musí být přístupné ze tří stran
- Minimální vzdálenost mezi lůžky je 75 cm (pohodlné vstávání a pohyb kolem lůžka, prevence přenosu kapénkové infekce, respektování soukromí, prostor pro úpravu lůžka a ošetřování nemocného)
Základní vybavení lůžka
- Matrace – polyuretan – možnost dezinfekce (dnes je trendem jednodílná matrace se zářezy z prodyšného omyvatelného materiálu, matrace s antidekubitní úpravou)
- Polštáře – střední velikost, naplněné peřím nebo syntetickým materiálem
- Přikrývky – ze syntetického materiálu nebo vlněné
- Ložní prádlo – prostěradlo, plátěné nebo gumové podložky, povlaky na polštáře a přikrývky
Prádlo: standardní rozměry, zpravidla se označuje
Pomocná zařízení lůžka
- Noční stolek
- Židle
- Závěsy
- Signalizační zařízení
- Světlo
- Pomůcky k úpravě polohy (bednička, nastavitelný panel, válec, sáček s pískem)
- Pomůcky k usnadnění pohybu (uzdička, hrazda, žebříček, posuvná deska dolního čela lůžka, nastavitelné panely, molitanové válce)
- Pomůcky k prevenci proleženin (věnečky, antidekubitní podložky, matrace)
- Pomůcky k zajištění bezpečnosti (postranice, popruhy)
- Pomůcky zpříjemňující pobyt na lůžku (jídelní stolek, stojánek na knihy, kapsa na drobné předměty, osobní rozhlasový přijímač)
Úprava lůžka
- Důležitou součástí základní ošetřovatelské péče
- Přispívá ke zvýšení pohodlí nemocného
- Vhodnou úpravou lze předejít některým komplikacím (např. dekubitům)
- Přestýlání zpravidla 2krát denně, nebo dle potřeby
- Značné zatížení sester během úpravy lůžek na oddělení
- Vhodné je, aby pracovali dvě sestry současně, každá z jedné strany
- Příprava pomůcek na pojízdný stolek před stlaním
- Manipulace s ložním prádlem podle hygienických zásad
Úprava lůžka bez nemocného
- Chodícího nemocného vyzveme, aby před stlaním opustil lůžko
- Odstraníme pomocná zařízení
- Před lůžko postavíme židli, na kterou odkládáme pokrývku, polštář
- Vždy rozesteleme až na matrace
- Byl-li nemocný propuštěn, necháme matrace větrat a provedeme povrchovou dezinfekci konstrukce (dle standardu odd.)
- Upevníme základ, aby prostěradlo i podložka zůstali dlouho napjaté
- Podle potřeby nahradíme znečištěné prádlo čistým
- Upevnění prostěradla – pomocí uzlů, svazováním cípů, při krátkém prostěradle použijeme obinadla či tkanici
- Pokud máme upravené prostěradlo - podložíme dle potřeby gumovou podložku a plátěnou přes a zasuneme pod matrace
- Plátěná podložka musí překrývat gumovou cca o 10 cm
- Pokrývku rozložíme tak, aby sahala nemocnému po ramena
- Okraje pokrývky zahrneme tak, aby byly zároveň s matrací
- Podsuneme pod matraci v dolní části lůžka
- Upravíme polštář a vrátíme do lůžka pomocná zařízení
Úprava lůžka s nemocným po délce
- U nemocných, které není možné posadit (např. po operacích na páteři, v dutině břišní apod.)
- Předem nutno připravit všechny pomůcky
- Odstraníme polštář a peřiny, uvolníme základ lůžka
- Otáčení nemocného na bok
- Srolujeme prostěradlo + podložku po délce
- Špinavé prádlo stočíme po délce pod pacienta
- Pacienta otočíme na druhý bok
- Odstraníme znečištěné a vypneme čisté
Úprava lůžka po šířce
- Používáme u pacientů, které nemůžeme otočit na bok
- Postupujeme od hlavy k trupu a dolním končetinám
- Nemocný se nejdříve posadí, potom se položí a nadzvedne pánev, nakonec dolní končetiny
- Srolujeme pouze prostěradlo a textilní podložku
- Jednorázovou podložku vsuneme pod pánev
- Nakonec nutno vypnout
Péče o prádlo
- Čisté prádlo je na ošetřovací jednotce uloženo v příručním skladu v uzavřených skříních
- Roztříděno dle jednotlivých druhů
- Skříně s prádlem se uklízejí a dezinfikují zpravidla 1x týdně
- S použitým prádlem se zachází jako s infekčním materiálem
- Po znečištění s ním manipulujeme co nejméně
- Ukládáme do vaků (pytlů), které se po naplnění uzavřou
- Špinavé prádlo se ukládá v místnosti k tomu určené
- Se znečištěným prádlem se vždy manipuluje v ochranném oblečení, možný zdroj nákazy (empírový plášť, ústenka, gumové rukavice)
- Prádlo neodkládáme na podlahu
Vozík s čistým prádlem, pytlem na špinavé prádlo, rukavice, ústenka
Zdroj: Autor
3 Příjem, překlad a propouštění pacientů-klientů
3 Příjem, překlad a propouštění pacientů-klientů
3.4 Testovací otázky
3.1 Příjem pacienta
3.1 Příjem pacienta
Hospitalizace je přijetí nemocného do nemocnice. Účel hospitalizace je diagnostický, terapeutický, sociální.
Hospitalismus je maladaptace, která vzniká důsledkem negativní reakce na pobyt nemocnici. Nejčastěji se vyskytuje u malých dětí.
3.1.1 Druhy příjmu
3.1.1 Druhy příjmu
Plánovaný příjem nemocného se děje na základě doporučení obvodního lékaře, nemocný je k hospitalizaci předem objednaný, nezbytná vyšetření nemocného se dějí v ambulantní části tak, aby se doma hospitalizace zkrátila na minimum.
Akutní příjem se děje bez doporučení obvodního lékaře (úraz hlavy, náhlé bezvědomí, krvácení, akutní stavy).
3.1.2 Místo příjmu nemocného do nemocnice
3.1.2 Místo příjmu nemocného do nemocnice
Centrální příjem - příjem pro celou nemocnici a po vyšetření je pacient poslán na příslušné oddělení.
Příjmová ambulance – ambulance příslušné kliniky (chirurgická, interní, gynekologická, urologická).
Příjmová dětská ambulance
Zdroj: Autor
Vyšetření lékařem na příjmové ambulanci
- základní fyzikální vyšetření (pohled, poslech, pohmat, poklep) podle typu oddělení (urologický příjem – vyšetření břicha, USG močového měchýře, vyšetření per rectum, odběr moči na mikrobiologii a biochemické vyšetření)
- změření fyziologických funkcí (TK, P, TT)
- doplnění dalších vyšetření dle potřeby (EEG, EKG, USG, odběr biologického materiálu atd.)
- sepsání anamnézy pacienta
Emergency příjem v rámci urgentních stavů
3.1.3 Administrativní příjem pacienta
3.1.3 Administrativní příjem pacienta
Administrativní příjem obnáší vyplňování dokumentů (ošetřovatelská anamnéza, šatnový lístek), tiskopisů (potvrzení pracovní neschopnosti), souhlasů (souhlas s hospitalizací, souhlas s výkonem, souhlas a heslo s poskytováním údajů o zdravotním stavu, souhlas s anestezií, souhlas s ošetřováním studentů, souhlas s nahlížením studentů do dokumentace, souhlas s podáním transfuze) a chorobopisů.
Pacient předloží k vyplňování dokumentů
- občanský průkaz
- průkaz pojištěnce
- pas (u cizinců)
- doporučení obvodního, praktického lékaře
Vyplňovaní chorobopisu
- vypisuje se na centrální příjmové ambulanci nebo v příjmové kanceláři
- v chorobopisu jsou zaznamenány údaje identifikační, statistické, anamnestické, údaje týkající se fyzikálního vyšetření a stanovení lékařské diagnózy při příjmu
Při propuštění nemocného se do chorobopisu zapisuje průběh léčby a hospitalizace a také propouštěcí zpráva ošetřujícímu lékaři.
V průběhu hospitalizace se součástí chorobopisu stávají také dekurz, ordinace lékaře, výsledky vyšetření, ošetřovatelská dokumentace.
3.1.4 Příjem nemocného na ošetřovací jednotku
3.1.4 Příjem nemocného na ošetřovací jednotku
Personál se představí pacientovi, převezme dokumentaci pacienta a chorobopis, který obsahuje i štítky se jménem pacienta
- pacienta uložíme na lůžko a seznámíme ho s vybavením pokoje
- pacientovi dáme čisté nemocniční oblečení, pokud nemá svoje vlastní
- osobní svršky jsou sepsány a uloženy v šatně daného oddělení, pacient si zkontroluje lístek se sepsanými svršky a podepíše
- nemocného seznámíme s právy pacienta a vnitřním řádem nemocnice a oddělení
- sledujeme fyziologické funkce pacienta
- sepíšeme se pacientem ošetřovatelskou anamnézu, ke zjištění např. alergií, či dietního režimu
- vyšetření nemocného lékařem na ošetřovatelské jednotce, sepsání lékařských medikací a poučení pacienta o pokračování léčby
- zajištění potřebných ordinací sestrou (odběr materiálu, objednání ordinovaných vyšetření, ordinované diety, nebo zajištění polohy nemocného)
Dekurz na ošetřovací jednotce
Zdroj: Autor
3.1.5 Zvláštnosti přijmu dítěte k hospitalizaci
3.1.5 Zvláštnosti přijmu dítěte k hospitalizaci
- dokumentace a příjem probíhá stejně jako na příjmu pro dospělé pacienty jen s rozdílem, že vše za dítě podepisuje jeho zákonný zástupce
- dítě může být k hospitalizaci přijato se svým zákonným zástupcem, pokud to dané oddělení dovoluje
- od rodičů zjišťujeme zvyky, návyky, zvláště u malých dětí (hygienické návyky, stravovací návyky, vyprazdňovací návyky, spánkové návyky)
- zajištění oblíbené hračky na dobu pobytu
- zjištění, jak rodiče dítě doma oslovují, jak se chová k ostatním dětem
- zjištění zda již bylo hospitalizované a jak pobyt v nemocnici snášelo
- u dětí s povinnou školní docházkou při delší hospitalizaci doporučit rodině spolupráci a výukou s učiteli z nemocnice
- u dětí se provádí důkladná kontrola celého těla, stav kůže, vlasů
- do dokumentace se zapisují veškeré jizvy a modřiny, které dítě při přijmu má, a vše se nechá podepsat zákonným zástupcem
- svršky dítěte si odnáší rodina domů
- rodiče jsou poučeny o návštěvních hodinách
- v zájmu dítěte je u dětí do povinné školní docházky doporučená hospitalizace s matkou
- exkurze po ošetřovací jednotce
3.1.6 Vlivy nemocničního prostředí
3.1.6 Vlivy nemocničního prostředí
Adaptace nemocného na hospitalizaci závisí od věku, délky pobytu, sociální situace a psychických vlastnosti nemocného.
Negativní vlivy nemocničního prostředí na hospitalizaci
- anonymita nemocného
- nedostatek informací ze strany personálu
- nemocniční prostředí (pachy, ruch, světlo)
- pobyt mezi těžce nemocnými
- porucha soběstačnosti
Pozitivní vlivy na hospitalizaci
- oslovovat nemocného pane-paní a příjmením
- podat informace pacientovi o jeho stavu v pro něj srozumitelné formě
- najít si dostatek času na rozhovor s nemocným
- zajistit spolupráci nemocného s rodinou během hospitalizace
Specifika hospitalizace národnostních menšin
- etnicita - znalost etnické příslušnosti
- jazyk - znalost názvu jazyka nemocného, v těžkých chvílích může pacient používat svůj rodný jazyk
- náboženské a duchovní potřeby
- model rodiny
- jídlo a způsob stravování – vědět jaká jídla má daná kultura zakázány
3.2 Překlad nemocného
3.2 Překlad nemocného
Překlad nemocného v rámci překladu z jedné ošetřovací jednotky na druhou (v rámci kliniky, překlad z JIP na standardní oddělení). O překladu rozhoduje vždy lékař, který vypíše do dekurzu stručné shrnutí dosavadní léčby. Sestra vyplní ošetřovatelskou dokumentaci a připraví osobní svršky pacienta a osobní věci pacienta. Pacienta převede na jiné oddělení sestra.
Překlad nemocného v rámci překladu na jiné oddělení v rámci nemocnice.
O překladu rozhoduje lékař, který vypíše do dekurzu stručné shrnutí dosavadní léčby, důvod překladu a překladovou zprávu. Sestra připraví osobní věci pacienta. Sestra vypíše překladovou zprávu a dohodne sanitní vůz o převezení pacienta na jiné oddělení. Dokumentace se archivuje a pacient je na oddělení veden pod stejným číslem chorobopisu.
Překlad nemocného do jiné nemocnice.
O překladu rozhoduje lékař po předchozí telefonické domluvě s daným pracovištěm a provádí se jako propuštění nemocného do domácího léčení.
Nemocný je seznámen s důvody překladu. Vždy informujeme rodinu o překladu pacienta.
3.3 Propuštění nemocného
3.3.1 Druhy propuštění
3.3.1 Druhy propuštění
Plánované propuštění nemocného
Při plánovaném propuštění u dětí je důležité uvědomit příbuzné na možnost propuštění, u starých lidi zjistit sociální situaci rodiny a pacienta.
Reverz
Reverz je odchod nemocného na vlastní žádost, nemocný je podrobně poučen lékařem k jakým komplikacím může dojít a podepisuje za přítomnosti svědka formulář (písemné prohlášení), kterým na sebe bere nemocný odpovědnost za komplikace, které mohou předčasným odchodem nebo odmítnutím potřebné péče nastat.
Propuštění pro hrubé porušení nemocničního či léčebného řádu
3.3.2 Intervence při propuštění
3.3.2 Intervence při propuštění
Poučení nemocného před propuštěním
- poučení provádí jak lékař, tak sestra – poučení o dietním režimu, životosprávě, léčebným režimu, užívaní léků, pohybovém režimu
- poučení o kontrole u obvodního lékaře do 3 dnů, kde předá propouštěcí zprávu, aby byl lékař informovaný o průběhu a stavu pacienta
- nemocný dostane s sebou léky na 3 dny a recept na vyzvednutí léčiv v lékárně
- pokud jsou plánovaná další vyšetření v ambulantní části, tak pečlivě pacienta upozorníme na datum a čas (popřípadě mu tyto informace napíšeme)
Administrace při propuštění
- lékař vypíše propouštěcí zprávu
- chorobopis, dekurz, výsledky vyšetření, ošetřovatelská anamnéza se kompletují a archivují
- pokud není informována rodina, informuje ji lékař
- pokud pacient nemůže sám odjet domů, lékař sepíše žádanku na odvoz sanitním vozem, pokud nemá pacient odvoz od rodinných příslušníků
- sestra napíše hlášení sester
- odepíše pacienta ze stavu pacientů
- odhlásí stravu ze stravovacího systému
- odstraní jméno pacienta z informačních tabulí na dané sesterně a z lůžka
Intervence sestry při přepuštění
- pomůže nemocnému zabalit osobní věci
- vyzvedne od nemocného zapůjčené pomůcky
- doprovodí nemocného na novou ošetřovatelskou jednotku
- předá dokumentaci i nemocného nové sestře
- dezinfikuje veškeré pomůcky, které nemocný používal
- dezinfikuje a upraví lůžko
4 Hygienická péče o dospělého a dítě, péče o dekubity
4 Hygienická péče o dospělého a dítě, péče o dekubity
4.6 Testovací otázky
Hygiena je věda o zdraví a jeho udržování. Osobní hygiena je péče o sebe pomocí, které si lidé udržují zdraví. Hygiena je osobní záležitostí určenou individuálními hodnotami a zvyklostmi. Ovlivněna je kulturními, sociálními, rodinnými a individuálními faktory, jako je osobní znalost zdraví a hygieny a percepcí osobního pohodlí a potřeb. Lidé si mohou, ale nemusí být vědomi svých individuálních potřeb.
Literatura:
BERTLÍKOVÁ, H., ZURKOVÁ, I. Využití nových metod v ambulanci pro hojení ran. Hojeni ran. In: Sestra. Mimořádná příloha. 2005, 15(11), 7–8. ISSN 1210–0404.
KARHANOVÁ, L., 2014. Algoritmus volby krytí u pacienta s dekubitem. Bakalářská práce. Praha: Vysoká škola zdravotnická, o. p. s.
KOUTNÁ, M., 2014. Manuál hojení ran nejen pro sestry v intenzivní péči. Praha: Galén. Připraveno pro tisk.
MALÍKOVÁ, Eva, 2011. Péče o seniory v pobytových sociálních zařízeních. Praha: Grada Publishing. ISBN 978-80-247-3148-3.
MIKULA, J., N. MULLEROVÁ, 2008. Prevence dekubitů. Praha: Grada Publishing. ISBN 978-80-247-2043-2.
NOVÁKOVÁ, Radana, 2008. Pečovatelství I. Praha: Tritron. ISBN 978-80-7387-085-0.
PEJZNOCHOVÁ, I., 2010. Lokální ošetřování ran a defektů na kůži. Praha: Grada Publishing. ISBN 978-80-247-2682-3.
POKORNÁ, A., R. MRÁZOVÁ, 2012. Kompendium hojení ran pro sestry. Praha: Grada Publishing. ISBN 978-80-247-3371-5.
SEDLÁŘOVÁ, Petra a kol., 2008. Základy ošetřovatelské péče v pediatrii. Praha: Grada Publishing. ISBN 978-80-247-1613-8.
SIKOROVÁ, Lucie, 2011. Potřeby dítěte v ošetřovatelském procesu. Praha: Grada Publishing. ISBN 978-80-247-3593-1.
STRYJA, J., 2008. Repetitorium hojení ran. Semily: Geum. ISBN 978-80-86256-60-3.
VYTEJČKOVÁ, Renata, SEDLÁŘOVÁ, Petra, WIRTHOVÁ, Vlasta, HOLUBOVÁ, Jana, 2011. Ošetřovatelské postupy v péči o nemocné I. Praha: Grada Publishing. ISBN 978-80-247-3419-4.
4.1 Celková hygiena o tělo
4.1 Celková hygiena o tělo
Hygiena má mnohonásobný účel:
- Podporuje čistotu, odstraňuje přechodné mikroorganismy, sekrety a exkrementy z těla.
- Vytváří příjemné prostředí, napomáhá relaxaci, občerstvuje člověka a relaxuje unavené, kontrahované svaly.
- Zlepšuje vlastní obraz zlepšením vzhledu a eliminováním pronikavých zápachů.
- Pomáhá udržovat pokožku v dobrém stavu, např. teplá koupel vyvolá periferní vazodilataci, čímž se zvýší cirkulace krve v kůži.
Hygienická péče u pacienta v nemocnici vychází z postupů, které denně provádí zdravý člověk při dodržování hygieny. Péče o čistotu těla a pravidelné vyprazdňování je základní lidskou potřebou kulturního člověka. Je správné učit nemocné soběstačnosti a vést je k tomu, aby pečovali o čistotu svého těla. Péči v této oblasti je třeba provádět minimálně dvakrát denně, dále pak podle potřeby. Sestra má za úkol pomoci pacientovi v jakékoli oblasti hygieny a péče o tělo.
Sestra při osobní hygieně nemocného pečuje o jeho oděv, ruce, ústní dutinu, kůži, nehty, vlasy, dále pak o fyziologické vyprazdňování moči a stolice.
Cíle osobní hygieny:
- Preventivní
- např. hygiena ústní dutiny je účinnou prevencí zubního kazu, prevence vzniku infekcí, dekubitů, kožních komplikací, podpora polykání, zachování chuti k jídlu.
- Léčebný
- somatická oblast: léčba opruzenin kůže,
- psychická oblast: pacient se cítí dobře, je spokojený, uvolněný, svěží,
- společenská oblast: vzájemná komunikace sestra - pacient , pacient – pacient,
- ekonomická oblast: náklady na osobní hygienu nemocného jsou mnohem nižší, než následná léčba následků nesprávné péče,
- estetická oblast: pacient je kladně přijímán okolím.
Třída soběstačnosti v oblasti hygieny
a) Chodící nemocný
- obstarává si hygienu sám, sestra kontroluje její správnost, případně může podat potřebné informace, radu
b) Chodící nemocný vyžadující pomoc
- potřebuje odbornou asistenci, dohled sestry během hygieny (např. z důvodu krytí ran)
c) Ležící pohyblivý nemocný
- potřebuje asistenci sestry pro přípravu prostředí, pomůcek. Hygienu je schopen provést samostatně
d) Ležící nepohyblivý nemocný
- sestra provádí hygienu v plném rozsahu
Zásady při výkonu hygienické péče
- informovat pacienta o plánovaném výkonu
- připravené všechny pomůcky
- zajištění intimity každého pacienta
- snaha, aby pacient byl co nejvíce samostatný
- užívání vhodných mycích prostředků
- převlečení do čistého prádla
- zajištění přiměřené teploty v místnosti (koupelna, pokoj)
Základní pomůcky pro hygienickou péči
- Čistý oděv - spodní prádlo, pyžamo, župan, lůžkoviny, ručníky - podle zvyklostí oddělení
- Zubní kartáček, zubní pasta, ústní voda
- Mýdlo, šampon, hřeben, žínky (nejlépe jednorázové)
- Umyvadlo, emitní miska, gumové rukavice, gumová podložka, čtverce gázy, buničitá vata
- Kelímek, brčko, rukavice, nepromokavá zástěra podle potřeby a zvyklostí
- Přípravky ošetřující kůži, deodorant, pilník na nehty, nůžky na nehty, pemza
V rámci hygieny pečlivě dbáme na to, aby ručníky a žínky byly používány odděleně na obličej, tělo a genitálie. Vhodné je jejich barevné odlišení a měnit je po každé celkové koupeli.
Pravidelná péče o hygienu nemocného zahrnuje
- péče o čisté osobní a ložní prádlo
- péči o ústní dutinu a čištění zubů
- ranní mytí, česání, stříhání nehtů
- umytí celého nemocného na posteli
- hygienické vyprazdňování
- mytí znečištěného pacienta
- péče o vlasy - mytí vlasů
- prevence a ošetření opruzenin a proleženin
- výměna podložní mísy, bažanta - nádoby na moč
4.1.1 Ranní hygiena
4.1.1 Ranní hygiena
Ranní hygiena zahrnuje
- péči o chrup
- mytí horní poloviny těla
- mytí genitálu
- péči o kůži
- péči o vlasy a nehty
Soběstační pacienti vykonávají ranní hygienu v koupelně. U nepohyblivých pacientů začínáme čištěním zubů, umyje se krk, paže, hrudník, záda a genitál. Vlasy rozčešeme po pramenech a upravíme do požadovaného tvaru.
Sprchovací sedačka sloužící k mytí u částečně pohyblivého pacienta
Zdroj: Autor
4.1.2 Celkové mytí v koupelně
4.1.2 Celkové mytí v koupelně
Jedná se o omytí celého těla a nahrazuje sprchování nebo koupel ve vaně.
Některé pacienty je možné přemístit na pojízdný vozík a celkovou koupel provést v koupelně.
Některé pacienty je možné přemístit na pojízdný vozík a celkovou koupel provést v koupelně.
Má to své výhody a pro klienta je to příjemnější než celková koupel na lůžku.
V rámci celkové koupele existují pomocná zařízení - zvedáky, které umožní klientům přesunout se do vany a vykoupat se. Existují také speciální tvarované vany určené ke koupeli pacienta se sníženou soběstačností.
Postup
- zkontrolujeme, zda je koupelna po předchozím pacientovi vydezinfikována, zda má sprchový kout, vlastní protiskluzovou podložku, zda má koupelna přiměřenou teplotu a zda je funkční signální zařízení
- pacienta převezeme na křesle do koupelny
- při mytí pacienta používáme rukavice
- když je pacient schopen se postavit, požádáme ho, aby se chytil madel
- pacienta osprchujeme teplou vodou, pak ho namydlíme pomocí žínky a mýdla a opláchneme teplou vodou
- na intimní oblasti použijeme speciální přípravek
- u mužů je třeba dbát na řádné umytí předkožkového vaku
- u žen dokonale a ve správném pořadí myjeme rodidla a konečník
- pacienta osušíme ručníkem, vmasírujeme relaxační emulzi
- převlečeme do čistého prádla a odvezeme na lůžko
- předtím, než klienta uložíme, tak upravíme lůžko
Lůžko k celkovému mytí v koupelně
Zdroj: Autor
Sprchovací vozík
Zdroj: Autor
4.1.3 Celkové mytí pacienta na lůžku
4.1.3 Celkové mytí pacienta na lůžku
Je velmi fyzicky náročné, proto jej provádějí alespoň dvě osoby
Postup
- sestra musí informovat pacienta, že ho umyje na lůžku, odůvodní, z jakých důvodů je koupel realizována na lůžku a ne v koupelně
- sestra dodržuje vhodnou teplotu pokoje, aby se pacient nepodchladil a neprochladl
- sestra si připraví pomůcky, včetně zástěry k lůžku pacienta, vzhledem k pacientově intimitě
- sestra pracuje v ochranném oděvu
- sestra z lůžka odstraní deku a polštář, antidekubitní a polohovací pomůcky
- pacient je během této prováděné hygieny přikrytý čistou plachtou
- ošetřující personál respektuje stud pacienta, odhaluje pouze tu část těla, kterou právě myje
- plachtu na zakrytí pacienta položíme na pokrývku, pak pokrývku sestra vytáhne a nechá nemocného přikrytého jenom plachtou
- voda v umyvadle musí mít přiměřenou teplotu, mění se podle potřeby
- nejprve sestra omyje obličej vodou bez použití mýdla, oči čistí od vnitřního koutku k vnějšímu
- tělo se myje postupně, sestra začíná od krku směrem k nohám
- jedna sestra pacienta omývá, druhá otírá, stojí na obou stranách lůžka, ne vedle sebe
- sestra postupuje přes krk, hrudník, podpaží a horní končetiny, vodou sestra nešetří, kůže pacienta se musí důkladně umýt od mýdla
- při mytí zad, pacienta otočíme na bok, po umytí zad a sedací části sestra kůži promaže tělovým mlékem, emulzí k masáži
- na hygienu dolní poloviny těla sestra použije jiné umyvadlo
- na nohou si sestra všímá hlavně nehtů, staří lidé mohou mít nehty ztluštělé, zde může být nápomocná pedikérka
- sestra ošetří kožní poranění - např. dekubity, popraskané paty, vředy na lýtkách a kolem kotníků
- třísla sestra promaže ochranným krémem
- po skončení hygieny sestra pacienta učeše, provede hygienu dutiny ústní, ostříhá nehty na rukou, podle potřeby se věnuje mytí vlasů
- nakonec sestra použité prádlo vloží do pytlů, použité pomůcky sestra vydezinfikuje, hygienické potřeby pacienta uloží na určené místo
- sestra použité rukavice vloží do pytle, sestra řádně vydezinfikuje použité umyvadlo
- po provedení všech úkonů si sestra umyje ruce, provede dezinfekci a ošetří ruce
- sestra provede o výkonu záznam do dokumentace
- sestra dodržuje vhodnou teplotu pokoje, aby se pacient nepodchladil a neprochladl
- sestra si připraví pomůcky, včetně zástěry k lůžku pacienta, vzhledem k pacientově intimitě
- sestra pracuje v ochranném oděvu
- sestra z lůžka odstraní deku a polštář, antidekubitní a polohovací pomůcky
- pacient je během této prováděné hygieny přikrytý čistou plachtou
- ošetřující personál respektuje stud pacienta, odhaluje pouze tu část těla, kterou právě myje
- plachtu na zakrytí pacienta položíme na pokrývku, pak pokrývku sestra vytáhne a nechá nemocného přikrytého jenom plachtou
- voda v umyvadle musí mít přiměřenou teplotu, mění se podle potřeby
- nejprve sestra omyje obličej vodou bez použití mýdla, oči čistí od vnitřního koutku k vnějšímu
- tělo se myje postupně, sestra začíná od krku směrem k nohám
- jedna sestra pacienta omývá, druhá otírá, stojí na obou stranách lůžka, ne vedle sebe
- sestra postupuje přes krk, hrudník, podpaží a horní končetiny, vodou sestra nešetří, kůže pacienta se musí důkladně umýt od mýdla
- při mytí zad, pacienta otočíme na bok, po umytí zad a sedací části sestra kůži promaže tělovým mlékem, emulzí k masáži
- na hygienu dolní poloviny těla sestra použije jiné umyvadlo
- na nohou si sestra všímá hlavně nehtů, staří lidé mohou mít nehty ztluštělé, zde může být nápomocná pedikérka
- sestra ošetří kožní poranění - např. dekubity, popraskané paty, vředy na lýtkách a kolem kotníků
- třísla sestra promaže ochranným krémem
- po skončení hygieny sestra pacienta učeše, provede hygienu dutiny ústní, ostříhá nehty na rukou, podle potřeby se věnuje mytí vlasů
- nakonec sestra použité prádlo vloží do pytlů, použité pomůcky sestra vydezinfikuje, hygienické potřeby pacienta uloží na určené místo
- sestra použité rukavice vloží do pytle, sestra řádně vydezinfikuje použité umyvadlo
- po provedení všech úkonů si sestra umyje ruce, provede dezinfekci a ošetří ruce
- sestra provede o výkonu záznam do dokumentace
Pomůcky k hygieně genitálu
- irigátor
- podložní mísa
- gumová podložka
- čtverce gázy
- emitní miska
- močová nádoba
- rukavice
4.2 Hygiena dutiny ústní
4.2 Hygiena dutiny ústní
Chodící nemocný si zuby vyčistí sám rovněž ležící pohyblivý nemocný (podáme mu kartáček, pastu, kelímek, emitní misku, ručník)
U nepohyblivých nemocným nebo nemocných s postiženou končetinou vyčistíme zuby samy.
U nepohyblivých nemocným nebo nemocných s postiženou končetinou vyčistíme zuby samy.
Postup při poskytování hygieny dutiny ústní
- pečlivě si umyjeme ruce, nasadíme gumové rukavice
- pokud je pacient při vědomí informujeme ho o výkonu
- zvedneme podhlavník (v bezvědomí neměníme polohu), pod bradu dáme ručník
- za pomoci ústní lopatky a kapesního svítidla šetrně zkontrolujeme dutinu ústní
- do nádoby s přípravkem namočíme pár tamponů pomocí peánu čistíme jazyk od kořene ke špičce, vytíráme podnebí odpředu dozadu a od zadních stoliček dopředu
- tampony měníme dle potřeby
- malými tampony nebo štětičkou čistíme postupně všechny plochy zubů tak dlouho, dokud je nezbavíme povlaku
- pokud je pacient bez chrupu jemně vytíráme dásně
- použité štětinky a tampony odkládáme do emitní misky
- pokud se dá s nemocným komunikovat umožníme mu vypláchnutí, to zachytíme do druhé emitní misky
- drsný jazyk potřeme borax glycerínem pomocí namočených štětiček
- na popraskané rty naneseme jelení lůj
- opary ošetříme některým osvědčeným přípravkům podle ordinace lékaře
- pokaždé se ptáme zda jsme provedli důkladné vyčištění zubů nemá-li nemocný takový pocit čištění opakujeme vícekrát
- jsou pacienti, kteří si čistí zuby po každém jídle
- pacienti se zubním strojkem si musí čistit zuby šetrně a po každém jídle
- pokud je pacient při vědomí informujeme ho o výkonu
- zvedneme podhlavník (v bezvědomí neměníme polohu), pod bradu dáme ručník
- za pomoci ústní lopatky a kapesního svítidla šetrně zkontrolujeme dutinu ústní
- do nádoby s přípravkem namočíme pár tamponů pomocí peánu čistíme jazyk od kořene ke špičce, vytíráme podnebí odpředu dozadu a od zadních stoliček dopředu
- tampony měníme dle potřeby
- malými tampony nebo štětičkou čistíme postupně všechny plochy zubů tak dlouho, dokud je nezbavíme povlaku
- pokud je pacient bez chrupu jemně vytíráme dásně
- použité štětinky a tampony odkládáme do emitní misky
- pokud se dá s nemocným komunikovat umožníme mu vypláchnutí, to zachytíme do druhé emitní misky
- drsný jazyk potřeme borax glycerínem pomocí namočených štětiček
- na popraskané rty naneseme jelení lůj
- opary ošetříme některým osvědčeným přípravkům podle ordinace lékaře
- pokaždé se ptáme zda jsme provedli důkladné vyčištění zubů nemá-li nemocný takový pocit čištění opakujeme vícekrát
- jsou pacienti, kteří si čistí zuby po každém jídle
- pacienti se zubním strojkem si musí čistit zuby šetrně a po každém jídle
Pomůcky pro zvláštní péči o dutinu ústní
U pacientu po CMP, ochrnutí lícního nervu
- malé a střední tampony, nůžky
- 2 peány (jedním čistíme, druhým vyjímáme tampony)
- vatové tyčinky obalené gázou
- nádoba s vlažným odvarem heřmánku, řepíku lékařského nebo roztok 3% peroxidu vodíku (nebo jiným prostředkem podle ordinace lékaře)
- štětičku napuštěnou borax glycerínem
- jelení lůj
- ústní lopatka, elektrické svítidlo
- trubička na pití, sklenici s vlažnou vodou
- 2 emitní misky
- čtverce buničiny nebo ručník
- gumové rukavice
- malé a střední tampony, nůžky
- 2 peány (jedním čistíme, druhým vyjímáme tampony)
- vatové tyčinky obalené gázou
- nádoba s vlažným odvarem heřmánku, řepíku lékařského nebo roztok 3% peroxidu vodíku (nebo jiným prostředkem podle ordinace lékaře)
- štětičku napuštěnou borax glycerínem
- jelení lůj
- ústní lopatka, elektrické svítidlo
- trubička na pití, sklenici s vlažnou vodou
- 2 emitní misky
- čtverce buničiny nebo ručník
- gumové rukavice
Čištění zubů a ústní dutiny u nepohyblivého pacienta
- k pomůckám přidáme i trubičku
- po pečlivém umytí rukou, nemocného posadíme a zvedneme pohlavní panel
- pod bradu mu dáme ručník
- pomocí trubičky si pacient vypláchne ústní dutinu, obsah úst zachytíme do emitní misky
- pomocí zubního kartáčku a pasty šetrně, ale důkladně čistíme horní zuby od dásní dolů, dolní od kořenů vzhůru od poslední stoličky až k řezákům
- žvýkací plochy zubů se čistí krouživými pohyby
- vnitřní plochy zubů čistíme také od dásní směrem dolů a nahoru
- zuby se lépe vyčistí kartáčkem s malou čistící hlavou a mírně prohnutou ohebnou rukojetí
- dle potřeby dáváme pacientovi vypláchnout
- nakonec si pacient může vykloktat ústní vodou
- pacientům, kteří mají svůj vlastní chrup se doporučuje žvýkat přes den žvýkačku bez cukru
- k pomůckám přidáme i trubičku
- po pečlivém umytí rukou, nemocného posadíme a zvedneme pohlavní panel
- pod bradu mu dáme ručník
- pomocí trubičky si pacient vypláchne ústní dutinu, obsah úst zachytíme do emitní misky
- pomocí zubního kartáčku a pasty šetrně, ale důkladně čistíme horní zuby od dásní dolů, dolní od kořenů vzhůru od poslední stoličky až k řezákům
- žvýkací plochy zubů se čistí krouživými pohyby
- vnitřní plochy zubů čistíme také od dásní směrem dolů a nahoru
- zuby se lépe vyčistí kartáčkem s malou čistící hlavou a mírně prohnutou ohebnou rukojetí
- dle potřeby dáváme pacientovi vypláchnout
- nakonec si pacient může vykloktat ústní vodou
- pacientům, kteří mají svůj vlastní chrup se doporučuje žvýkat přes den žvýkačku bez cukru
Pacient s umělým chrupem - protézou
- musíme dbát na zvýšenou hygienu dutiny ústní (protože protéza tlumí přirozenou mikroflóru)- zbytky jídla, které se dostanou pod protézu vyvolávají kvašení a jsou příčinou zápachu z úst
- umělý chrup opatrně vyjmeme a vložíme do emitní misky
- důkladně omyjeme kartáčkem a pastou pod tekoucí vodou
- chrup vkládáme do sklenice s vodou v níž je lžička bělícího prášku nebo šumivé tablety na čištění umělého chrupu
- nemocnému dáme vypláchnout ústní dutinu vodou a pak můžeme teprve vkládat do úst
- vždy pacientovi vyjímáme protézu na noc
4.3 Hygienická péče o dítě
4.3 Hygienická péče o dítě
Hygienická péče u malých dětí je stejně důležitá jako u dospělých. Velmi důležitá je v oblasti výchovy k hygienickým návykům. Malé děti péči o hygienu nezvládají.
Kojenci a batolata mají jemnou a velmi zranitelnou kůži, která vyžaduje každodenní ošetření.
Do hygienické péče zahrnujeme péči o kůži, péči o ruce, péči o vlasy, nehty, oči, ústní dutinu, péči o vyprazdňování.
Koupel kojence
Pomůcky
- jemná žínka, osuška
- vanička na koupání
- dětské mýdlo
- přípravky na ošetření kůže - dětský olej
- kartáček na vlasy
- nůžky na nehty
- štětičky na vysušení boltců
- dětský teploměr
- emitní miska
Kojenci a batolata mají jemnou a velmi zranitelnou kůži, která vyžaduje každodenní ošetření.
Do hygienické péče zahrnujeme péči o kůži, péči o ruce, péči o vlasy, nehty, oči, ústní dutinu, péči o vyprazdňování.
Koupel kojence
Pomůcky
- jemná žínka, osuška
- vanička na koupání
- dětské mýdlo
- přípravky na ošetření kůže - dětský olej
- kartáček na vlasy
- nůžky na nehty
- štětičky na vysušení boltců
- dětský teploměr
- emitní miska
Postup
- zajištění přiměřené teploty v místnosti - přibližně 27 °C
- připraveny všechny pomůcky
- připravíme vodní lázeň, teplota vody je 37-38 °C
- dítě opatrně svlékneme a přeneseme do vaničky
- držení dítěte při přenášení - loket jedné ruky podpírá hlavičku a ramínka, druhá ruka drží zespodu stehno dítěte, prsty jsou rozloženy a podepírají zadeček
Postup při vlastní koupeli a ošetření kůže
- do vaničky položíme lehátko, aby dítě mělo hlavičku nad vodou
- nejprve omyjeme obličej vodou a osušíme, pak navlhčíme vlásky a omyjeme šamponem, pokud má dítě více vlásků, před splachováním vody nakloníme hlavičku dozadu a pomalu poléváme vlásky čistou vodou, dáváme pozor, aby se šampon nedostal do očí miminka
- namydlenou žínkou nebo rukou omyjeme krk, hrudník a celé tělíčko, postupujeme směrem k dolním končetinám
- na závěr omyjeme genitálie
- starší kojence necháme ve vodě sedět, nutné je zajistit bezpečí dítěte
- po umytí vodou přeneseme kojence na přebalovací stůl nebo jinou pevnou podložku
- kůži dítěte osušíme včetně vlásků, kůži ošetříme olejíčky nebo tělovým mlékem, postupujeme od hlavičky k nožičkám
- genitálie a anální oblast ošetříme příslušnými mastmi
- vysušíme boltce, štětičky nezavádíme přímo do vnějšího zvukovodu- zajištění přiměřené teploty v místnosti - přibližně 27 °C
- připraveny všechny pomůcky
- připravíme vodní lázeň, teplota vody je 37-38 °C
- dítě opatrně svlékneme a přeneseme do vaničky
- držení dítěte při přenášení - loket jedné ruky podpírá hlavičku a ramínka, druhá ruka drží zespodu stehno dítěte, prsty jsou rozloženy a podepírají zadeček
Postup při vlastní koupeli a ošetření kůže
- do vaničky položíme lehátko, aby dítě mělo hlavičku nad vodou
- nejprve omyjeme obličej vodou a osušíme, pak navlhčíme vlásky a omyjeme šamponem, pokud má dítě více vlásků, před splachováním vody nakloníme hlavičku dozadu a pomalu poléváme vlásky čistou vodou, dáváme pozor, aby se šampon nedostal do očí miminka
- namydlenou žínkou nebo rukou omyjeme krk, hrudník a celé tělíčko, postupujeme směrem k dolním končetinám
- na závěr omyjeme genitálie
- starší kojence necháme ve vodě sedět, nutné je zajistit bezpečí dítěte
- po umytí vodou přeneseme kojence na přebalovací stůl nebo jinou pevnou podložku
- kůži dítěte osušíme včetně vlásků, kůži ošetříme olejíčky nebo tělovým mlékem, postupujeme od hlavičky k nožičkám
- genitálie a anální oblast ošetříme příslušnými mastmi
- po osušení a ošetření kůže, dítě oblékneme do čistého prádla a přiložíme plenku,
- vlásky učešeme
- ostříháme nehty na rukou do obloučku, na nohou rovně
4.4 Dekubity, projevy, druhy, terapie
4.4.1 Definice
4.4.1 Definice
Dekubity - proleženiny jsou rány způsobené tlakovým poškozením tkáně. Název pochází z latinského slova „decumbere“, což znamená položit, lehnout si. Proleženiny byly tak pojmenovány, protože nejčastěji vznikají u pacientů upoutaných na lůžko. Jedná se o ischemické poškození až nekrózu kůže, podkoží a svalstva vyvolané mnoha navzájem souvisejícími faktory. Dekubity vznikají většinou v místech s malou vrstvou tukové a svalové tkáně tlakem z vnějšího prostředí proti kosti. Čím je vrstva těchto tkání slabší, tím je větší nebezpečí vzniku dekubitů. Vzhled a množství odpovídá stupni a druhu přítomné infekce.
Dekubitus nemusí vznikat jen na kůži, ale může postihnout i sliznice. Není výjimkou, že dekubity mohou vznikat i po sádrových a jiných typech obvazů, které jsou často lokalizovány nad kostmi nebo nad nerovnostmi obvazu, a po použití nevhodných protetických pomůcek. Časté také bývají dekubity u pacientů se spastickou plegií, kde tření a nárazy při spasmu přispívají k jejich vzniku. Nejčastěji se vyskytují v sakrální krajině a na vnitřních stranách kolenních kloubů.
4.4.2 Klasifikace a vývoj dekubitů
4.4.2 Klasifikace a vývoj dekubitů
Klasifikace dekubitů slouží ke zhodnocení rozvoje dekubitu a určení tak jeho stupně. Setkáváme se s několika klasifikacemi od různých autorů. Většinou tyto stupnice vývoje a posuzování dekubitů obsahují 3 až 5 stupňů.
Dekubitus vzniká nejdříve v hloubce a odtud se dostává na povrch, a proto bychom si měli všímat i nepatrných změn na povrchu kůže, které mohou znamenat již rozsáhlé poškození tkáně pod povrchem. Vstupní otvor rány často neodpovídá skutečné velikosti dekubitu. Čas, za který se dekubitus vytvoří, je zcela individuální a podílí se na něm více faktorů. Také každý pacient může mít odlišný průběh tvorby proleženin, proto je velmi důležité znát klasifikaci dekubitů a umět rozpoznat i nepatrné změny na kůži. Vzhled a množství odpovídá stupni a druhu přítomné infekce. Spodina dekubitu je tvořena nekrotickou fascií, periostem nebo kostí.
4.4.3 Používané klasifikace dekubitů
4.4.3 Používané klasifikace dekubitů
- Danielova klasifikace dekubitů
I. zarudnutí kůže
II. povrchní kožní vředy
III. nekróza podkožního tuku
IV. postižení všech hlubších struktur kromě kostí
V. rozsáhlé nekrózy s osteomyelitidou, sekvestrace kostí nebo destrukce kloubů
- Seilerovo posuzování vzhledu proleženin
A „čistá “granulující rána
B rána špinavě povleklá se zbytky nekróz, okolí není infikováno
C rána jako ve stádiu B, ale s infiltrací okolní rány a/nebo s projevy celkové infekce
- Stupnice dekubitů podle Torrance
Stupeň 1a:
Jedná se o stádium tzv. blednoucí hyperémie. To znamená, že tlak prstu v místě erytému zanechává na kůži blednoucí místo a kůže je intaktní.
Stupeň 1b:
Tento stupeň je označován jako tzv. neblednoucí hyperémie. Po lehkém stlačení prstem erytém přetrvává, což je příznak poruchy mikrocirkulace. Může být přítomno povrchové poškození kůže včetně epidermální ulcerace.
Stupeň 2:
Poškození se šíří do podkožní tkáně a vzniká vředový defekt kůže.
Stupeň 3:
Vřed vykazuje tendenci k dalšímu rozšíření, spodní fascie není zasažena. Vřed zasahuje podkožní tukovou vrstvu.
Stupeň 4:
Rozpad tkáně se šíří do šířky i do hloubky a infekční nekróza proniká do spodiny fascie.
4.4.4 Vývoj dekubitů dle Válka
4.4.4 Vývoj dekubitů dle Válka
I. stupeň - Erytém - tlakové léze bez poškození kůže
1. stupeň představuje reverzibilní (vratné) změny. Prvním příznakem bývá mírný otok, jemné zarudnuté a zduření postižené části na pohmat. Může být také přítomná drsná olupující se kůže. Tyto změny jsou vratné, avšak vlivem tlaku mohou zůstat trvalé změny na podkoží, které mění ve vazivo a kůže tak naléhá přímo na kostní podklad nebo podkožní tuk kolikvuje (odumírá a zkapalňuje se) a uniká píštělí anebo se infikuje a dojde k flegmóně šířící se do okolí. Při tlaku prstu toto místo zbledne, to znamená, že je zde obleněný krevní návrat. 1. stupeň se hůře identifikuje u tmavé pleti s výraznou pigmentací, protože na tmavé kůži je místo trvale zarudlé, nebo až modré nebo fialové.
Obr. 4 - 1. stupeň dekubitu
II. stupeň: Puchýř - tlaková léze s částečným poškozením
2. stupeň představuje nereverzibilní změny jako je nekróza podkoží a tuku. Dekubitus je ještě povrchový a může se projevovat jako abraze, puchýř nebo mělký důlek. Postižená oblast je oteklá a zatvrdlá vlivem zmnožení vaziva. Kůže je bledá. Při zmáčknutí pokožky prstem se neobjeví kapilární návrat. Někdy se může vytvořit puchýř, nebo může být obnažena škára, což může vypadat jako hluboká oděrka. Dochází zde primárně k poškození podkoží i s částí cév vyživujících kůži, a proto lze očekávat její druhotné odumírání. V této fázi může dojít někdy ke spontánnímu zhojení, které je však velice zdlouhavým procesem vzhledem k porušenému podkoží s cévami.
Obr. 5 - 2. stupeň dekubitu
III. stupeň: Nekróza kůže s demarkačním zánětlivým lemem
U 3. stupně dekubitu se setkáváme nekrózou tkáně a úplnou ztrátou kožního krytu. Rána tak může připomínat kráter. Dekubitus je kryt suchou černou nekrózou nebo rozbředlou nekrotickou tkání. Rána zasahuje do podkoží a může se rozšířit až na fascii. Na místě odumřelých tkání vznikají vředy se široce podminovanými okraji, jejichž spodina je tvořena kostním podkladem. I v této fázi je možné spontánní zhojení, ale to trvá několik měsíců možná i let. Po zhojení vzniká tenká jizva, která přiléhá těsně na kost. Ta se i při menším tlaku ale opět rozpadá a vzniká tak chronický vřed.
Specifický typ dekubitu vzniká na místech trochanterů, sedací kosti a ploskách nohy. Vlivem dlouhodobého mírného tlaku se na těchto místech ztenčuje podkožní vrstva. V ráně se tvoří výpotek nebo cysta. Většinou vlivem infekce dojde k propojení obsahu navenek malým otvorem. Otvor se může uzavřít a dochází tak k retenci hnisu, která je provázena sepsí. Nakonec přechází infekce na kost a vznikají tak ostitidy kostních podkladů.
Obr. 6 - 3. stupeň dekubitu
IV. stupeň: Tvorba různě hlubokých, rozsáhlých a infikovaných dekubitů
4. stupeň dekubitu je rozsáhlá destrukce a nekróza tkáně nebo poškození svalů, kostí, šlach a kloubních pouzder. Vzhled je obdobný jako u 3. stupně. Dekubitus bývá doprovázen ostitidami a artritidami sousedních kloubů. Někdy se mohou objevit i komunikace s močovým měchýřem, dutinou břišní nebo rektem. Spontánní zhojení dekubitu 4. stupně není již možné, a tak se téměř vždy přistupuje k operačnímu řešení.
Obr. 7 - 4. stupeň dekubitu
4.4.5 Predilekční místa pro vznik dekubitů
4.4.5 Predilekční místa pro vznik dekubitů
Predilekční místa pro vznik dekubitů jsou oblasti na lidském těle, které jsou nejnáchylnější ke vzniku dekubitů. Těmto místům by měla být věnována zvýšená péče a měly by být u rizikových pacientů několikrát denně kontrolovány, a to nejlépe při každém polohování.
Predilekční místa je možno rozdělit podle poloh, ve kterých se nemocný nachází.
a) Predilekční místa při poloze na zádech
Při poloze na zádech na rovné podložce jsou nejvíce zatěžována místa kosti patní, sakrální oblast a místo 7. krčního obratle. Dále jsou rizikovými oblastmi klouby loketní hřbety lopatek a kost týlní. Kost týlní je kryta vlasy, a proto mohou být případné změny zachyceny až pozdějším stadiu.
b) Predilekční místa při poloze na boku
Při poloze na boku bývají nejvíce ohroženy oblastí kotníků, hřebenů kostí kyčelních a zvláště oblasti kyčelního kloubu. Dalšími predilekčními místy jsou kolenní klouby, ramenní klouby a dokonce i palce u nohou, kost spánková a ucho.
c) Predilekční místa při poloze na břiše
Tato poloha nebývá využívána příliš často, je vhodné se zmínit o predilekčních místech, která jsou ohrožena při poloze na břiše. Největší tlak zde působí na palce, kolena a hlavně hřebeny kostí kyčelních. Dále také na lícní kosti, ucho, případně čelo.
4.4.6 Terapie dekubitů
4.4.6 Terapie dekubitů
Léčba dekubitů se týká celkového stavu pacienta a vlastních tlakových lézí. Principem léčby je odstranění nebo alespoň zmírnění vyvolávajících příčin. Léčba je také řízena podle jednotlivých klinických stadií.
Celková terapie
Pokud nejsou dekubity prvních dvou stupňů infikovány, nevyžadují speciální celkovou léčbu kromě léčby základního onemocnění a odlehčení postižené krajiny.
Celková terapie je používána u dekubitů 3. a 4. stupně, které jsou doprovázeny sepsí a zhoršují celkový zdravotní stav.
V této situaci jsou indikována antibiotika. Proti gram pozitivní bakteriální floře, především proti stafylokokům, které u dekubitů nejčastěji způsobují ostitidy a proti gram negativní bakteriální floře, která zpravidla kolonizuje močový systém. Vedle terapie primárního onemocnění je nutná terapie anemie, hypoproteinemie a rozvratu vnitřního prostředí. Vlivem trvalého infekčního ložiska je u chronických dekubitů organismus dlouhodobě oslabován ztrátami bílkovin, hnisem a tvorbou obranných látek, následnou anemií a ztrátami tekutin. Proto i v klidových obdobích je nutné zajistit stravu bohatou na bílkoviny a vitaminy a hojný přísun tekutin. Pravidelně by se měl kontrolovat krevní obraz, bílkoviny v séru a stav infekce v moči.
Místní terapie dekubitů
Pokud došlo ke vzniku dekubitu, můžeme zvolit léčbu konzervativní nebo chirurgickou.
Léčbu volíme podle stadia dekubitu a základního onemocnění nemocného. Očekává-li se postupná mobilizace (infarkt myokardu, úraz), volíme spíše konzervativní přístup.
K chirurgickému postupu přistupujeme až po 6 měsících, pokud dekubit stále přetrvává a nezlepšuje se. U paraparéz s hlubokým penetrujícími a rozsáhlými dekubity volíme brzkou operativní léčbu.
Konzervativní terapie spočívá v:
- eliminaci tlaku,
- odstranění nekrózy,
- boji proti infekci,
- obvazování rány,
- minimalizaci rizikových faktorů.
Dekubity I. stupně
Nepotřebují léčbu, většinou postačí odlehčení postižené krajiny od trvajícího tlaku. V této fázi jsou změny ještě reverzibilní.
Je potřeba dbát na důkladnou hygienu a čistotu poškozené kůže. Dále je potřeba, aby kůže nebyla suchá. K tomu používáme indiferentní masti. Na poškozenou kůži nesmí přijít derivační mast, protože není dobré vyvolat v poškozeném místě hyperemii. Proto by se také neměly používat v tomto stadiu žádné lampy, které vyvolávají lokální překrvení.
Dekubity II. stupně
V této fázi je hojení velmi pomalé. Je to v důsledku tlakového postižení tukové vrstvy a cév vyživujících kůži. Postiženou oblast musíme zbavit zátěže a chránit ránu před infekcí, která zhorší nejen lokální stav, ale může zhoršit také stav celkový. Někde se také doporučuje brát preventivně stěr z defektu na kultivaci.
Dekubity III. a IV. stupně
Klinický obraz má čtyři formy:
1. rána je krytá nekrózou,
2. rána je přeměněná v granulační plochu,
3. rána se přeměnila v chronický vřed – plošný nebo kráterovitý, vystlaný granulační
tkání,
4. stenozující chronické vředy.
Léčba se soustřeďuje na odstranění nekrotických tkání a potlačení sekundární infekce.
K odstranění větších částí nekrotické tkáně je nutno použít chirurgického přístupu.
K odstranění menších nekrotických tkání je vhodné použít přípravky obsahující proteolytické enzymy.
4.4.7 Volba správného krytí při léčbě dekubitu
4.4.7 Volba správného krytí při léčbě dekubitu
Při léčbě dekubitů používáme dezinfekční roztoky a krycí materiály.
Dezinfekční roztoky při léčbě dekubitu
„Indikace desinfekčních roztoků volíme zejména při převazech nekrotických, infikovaných a povleklých ran, zatímco u čistých granulujících a epitelizujících ran nemá výplach rány, zvláště antiseptickými roztoky, své opodstatnění. Výplach rány napomáhá čištění rány odplavením zbytků raného sekretu, povlaků, nekrotické tkáně, hnisu, krevních sraženin, toxinů nebo zbytku bakteriálního biofilmu. Oplachem kolonizované chronické rány se snažíme zmenšit stávající mikrobiální osídlení. Výplach rány podporuje prokrvení spodiny rány a následnou granulaci a epitelizaci“
(STRYJA, 2011, s. 266).
(STRYJA, 2011, s. 266).
Roztoky s antimikrobiálním účinkem jsou vhodné především k výplachům infikovaných kožních vředů. Při dlouhodobém užívání těchto roztoků se mohou projevit některé nežádoucí účinky.
Chlorhexidin
Tento roztok je vhodný k výplachům ran, který je účinný proti širokému spektru bakterií. Chlorhexidin není účinný vůči sporám, houbám a virům. Jeho dlouhodobé užívání působí cytotoxicky na granulační tkáň.
Prontosan roztok, Prontosan gel, Prontoderm
Tyto sterilní antiseptické prostředky jsou určené k výplachům rány, které jsou účinné i proti Methicillin rezistentní Staphylococcus Aureus (dále jen MRSA). Působí šetrně vůči granulační tkáni na spodině rány, nebrání epitelizaci a nepoškozují kůži v okolí rány.
Dermacyn, DebriEcaSan
Tyto antiseptické oplachy jsou určené k výplachům a oplachům ran, které mají široké spektrum působnosti včetně kmenů MRSA a Vancomycin rezistentní Staphylococcus Aureus (dále jen VRSA).
Octenisept
Tento antiseptický roztok je určený k oplachům kůže, ran a sliznic. Díky širokému spektru účinku můžeme tento roztok využít na chlamydie, mykoplasmata, houby, kvasinky, viry, protozoa včetně kmenů MRSA.
Typy krytí dle generických skupin
„Výběr správného terapeutického krytí na konkrétní ránu představuje nelehký úkol, jehož zvládnutí je prvním krokem k úspěšné léčbě dekubitů“ (STRYJA, 2008, s. 125).
Téměř každý výrobek zajišťuje několik příznivých podmínek pro hojení rány. Mezi výhody terapeutického krytí dle našich vlastních zkušeností patří například snížení počtu převazů, menší bolestivost, menší krevní ztráty při převazech, menší počet provedených nekrektomií, rychlejší čištění spodiny, zkrácení celkové doby léčení a také snížení nákladů na celkovou léčbu. V současné době se jako významný problém ukazuje dlouhodobé užívání lokálních antibiotik, které cytotoxicky působí na granulační tkáň na spodině rány, vyvolávají alergii a iritaci kožního vředu. Základní rozdělení terapeutického krytí spočívá především z jejich funkce a označujeme je jako primární a sekundární. Primární krytí aplikujeme přímo na povrch rány, sekundární krytí zajišťuje fixaci primárního krytí a absorpci raného exsudátu, primární krytí dále dělíme vzhledem k jeho adherentnosti ke spodině rány na adherentní a neadherentní.
Hydrogely
Materiály na bázi hydrogelů jsou gelová krytí na podkladu hydrofilních polymerů s obsahem vody vyšším než 50 %. Vlastnostmi hydrogelů je absorpce nadbytečného exsudátu, rehydratace rány včetně suchých gangrén a úprava optimální vlhkosti v ráně. Tyto materiály používáme na slabě až středně secernující rány, dále je můžeme využít do kavit a hlubokých vředů. Hydrogely ponecháváme u nekrotických ran maximálně tři dny a u granulujících ran nejdéle sedm dnů. Gely, které aplikujeme přímo do vředu, je nutné krýt dalším primárním a sekundárním krytím. Mezi nejznámější a v praxi nejpoužívanější hydrogely řadíme Nu-gel hydrogel s alginátem, Prontosan gel, Askina gel, Urgo Hydrogel, Suprasorb G, Hydrosorb gel, Cutimed sorbact gel, Viacell.
Krytí s aktivním uhlím a stříbrem
Složení tohoto terapeutického krytí je aktivní uhlí impregnované kovovým stříbrem. V kontaktu s exsudátem dochází k ionizaci stříbra. Krytí s aktivním uhlím a stříbrem redukuje bakteriální kolonizaci a potlačuje ranou infekci. Krytí s aktivním uhlím a stříbrem indikujeme na kontaminované a infikované zapáchající rány s dostatečnou ranou sekrecí. Toto terapeutické krytí aplikujeme přímo na spodinu rány, které kryjeme sekundárním krytím. Krytí měníme při objevujícím se zápachu. Příkladem krytí je Actisorb plus.
Neadherentní antiseptická krytí
Tyto materiály mají antimikrobiální účinek. Vlastnostmi antiseptických krytí je ochrana granulační tkáně a prevence vzniku infekce. Toto krytí lze využít k profylaktickému ošetření invazivních vstupů. Neadherentní antiseptická krytí aplikujeme přímo na povrch rány, které kryjeme sterilním sekundárním krytím. Frekvence výměny terapeutického krytí měníme dle rané sekrece, obvykle po dvou až sedmi dnech. Mezi produkty neadherentního antiseptického krytí řadíme Inadine, Braunovidon gáza, Atrauman Ag a Bactigras.
Alginátová krytí
Alginátová krytí dělíme na algináty a algináty s doplňky.
Algináty
Složení alginátů jsou vysoce absorpční alginátová vlákna z hnědých mořských řas. Mezi vlastnosti alginátů řadíme bakteriostatický účinek, čistící účinek a absorpci exsudátu. Algináty indikujeme na rány povrchní i hluboké se střední až silnou sekrecí, včetně ran infikovaných s podminovanými okraji. Algináty nejsou vhodné na suché rány a rány pokryté suchou nekrózou. Alginátové krytí vyžaduje sekundární krytí, které se mění spolu a alginátem podle množství sekrece každé dva až tři dny. Jako zástupce alginátů můžeme uvést Kaltostat, Suprasorb A, Melgisorb, Askina Sorb a Cutimed Alginate.
Algináty s doplňky
Algináty s doplňky vytvářejí optimální vlhkost na spodině secernující rány a dále mají baktericidní, bakteriostatický a hemostatický účinek. Algináty s doplňky indikujeme na povrchní i hluboké infikované rány se střední až silnou sekrecí. Algináty s doplňky vyžadují sekundární krytí. Mezi produkty řadíme Silvercel, Acticoat absorbent, Askina Calgitrol Ag a Melgisorb Ag.
Hydrokoloidy
Hydrokoloidy dále dělíme na tenké hydrokoloidy, hydrokoloidy standardní tloušťky a hydrokoloidy v gelu a pastě.
Tenké hydrokoloidy
Tenké hydrokoloidy udržují vlhké prostředí na povrchu rány a podporují epitelizaci s minimálním rizikem macerace okolí. Tyto materiály aplikujeme na slabě exsudující rány, na rány bez zjevných známek infekce s nízkou až střední sekrecí a na povrchní granulující kožní vředy. Tenké hydrokoloidy mají velice snadnou aplikaci, která nevyžaduje sekundární krytí. Frekvence výměny krytí u tenkých hydrokoloidů závisí na množství exsudátu a stavu rány, obvykle dva dny. Častější převazy mohou vést k poškození okolní epidermis. Mezi produkty tenkých hydrokoloidů patří Granuflex extra thin, Suprasorb H tenké hydrokoloidní krytí, Askina Biofilm transparent a Cutimed Hydro Lite.
Hydrokoloidy standardní tloušťky
Hydrokoloidy standardní tloušťky se řadí historicky mezi nejstarší terapeutické krytí tzv. vlhké terapie. Mezi vlastnosti hydrokoloidů řadíme absorpční schopnosti, udržení vlhkého prostředí na povrchu rány, stimulace tvorby granulační tkáně a podpora autolytického débridementu. Hydrokoloidy standardní tloušťky aplikujeme na granulující rány bez zjevných známek infekce s nízkou až střední sekrecí. Výhody tohoto terapeutického krytí je nízké riziko traumatizace rány a jejího okolí při převazech, voděodolnost, snadná aplikace a široký výběr rozměrů a tvarů. Výměnu hydrokoloidního krytí doporučujeme po třech až pěti dnech. Mezi produkty hydrokoloidů standardní tloušťky řadíme Granuflex, Comfeel plus hydrokoloidní krytí s alginátem, Suprasorb H, Askina hydro.
Hydrokoloidy v gelu a pastě
Vlastnostmi hydrokoloidů v gelu a pastě je udržení vlhkého prostředí na povrchu rány a v kavitách, podpora tvorby granulační tkáně, podpora autolytického débridementu a hydratace spodiny rány. Toto terapeutické krytí aplikujeme na granulující rány s kavitami, na rány s podminovanými okraji bez zjevných známek infekce s nízkou až střední sekrecí. Hydrokoloidy v gelu a pastě vyžadují vhodné sekundární krytí. Produkty hydrokoloidů v gelu a pastě je Granuflex pasta, Flamigel, Flaminal, Askina Biofilm Paste a Purilon gel.
Filmová krytí ve spreji
Tento typ transparentního rychleschnoucího filmového krytí je určen pro kůži ohroženou opakovanou traumatizací a macerací. Filmové krytí vytváří antibakteriální bariéru, která je propustná pro plyny a vodní páry a nepropustná pro vodu a mikroorganismy. Filmové krytí indikujeme na čisté, suché chirurgické rány a sutury. Filmové krytí ve spreji nevyžaduje sekundární krytí. Mezi produkty filmového krytí ve spreji patří Cavilon, Cutimed Protect Spray, OpSite Spray (STRYJA, 2008).
Plošná pěnová krytí
Plošná pěnová krytí dělíme na neadherentní pěnová krytí, polyuretanové pěny se silikonem a krytí Kendall AMD.
Neadherentní pěnová krytí
Terapeutické krytí tohoto typu má velkou absorpční schopnost, která závisí na jeho tloušťce, struktuře a složení, dále vytváří vhodné mikroklima a stimuluje čištění rány a také zajišťuje efektivní bariéru proti průniku mikroorganismů do rány z vnějšího prostředí. Aplikujeme na neinfikované, mírně, středně až silně exsudující rány ve fázi granulace a epitelizace, chrání spodinu a okolí rány před macerací. Frekvence převazů u tohoto terapeutického krytí závisí na aktuálním stavu rány a množství sekrece. Pokud vkládáme pěnové krytí do kavit, je nutné sekundární krytí. Mezi produkty řadíme Tielle, Comfeel Biatain.
Polyuretanové pěny se silikonem
Tyto krytí jsou vhodné k ošetření čistých ran ve stádiu granulace a epitelizace, mají absorpční a polopropustné vlastnosti. Preventivně působí proti maceraci v okolí rány. Indikujeme na neinfikované, mírně až střední exsudující rány. Významným zástupcem této skupiny je Mepilex a Mepilex Ag.
Kendall AMD
Antimikrobiální pěnové krytí, které obsahuje PHMB což je baktericidní polymer snižující obsah bakterií v ráně. Toto krytí je v praxi hojně využívané.
Antiseptická krytí se stříbrem
Základní charakteristikou skupiny tohoto terapeutického krytí je antimikrobiální účinek. Antiseptická krytí se stříbrem indikujeme na kriticky kolonizované a infikované rány.
Acticoat
Toto nízce adherentní primární krytí obsahuje dvě vrstvy nanokrystalického stříbra a netkané polyesterové jádro, jehož vlastnostmi je velmi vysoký antimikrobiální účinek proti bakteriím, kvasinkám a plísním. Terapeutické krytí aplikujeme na kožní vředy, popáleniny a na rány se známkami infekce. Acticoat aplikujeme modrou stranou na ránu, který před použitím vlhčíme sterilní destilovanou vodou. Krytí měníme po třech až pěti dnech.
Askina Calgitrol Ag
Askina Calgitrol Ag se vyrábí z polyuretanové pěny s vrstvou kalcia alginátu se stříbrem, jehož vlastnostmi je velká absorpční kapacita. Krytí indikujeme na středně silně exsudující infikované rány, na kožní vředy s kritickou kolonizací a na secernující neinfikované rány. Obvykle měníme krytí po dvou dnech.
Atrauman Ag
Neadherentní krytí, které se používá na slabě secernující vředy bez známek infekce a na vředy se známkami kritické kolonizace.
Biatain Ag
Polyuretanové pěnové krytí se stříbrem má velkou absorpční, retenční a antibakteriální schopnost, které používáme na středně až silně exsudující infikované rány. Biatain Ag má preventivní i terapeutické vlastnosti proti maceraci kůže. Výměna krytí závisí na intenzitě rané sekrece a infekce, obvykle do dvou dnů.
SilverCel
Terapeutické krytí je vyrobeno z vysoce absorpčních hydroalginátových vláken a sítě vláken impregnovaných stříbrem. Aktivace stříbra do rány závisí na množství produkovaného exsudátu. Krytí používáme na středně až silně exsudující rány a na rány infikované. Krytí měníme obvykle mezi druhým a třetím dnem, avšak záleží na intenzitě rané sekrece a infekce.
Bioaktivní krytí
Bioaktivní materiály dále dělíme na krytí obsahující kyselinu hyaluronovou, krytí s obsahem kolagenu a bioaktivní krytí s obsahem celulózy.
Krytí obsahující kyselinu hyaluronovou
Jejich vlastnosti bychom mohli přirovnat k hydrogelům. K významným zástupcům této skupiny patří Bionect Silverspray, Ialugen plus. Bionect Silverspray je složen v kombinaci s kyselinou hayluronovou a koloidního stříbra ve formě práškového spreje. Používáme ho k ošetření neinfikovaných kožních lézí, k zajištění vlhkého prostředí v ráně a k ochraně před bakteriálními kontaminacemi.
Krytí s obsahem kolagenu
Tyto materiály urychlují regeneraci tkání, absorbují exsudát, podporují tvorbu granulační a epitelizační tkáně. Indikujeme je na neinfikované stagnující rány, které jsou ve stádiu granulace a epitelizace. Krytí s obsahem materiálu vyžaduje sekundární krytí, frekvence převazů závisí na stavu rány a velikosti sekrece a to většinou dvakrát až třikrát týdně. Lze využívat pod kompresivní bandáž. Zástupci této skupiny jsou Promogran, Biopad.
Bioaktivní krytí s obsahem celulózy
Tyto terapeutické materiály používáme k urychlení procesu hojení, na středně až silně secernující rány, které snižují bolestivost v ráně. Při léčbě suchých ran vlhčíme krytí fyziologickým nebo Ringerovým roztokem. Jako vhodné sekundární krytí doporučujeme neadherentní krytí a krytí s aktivním uhlím. Silně secernující rány převazujeme denně, u slabě exsudujících ran je frekvence převazu jednou za dva až tři dny. Zástupci této terapeutické skupiny krytí jsou Promogran, Traumacel Biodress, Veloderm.
4.5 Obrázková příloha
4.5 Obrázková příloha
Obrázková příloha 1
V obrázkové příloze 1 je autorkou nafocen dekubit pacienta, který je klientem DD. V rámci jednoho měsíce je zaznamenán průběh léčby dekubitu.
Ráda bych tímto poděkovala kolektivu DD za možnost zdokumentovat a podílet se na léčbě dekubitu III. stupně.
1. DEN
Puchýř velikosti 5 x 4 cm, bez výpotku, v dolní části pravděpodobně nekróza o průměru 2 cm. Okolí lehce zarudlé a na pohmat nebolestivé.
Ošetření: Přiložen čtverec s ung. leniens, vrstva vaty, fixace Peha crepp obinadlem. Chodidlo vloženo do antidekubitní botičky.
Do lůžka vložen molitanový obdélník v šíři celého lůžka, klient při pohybu DKK, nemůže tuto polohovací pomůcku odsunout a DKK zůstávají stále vypodložené.
4. DEN
Spodina puchýře a okolí klidnější, ošetření stejné. Polohování klienta.
Podávání Nutridrinků a kontrola pitného režimu.
8. DEN
Okraje puchýře se odbarvují, pata omyta Dermacyn roztokem, přiložen čtverec s leniens ung., vatová vrstva a fixace Peha crepp obinadlem. Polohujeme.
14. DEN
21. DEN
Na obrázcích je postup ošetřování. Okraje puchýře jsou již odchlíplé, lze nadzvednout pinzetou a postupně jej celý odstranit nůžkami. Pata pokryta Pityolem ung., ta zklidní novou epidermis, přes mastný tyl, sterilní čtverce, vrstvu vaty a fixace Peha crepp obinadlem. DKK ještě poté vkládáme do polohovací botičky, aby nedošlo k poškození zahojené oblasti. Klient špatně spolupracuje v souvislosti se základním onemocněním - poškození mozku po úrazu a následný apalický syndrom a důležitost polohování není možné vysvětlit.
26. DEN
Odstraněny zbytky volné kůže po okrajích, je zřetelná epitelizovaná oblast, má zřetelnou růžovou barvu. Kůže promazána větším množstvím ung. leniens, kryta mřížkou mastného tylu a sterilním čtvercem, vrstvou skládané vaty a vše fixováno Peha crepp obinadlem.
DKK pravidelně polohovány.
30. DEN
Celý defekt zhojen. Důraz byl kladen na pravidelné a správné polohování, dostatečnou hydrataci, na podávání doplňkové nutrice – Nutridrinky, ovocné šťávy a mléčné přídavky, na pravidelné a pečlivé převazy, vždy sterilní a s dodržováním všech zásad asepse.
Obrázková příloha 2
- Dekubitus I. stupně, dekubitus II. stupně
- Jednotlivá stadia dekubitů
5 Způsoby výživy a dietní systém, péče o hydrataci
5 Způsoby výživy a dietní systém, péče o hydrataci
5.5 Testovací otázky
Literatura:
BRETŠNAJDROVÁ, A., SVAČINA, Š. Dietologický slovník. Praha: Triton, 2008. ISBN 978-80-7387-062-1.
GREGORA, M., ZÁKOSTELECKÁ, D. Jídelníček kojenců a malých dětí: kojení a umělé mléko, nemléčné příkrmy, dětská obezita, vegetariánské stravování. Praha: Grada, 2009. ISBN 978-80-247-2716-5.
HÜBLBAUEROVÁ, E. Problematika speciální ošetřovatelské péče o nemocné s enterální výživou. Praha: FFUK, 1997.
KOHOUT, P., RUŠAVÝ, Z., ŠERCLOVÁ, Z. Vybrané kapitoly z klinické výživy. Praha: Forsapi, 2010. ISBN 978-80-87250-08-2.
KOL. AUTORŮ. Základy ošetřovatelství pro studující lékařských fakult 1. a 2. díl. Praha: Karolinum, 2002. ISBN 80-246-0477-9.
MIKŠOVÁ, Z. a kol. Kapitoly z ošetřovatelské péče 1. 2. vydání. Praha: Grada, 2006. ISBN 80-246-0477-9.
MZ ČR. Strategie bezpečnosti potravin a výživy pro ČR na období let 2010-2013. (UV 61/2010)
NOVÁK, M. Společnost, kultura a poruchy příjmu potravin. Brno: Akademické nakladatelství CERM, 2010. ISBN 978-80-7204-657-7.
PAPEŽOVÁ, H. Spektrum poruch příjmu potravy: interdisciplinární přístup. Praha: Grada, 2010. ISBN 978-80-247-2425-6.
ROZSYPALOVÁ, M., ŠAFRÁNKOVÁ, A. Ošetřovatelství 1, 1. vydání. Praha: Informatorium, 2002.
SVAČINA, Š. a kol. Klinická dietologie. Praha: Grada, 2008. ISBN 978-80-247-2256-6.
WORKMAN, B.A., BENNET, C.L. Klíčové dovednosti sester. Praha: Grada, 2006. ISBN 80-247-1714-X.
ZAJÍČEK, J. Zdravi-az [online]. Dostupné z http://www.zdravi-az.cz/.
5.1 Dietní systém
5.1 Dietní systém
Vývoj dietního systému v České republice
Ve všech českých a slovenských nemocnicích se léčebná výživa (nutriční péče) připravuje podle normy od roku 1955. Tato byla publikovaná v Novém dietním systému pro nemocnice. Druhé, přepracované a rozšířené vydání bylo vydáno roku 1968 a v roce 1981 byl vydán nově zpracovaný Dietní systém pro nemocnice, ve kterém se objevily mezinárodní jednotky kJ (kilo Joule) a kcal (kilo kalorie), a nově byly zpracované doporučené dávky živin a přídatných látek včetně stanovení množství energie. Tento přepracovaný Dietní systém platil jako závazná norma pro připravování stravy v nemocnicích.
V září roku 1991 odborná skupina MZ ČR zpracovala Doporučené zásady pro stravování nemocných, které vycházely z doporučených výživových dávek z roku 1989. Dietní systém se v dnešní době používá pouze jako doporučení.
Organizační struktura nemocniční léčebné výživy
Nutriční péče též dietoterapie se dělí do základních typů výživy, které se liší způsobem aplikace, mohou se používat samostatně, nebo se mohou vzájemně prolínat:
- parenterální výživa,
- enterální výživa,
- výživa per os,
- doplňkové popíjení nutričního přípravku.
Snídaně – racionální dieta ÚPMD
Zdroj: Autor
Svačina – racionální dieta ÚPMD Oběd – racionální dieta ÚPMD
Zdroj: Autor Zdroj: Autor
Nutriční péči by měli zajišťovat zkušení odborníci s odpovídající kvalifikací. V nemocnicích je dietoterapie realizována Oddělením léčebné výživy (nutriční péče) ve stravování dle vlastních schválených dietních systémů. Dietní systém vytváří stravovací komise a průběžně ho inovují a předkládají ke schválení řediteli.
Nutriční péče se poskytuje na třech úrovních:
- Základní nutriční péče: V každém léčebném zařízení lůžkového typu. Zahrnuje stravu racionální, diabetickou, s omezením tuku, šetřící, bezlepkovou a dietu při fenylketonurii.
- Specializovaná nutriční péče: Ve fakultních a krajských nemocnicích. Zahrnuje základní nutriční péči popřípadě v kombinaci s enterální či parenterální výživou.
- Vysoce specializovaná nutriční péče: Na specializovaných pracovištích. Zahrnuje stravu pro komplikované stavy i malabsorpce. Spolupráce při realizaci domácí enterální a parenterální výživy.
Provozní a klinický nutriční terapeut
Nutriční terapeut dle stanovené diagnózy a pokynů ošetřujícího lékaře edukuje pacienta o výživě, také kontroluje dodržování zásad a hygieny výživy.
Činnosti nutričních terapeutů:
- Provozní nutriční terapeut plánuje, normuje, kontroluje stravu a zodpovídá za kvalitu a množství stravy ve stravovacím provozu. Také kontroluje kvalitu stravy na lůžkových odděleních.
- Nutriční terapeut ve stravovacím provozu vytváří jídelní plán pro veškeré diety a denní chody. Požadavky klinických pracovišť na stravu dále zpracovává jak pro expedici stravy, tak pro vyhotovení rozdílů v plánu surovin. Pověřenému pracovníkovi stravovacího provozu předává podklady pro objednávky potravin. Zodpovídá za dodržení dietetických postupů při přípravě stravy.
- Klinický nutriční terapeut sestavuje a kontroluje individuální diety dle diagnózy u pacientů na lůžkovém oddělení a v ambulanci. Edukuje pacienty o výživě. Spolupracuje s lékaři a sestavuje dietní systém nemocnice.
- Nutriční terapeut na klinickém pracovišti po zjištění nutričního rizika u vytipovaných pacientů zpracovává a vyhodnocuje nutriční anamnézu a stanovuje plán nutriční péče. Provádí edukaci pacientů i rodin. Ve spolupráci s vedoucí nutriční terapeutkou (ve fakultních nemocnicích), nebo lékařem internistou sestavuje dietní systém pro dané zdravotnické zařízení.
Přehled a charakteristika základních diet
Dietní systém se může v jednotlivých nemocnicích mírně lišit. Jako příklad uvádíme Dietní systém Fakultní nemocnice Královské Vinohrady (FNKV).
Všechny diety jsou připravovány s omezením soli, proto se vyřadila z Dietního systému dieta 10 (D. č. 10 - neslaná).
D. č. 0S – čajová
D. č. 1 – pooperační
D. č. 1D – bezezbytková
D. č. 2 – šetřící
D. č. 3 – racionální
D. č. 4 – s omezením tuků
D. č. 6 – s omezením bílkovin
D. č. 8 – redukční
D. č. 9 – diabetická
D. č. 12 – strava pro malé děti
D. č. 13 – strava starších dětí
5.2 Nasogastrická sonda (enterální výživa)
5.2 Nasogastrická sonda (enterální výživa)
Výživa sondou je řešením pro situace, kdy nemocný nemůže přijímat sám dostatečné množství potravy nebo nemůže přijímat stravu ústy. Je zapotřebí těmto pacientům nabídnout náhradní řešení, které co nejvíce napodobí přirozenou cestu příjmu potravy.
Přestože se může zdát zavedení sondy nepřirozené, jde o nejpřirozenější způsob příjmu potravy, pokud nelze dočasně nebo trvale přijímat potravu ústy. Při výživě podávané pouze nitrožilně (parenterální výživa) jsou střeva v nečinnosti a jejich sliznice tím trpí. Obnovit příjem potravy do trávicího traktu je spojeno s určitým rizikem a vyžaduje pomoc lékaře.
Existuje více variant přístupu pro zavedení sondy. Lékaři se vždy snaží najít pro každého pacienta to nejvhodnější řešení s ohledem na jeho zdravotní stav, onemocnění, které k poruše příjmu potravy vedlo a podmínky, ve kterých se dotyčný nachází. Sondou je kromě stravy možno podávat i léky a tekutiny.
Způsoby výživy
Nasogastrická sonda je využívána u nemocných, u kterých se nepředpokládá dlouhodobá výživa sondou, používá se tedy spíše pro přechodnou dobu enterální výživy.
NGS je sonda dlouhá 60-80 cm, která je zavedena nosem nebo ústy přes nosohltan a hltan jícnem do žaludku.
Pokud je sonda zavedena až do prvního úseku tenkého střeva (jejuna), mluvíme o nasojejunální sondě. Tato varianta je vhodná u pacientů s pomalým vyprazdňováním žaludku nebo krátkodobou překážkou v oblasti jícnu, žaludku nebo tenkého střeva.
Podmínky pro zavedení NGS jsou průchodnost trávicí trubice, lépe řečeno funkční celý GIT (gastrointestinální trakt) a pokud nehrozí riziko aspirace.
NGS sonda
Indikace k zavedení NGS:
- Prevence zvracení a dispenze žaludku při některých onemocněních GIT
- Zajištění dostatečné nutrice a bilance tekutin
- U některých chirurgických výkonů.
- Výplach žaludku při otravě nebo předávkování léky
- Léčebný nebo diagnostický účel
- Vyprázdnění žaludku
- Zabránění aspirace žaludečního obsahu
- Snížení rizika infekce dýchacích cest při zrychlené žaludeční peristaltice
Pomůcky pro zavedení NGS:
- rukavice
- Mesocain gel
- Janettova stříkačka (50 ml)
- žaludeční sonda (z mrazáku)
- kolíček (příp. sběrný sáček)
- buničina
- emitní miska
- peán
- fonendoskop
- sklenice s vodou/čajem (brčko)
Technika a zavedení NGS:
Nejdříve pacientovi řádně vysvětlíme výkon - účel a postup (nepříjemný, vyvolávající pocit na zvracení, vyzvání ke spolupráci).
Následně pacienta uložíme do polosedu nebo posadíme.
Vyměříme si vzdálenost zavedení NGS dle „cesty“ kořen nosu - ušní lalůček - mečík sterna. Vybereme vhodnou nosní dírku, bez defektu, jizev.
Způsob vyměření vzdálenosti před zavedením NGS
Před zaváděním si zvlhčíme špičku sondy Mesocain gelem a zavedeme nosem do prostornějšího průduchu za současného pacientova polykání malého množství vody nebo čaje.
Pokud má pacient pocit nauzey, přerušíme zavádění a vyzveme ho k hlubokému, klidnému dýchání.
Po zavedení se provede kontrola polohy a správnosti zavedení NGS:
- Aspirace – žalud. obsahu/šťáv (vyšetření pH aspirované tekutiny)
- Poslech – zvukové fenomény zachytíme fonendoskopem při insuflaci vzduchu do žaludku
- Ponoření – konec sondy do vody – neprobublává
- RTG – nejvhodnější; ostatní je nepřesvědčivé
Nakonec zafixujeme sondu k nosu i tváři a konec sondy uzavřeme nebo spojíme se sběrným sáčkem.
Zásady podávání výživy NGS:
1) Kontinuálně
a) enterální pumpou
b) gravitačním spádem
- při nepřetržitém podávání výživy sondou proplachujeme sondu v intervalech 4 hodin
- aplikace pouze ordinovaného množství výživy
2) Bolusově Janettovou stříkačkou
- doporučena Fowlerova poloha (snížení rizika aspirace)
- po podání stravy 30 minut setrvat ve ↑ poloze
- podání stravy ā 3 hodiny v množství 150-300 ml
- pomalé podávání výživy
- EV podávat teplou –> velmi chladná strava tlumí sekreci žaludečních šťáv
Před aplikací nové porce:
- kontrola umístění sondy
- odsátí obsahu
- při aspiraci nad 100 ml se přeruší výživa na 1-2 hodiny
- aspirovaný obsah – zpět do žaludku (obsahuje trávicí šťávy)
Po aplikaci každé porce:
- proplach čajem, převařenou vodou (50-60 ml)
- bezpečné uzavření NGS
- kontrola stavu pacienta
- pacient zůstává ve Fowlerově poloze 30 minut
Zásady ošetřování NGS:
- Bezpečné fixování NGS kolem vstupu
- NGS nesmí způsobovat nepříjemné pocity (tlak, chrapot, bolest v krku)
- NGS se proplachuje vždy po podání výživových dávek
- Uzavírání NGS v době pauzy x reflux
- Zaznamenávat všechny aplikace do sondy a dodržovat dobu podání výživy
- Kontrola průchodnosti sondy
- Výměna enterálního setu ā 24 hodin
- Fixaci NGS měnit dle potřeby, minimálně 1x denně při hygieně
- Výměna NGS
-- NGS z PVC: 10–14 dní
-- NGS silikonová: 3 měsíce
- Střídat průduchy
Komplikace při zavádění NGS:
- Možnost stočení NGS do úst
- Možnost zavedení NGS do dýchacích cest (kašel, dušnost)
- NGS se ucpe žaludečním obsahem v ústí žaludku
- Reflux (zpětný tok)
- Poranění nosní sliznice (krvácení)
- Nauzea, reflexní zvracení, regurgitace
- Aspirace
- Poruchy polykání
- Strach, nespolupráce pacienta
- Vytažení NGS pacientem
Komplikace NGS:
- Průjem, bolesti břicha
- Zácpa
- Ucpání NGS
- Slizniční léze
- Hyperglykémie, glykosurie
- Převodnění
- Edémy
5.3 Perkutánní endoskopická gastrostomie (PEG)
5.3 Perkutánní endoskopická gastrostomie (PEG)
Jedná se o zavedení plastového katetru skrz břišní stěnu do žaludku. Konkrétně je PEG uměle vytvořený krátký kanálek, jehož jeden otvor ústí na kůži břicha a druhý v žaludku. Do kanálku se zapojuje speciální set pro podávání výživy a zabránění úniku potravy ze žaludku.
Zavedená PEG
Tato varianta výživy je vhodná pokud je třeba podávat enterální výživu déle než 6 týdnů, nebo v případech, kdy je zavedení nasogastrické sondy komplikované či přímo představuje pro nemocného nebezpečí, např. vdechnutí výživy.
Jeho výhodami oproti NGS jsou zejména volný nos, není vidět sonda, nedráždí dýchací a polykací cesty a nepůsobí otlaky. Také se jednoduše ošetřuje a je zde minimální riziko aspirace.
Indikace PEG:
- Tumorová kachexie
- Stenóza horní části GIT
- Tumory v oblasti ORL
- Poruchy polykání či operace v oblasti čelisti
- Bezvědomí nebo apatické stavy
Kontraindikace PEG:
- Poruchy krevního srážení
- Poruchy imunity
- Akutní příhody břišní (peritonitis, akutní pankreatitis, ileus)
- Sepse
- Nádor žaludku
- Crohnova nemoc
PEG
Aplikace PEGu:
- chirurgicky či endoskopicky, punkčně
- fixace vnitřním balonkem či kotoučem, popř. stehem
- první dny péče o ránu – sterilní krytí; sledování okolí, sekrece
- aplikace specifické stravy pro enterální výživu, aplikace léků, tekutin
- kontrola gastroskopem
Ošetřování PEGu:
- prvních 14 dnů ošetřovat denně – hygiena a dezinfekce v okolí vstupu, výměna sterilního čtverce pod přítlačnou destičku, sledovat sekreci, krvácení, bolest, stav kůže, umístění katétru a těsnost
- v dalších dnech ošetření dvakrát týdně
- od 10. dne nutno s katétrem 4-6 týdnů denně lehce otáčet – tvoří se gastrostomický kanál
- sprchovat a koupat až po zhojení stomie
Zásady podávání výživy do PEGu:
- průmyslově vyráběné přípravky – např. Nutrison Standard, Nutrison Energy, Peptisorb, Isosource
- Bolusově – Janettova stříkačka
- Intermitentně
- Kontinuálně (s noční pauzou) pomocí enterální (peristaltické) pumpy cca 100-150 ml výživy za hodinu
- po výkonu 24 hodin nic do sondy nepodávat, ani per os
- za 12-24 hodin –> 100 ml aqua pro injectione nebo FR ve 3- 4. hodinových intervalech
- od 2 dne možné postupně podávat bolusově dávky EV (enterální výživy)
- objem stravy postupně zvyšujeme na 250-300 ml, které aplikujeme 5-8x denně
Komplikace:
- Ucpaný PEG
-- proplach vlažnou vodou (10 ml)
- Vdechnutí výživy
-- prevence: poloha vsedě, polosedě
- Úniky kolem PEG
-- sledovat okolí vstupu
-- kontrola lékařem
- Průjem/zvracení
-- prevence: pomalé podávání stravy, menší dávky, ATB vyloučit, delší intervaly mezi dávkami
- Granulace
-- chirurgické odstranění
- Infekce v ráně
- Vředové léze pod diskem či na protilehlé straně
- Krvácení
5.4 Hydratace
5.4 Hydratace
Lidské tělo je tvořeno vodou ze 72 %, kosti obsahují asi 35 %, mozek 85 %, játra a krev až 90 %. V buňkách jsou obsaženy dvě třetiny celkového objemu, zbývající jedna třetina pokrývá objem cirkulujících tělních tekutin – krve, mízy (lymfy), tkáňového moku. K udržení dostatečné hydratace organismu je třeba zajišťovat přísun tekutin po celý den.
Dehydratace je stav, kdy nastalo narušení acidobazické rovnováhy. Může to být způsobeno malým příjmem tekutin, nebo častým pitím kofeinových nápojů s vysokým obsahem cukru. Tyto nápoje mají močopudné účinky a překyselují organismus. Pocit žízně je počáteční znak dehydratace, projeví se, když ztráta vody v organismu dosáhla cca 1 % tělní hmotnosti, proto je nutné tekutiny průběžně doplňovat. Pokud je dehydratace dlouhodobější, může způsobit řadu zdravotních rizik, např. zahuštění vnitřního prostředí, nebezpečí vzniku oběhových poruch, riziko vzniku močových nebo žlučových kamenů, močových infekčních postižení, což způsobuje špatné vyměšování, bolesti hlavy.
Na zavodnění organismu (hydrataci) je nejvhodnější čistá voda. Voda musí mít minimální mineralizaci a musí být lehce vstřebatelná. Doporučují se neslazené ovocné, zelené i černé čaje, slabé bylinné čaje, ředěné ovocné džusy, čistá voda z vodovodu, balená stolní voda a přírodní minerální vody. Neměli bychom pít energetické, kolové a sladké limonády, protože cukr navyšuje pocit žízně a zaplavuje organismus kyselinami. Pití velkého množství čaje, kávy a alkoholu organismus odvodňuje.
Tělo novorozence obsahuje 75 % vody. Voda v lidském těle přenáší různé látky, živiny, chová se jako rozpouštědlo a ředidlo, umožňuje mezibuněčný přenos pro odvádění odpadních látek, napomáhá trávení, dilatuje orgány a tkáně, přenáší elektrické vzruchy.
Denní ztráta vody dospělého člověka je cca 2,4 litry. Vylučuje se močí (cca 1,5 l), potem (300 ml), stolicí (100 ml) a při dýchání (700 ml), proto bychom měli denně doplnit nejméně 2,5 litru tekutin.
Voda, která se používá v domácnostech, má odpovídat normám EU a nepřesahovat objem bakterií 20 000 ks/l, řas 10 000 ks/l, cyanobakterií 100ks/l, sirných bakterií 100 ks/l.
Voda může být kontaminována organickým materiálem, plyny, těžkými ionty, zbytky pesticidů, léků a hormonů, dusičnany, dusitany, chemikáliemi s chlórem a fluorem, olovem a dalšími těžkými kovy, fekálními bakteriemi a nečistotami.
6 Způsoby měření a sledování fyziologických funkcí – TT, TK, P a dýchání
6 Způsoby měření a sledování fyziologických funkcí – TT, TK, P a dýchání
6.5 Testovací otázky
Literatura:
CÍFKOVÁ, R. Hypertenze v těhotenství. In: Čas. lék. čes. 2009, 148 (2): 65–71.
KOLEKTIV EXPERTŮ: Doporučení ESH a ESC pro diagnostiku a léčbu arteriální hypertenze, česká verze 2003, překlad z J of Hypertens. 2003; 21: 1011–1053.
MAREŠOVÁ, D., LANGMEIER, M. et al. Protokoly k praktickým cvičením z lékařské fyziologie. 3. vydání. 2003. ISBN 80-7262-234-X.
MIKŠOVÁ, Z. a kol. Kapitoly z ošetřovatelské péče I. Praha: Grada, 2006. ISBN 80-247-1442-6.
NOVOTNÝ, I. a M. HRUŠKA. Biologie člověka pro gymnázia. 4. vydání. Praha: Fortuna, 2007. 240 s. ISBN 978-80-7373-007-9.
PENHAKER, M. a kol. Lékařské diagnostické přístroje – učební texty. Ostrava: VŠB TU Ostrava, 2004.
RICHARDS, A. Repetitorium zdravotní setry. Praha: Grada, 2004. ISBN80-247-0932-5.
ROZSYPALOVÁ, M. Ošetřovatelství 2. 1. vyd. Praha: Informatorium, 2002. ISBN 80-86073-97-1.
SOUČEK, M., KÁRA, T. et al. Klinická patofyziologie hypertenze. Praha: Grada, 2002. ISBN 80-247-0227-4.
TOMAŠKOVÁ, T. Měření tělesné teploty. [online]. [cit. 2013-07-14].
WIDIMSKÝ, J. et al. Hypertenze. Praha: Triton, 2002.
6.1 Tělesná teplota
6.1 Tělesná teplota
Hlavní průkopníci v měření tělesné teploty
Galileo Galilei (1592) – teploměr
Richard Lower - první měření tělesné teploty
Daniel Gabriel – rtuťový teploměr
James Currie – první využití v lékařství – (1756–1805)
Tělesná teplota je jeden z vedlejších produktů metabolismu buněk. Zdravý organismus zachovává rovnováhu mezi výdejem a produkcí tepla. Centrum pro řízení tělesné teploty je uloženo v hypotalamu (část mozku). Měření tělesné teploty je jedna z nejstarších diagnostických metod. Výška tělesné teploty je důležitým projevem zdravotního stavu člověka. Pro mnohé choroby je příznačné zvýšení tělesné teploty, ale varující je i snížení teploty pod normální hodnoty.
Rozmezí tělesné teploty
- Smrt je teplota pod 34 °C
- Hypotermie je teplota nižší než 35 °C
- Normotermie je teplota 36-36,9 °C
- Subfebrilie je teplota 37-38 °C
- Hypertermie je teplota nad 38 °C
- Febrilie je teplota nad 39 °C
- Hyperpyrexie je teplota 42 °C
- Smrt je teplota nad 42 °C
Typy horečky
- Febris remitens (kolísavá)
- Febris intermitens (střídavá)
- Febris recurrens (návratná)
- Febris undulans (vlnovitá)
- Febris continua (přetrvávající)
Stoupání a klesání tělesné teploty zapisujeme do teplotní křivky nebo do ošetřovatelské dokumentace. Při náhlém zvýšení tělesné teploty dojde k nepoměru ve výdeji a tvorbě tepla nemocný trpí třesavkou, dokud teplota nedosáhne vrcholu, nemocnému přestane byt zima, nemocný zčervená a hůř vnímá, je neklidný, má žízeň, zrychlí se mu puls a dech. Pokles teploty může byt sestupný, teplota klesá k normálu během několika dní nebo naopak náhlá horečka klesne během několika hodin. Nemocný je malátný a zpocený, klesá mu počet dechů a snižuje se hodnota tepu.
Faktory ovlivňující TT
- Věk (děti, starší lidé (nad 70) tato skupina lidí je často termolabilní)
- Tělesná aktivita může zvýšit TT o 1-1,5 °C
- Hormony přispívají k změnám TT (estrogen, adrenalin, štítná žláza)
- Okolní prostředí (přijímáme teplotu z okolního prostředí)
- Fyziologické výkyvy (během dne tělesná teplota zaznamenává určité výkyvy, nejnižší hodnoty jsou zpravidla v 5 hodin ráno a nejvyšší mezi 17 a 18 hodinou odpoledne), od toho se odvíjí časy měření teplot v nemocnici
- Místo měření tělesné (naměřená hodnota v konečníku je o 0,5 °C vyšší než v axile a v ústech je teplota o 0,3 °C vyšší než v axile)
- Stres
- Rasa (muži černé rasy mají vyšší tlak)
- Léky (kardiotonika, vazodilatancia)
- Horečka
- Obezita
- Krvácení
- Pohlaví (ženy mají nižší TK)
- Nízká hladina cholesterolu
Metody měření TT dle použití
a) Kontaktní
- skleněné teploměry obsahující slitiny galia (na první pohled k nerozeznání od rtuťových teploměrů)
- elektronické teploměry (většinou plast s kovovou špičkou, tvar teploměru, na jaký jsme zvyklí)
- kontaktní proužky se stupnicí
Kontaktní teploměr skleněný bez rtuťový
Zdroj: Autor
Kontaktní digitální teploměr
Zdroj: Autor
b) Bezkontaktní
- infračervené (čelní, ušní)
- skenovací
Digitální bezkontaktní teploměry – ušní, čelní a jeden digitální axilární kontaktní
Zdroj: Autor
Druhy kontaktních teploměrů
Tělesná teplota se měří teploměry na různých místech těla.
- Teploměr lékařský tzv. podpažní (axilární, maximální), naměří teplotu v podpaží v pochvě a třísle
- Teploměr ústní (orání) je slabší, trojboký a měří teplotu v ústech
- Teploměr rektální - jediný rozdíl, ve kterém se liší od lékařského, je, že na jeho kovovém konci je malá baňka hruškovitého tvaru
- Teploměr rychloběžný používá se někdy u dětí pro měření teploty v konečníku
- Teploměr digitální podpažní se může používat jako teploměr podpažní, ústní nebo rektální naměřená hodnota se zobrazuje na malém displeji
- Teploměr ušní digitální může se použít k měření teploty u dospělých i u dětí měřící sonda je ukryta v trychtýři, který se šetrně zavádí do zevního zvukovodu, změřená hodnota se zobrazí na displeji
Axilární metoda měření tělesné teploty
Lékařský maximální teploměr (rtuťový digitální) střepat pod teplotu 35 °C. Po vložení do axily měříme teplotu 5-9 min.
Rektální metoda měření tělesné teploty
Rektální teploměr maximální (rychloběžka) setřepat pod teplotu 35 °C. Po navléknutí rukavic teploměr potřeme vazelínou, zavedeme do konečníku 2-4 cm, měříme zhruba 2-5 min. TT je vyšší o 0,5 °C.
Vaginální metoda měření tělesné teploty
Používá se ke zjištění doby ovulace za použití lékařského teploměru. Poloha při měření je leh na zádech s pokrčenými DK. Teplotu měříme 8-10 min.
Orální metoda měření tělesné teploty
Používá se teploměr ústní, digitální, pacient nejí, nepije teplé jídlo nebo pití před měřením teploměr setřepeme pod hodnotu 35 °C. Teploměr vložíme do úst koutkem pod jazyk, pacient nesmí skousnout, teplotu měříme 3-4 min.
Po každém použití teploměru se teplota zapíše do teplotní tabulky, teploměr se musí následně desinfikovat pro teploměr určenou desinfekcí.
6.2 Krevní tlak
6.2 Krevní tlak
Krev je vháněna levou srdeční komorou do tepen. Tepny mají určité napětí jak při smrštění srdce (systole), tak při ochabnutí (diastole). Krev v tepnách má určitý tlak, při systole vyšší, při diastole nižší. Při určování změn krevního tlaku se vychází z hodnot, které jsou v daném věku považovány za normální. U dospělého člověka jsou za normální hodnoty považovány 120/80 mm Hg (thorrů). Tyto hodnoty jsou ovlivňovány během celého dne, závisí na stavu bdělosti i na fyzické či psychické zátěži.
- Sledování krevního tlaku
Kauzální měření krevního tlaku (příležitostné). Krevní tlak se nejčastěji měří ve zdravotnickém zařízení, v ordinaci lékaře. Pro mnoho jedinců̊ je to prostředí stresující, a proto naměřené hodnoty nemusí odpovídat skutečnosti, obvykle jsou vyšší, než TK měřený mimo zdravotnické zařízení. Tuto „nepřesnost“ může z velké části odstranit měření krevního tlaku v domácím prostředí.
- Home blood pressure, HBP
Tlak měřený v domácím prostředí lépe odráží závažnost hypertenze i efektivnost léčby. V současnosti je domácí měření TK stále populárnější jak u lékařů̊, tak u pacientů. Napomohlo k tomu také rozšíření nabídky vhodných automatických měřičů tlaku. Nejpřesnější informace o hodnotách TK poskytuje ambulantní monitorování krevního tlaku.
- Ambulantní monitorování krevního tlaku
Poskytuje nejpřesnější informace o hodnotách krevního tlaku, neinvazivním způsobem je měřen krevní tlak v předem stanovených intervalech, během celých 24 hod. Takovéto měření TK je velmi přesné, velmi dobře reprodukovatelné.
(Souček, 2002)
Hodnoty se TK
1. Systolický TK je vyvolaný kontrakcí srdeční komory. Ovlivňuje jej srdeční výdej, stres, horečka, krvácení.
2. Diastolický TK vzniká při diastole. Ovlivňuje jej periferní odpor krevního oběhu, kompliance arterií.
3. Pulzový TK je rozdíl mezi tlakem systolickým a diastolickým.
Krevní tlak lze měřit několika způsoby
1. Přímo (invazivně) – do tepny (nejčastěji a. radialis) zavedeme speciální katetr, který je napojený na manometr a monitor. Tuto metodu měření krevního tlaku využíváme především u pacientů ve vážném stavu (hospitalizace na JIP).
2. Nepřímo – tonometrem se rtuťovým manometrem auskultací a. brachialis, případně s palpací a. radialis nebo digitálním tonometrem.
- Auskultační metoda – pomoci fonendoskopu a tonometru
- Palpační – pomocí tonometru a palpace tepny (hmatu pulzní vlny na a. brachialis)
- Oscilometrická metoda je metoda, na které jsou založeny všechny digitální tonometry na trhu (s výjimkou digitálního tonometru Tensoval duo control). Při oscilometrické metodě měření krevního tlaku je opět manžeta natlakována na určitou hodnotu, tím dojde ke stlačení tepny, kterou neprochází krev. V okamžiku vypouštění manžety, dojde k povolování tlaku na tepnu, což má za následek rozkmitání tepny (oscilace). Tyto oscilace jsou detekovány mikročipem v tonometru. Na základě určitého algoritmu je detekována nejvyšší pulzní vlna a je nepřímo určena hodnota systolického a diastolického tlaku.
Rtuťový tlakoměr
Digitální tlakoměr
Zdroj: Autor
Digitální tlakoměr – naměřena hypotenze
Zdroj: Autor
Digitálně naměřena – normotenze
Zdroj: Autor
Zásady při měření TK
1. Zajistíme vhodnou polohu pacienta (sed, polosed)
2. Zajistíme vhodnou polohu horní končetiny - mírně ohnutá v lokti, předloktí ve výši srdce, dlaň nahoru
3. Svlečeme oděv, nesmí nic těsnit na měřené končetině
4. Vybereme vhodnou manžetu, omotáme manžetu
5. Pacienta informujeme o postupu - pacient při měření nemluví, dýchá klidně
6. Pacient není fyzický aktivní, nekouří a nepije min. 10 min před měřením TK
7. Měříme vždy ve stejnou dobu min 2x denně
8. Měříme před podáním antihypertenziv
Správná poloha při měření TK
Manžety
Uvnitř pevné textilní manžety je gumový vak, jehož velikost rozhoduje o velikosti manžety. Manžeta má být tak velká, aby šířka gumového vaku odpovídala 40 % obvodu paže a délka gumového vaku by měla odpovídat 80 % obvodu paže u dospělého a 100 % obvodu u dětí. Správná velikost manžety je nezbytná k tomu, abychom získali správné hodnoty TK. Použijeme-li nedostatečně širokou manžetu na objemnou paži, pak naměřené hodnoty TK jsou falešně vyšší. Naopak širokou manžetou na hubené paži naměříme TK falešně nižší.
Pro měření TK u dospělých osob by měly být u každého tonometru k dispozici nejméně 2 velikosti manžet dospělá a velká dospělá, ideálně i třetí, malá dospělá. Stehenní manžetu používáme při měření TK na dolních končetinách u ischemické choroby dolních končetin. V pediatrické praxi by měla být vždy použita taková velikost manžety, aby gumový vak obepínal celou paži dítěte.
Tonometr
Rtuťové manometry, které jsou považovány, jako standard pro měření TK. Jsou odolné, mají jednoduchý mechanizmus na principu gravitace, hodnoty na stupnici jsou snadno odečitatelné, přesné a dobře reprodukovatelné. Nádobka se rtutí musí být při vyfouknuté manžetě naplněna přesně k nule. Důležitá je správná kalibrace manometrů. Se rtuťovým tonometrem musíme zacházet opatrně vzhledem k toxicitě rtuti a nebezpečí kontaminace okolí při úniku rtuti. Proto se rtuťové manometry nedoporučují do sanitního vozů pro možnost úniku rtuti v případě nehody. V současné době však již existují vhodné alternativní tonometry, které rtuť neobsahují a jsou stejně přesné, zachovávají výhody měření klasickou metodou bez použití rtuti. Takový tlakoměr nemusí být umístěn vodorovně na stole. Místo rtuťového sloupce je na LCD displeji světelná stupnice, na které si tlačítkem můžeme označit naměřenou hodnotu TK. Tento tonometr zachovává zvyklosti měření klasickým rtuťovým tonometrem a způsob měření se tak od obvyklého nijak neliší. Velkou výhodou je možnost nastavení sklonu LCD displeje do 4 různých poloh a „podsvícená“ stupnice, což umožňuje snadné měření za nepříznivých světelných podmínek. Po ukončení měření se na displeji ve spodní části tlakoměru zobrazí tepová frekvence. Od 1. 6. 2009 platí podle směrnice EP č. 51/2007 zákaz prodeje nových rtuťových přístrojů̊ pro použití ve zdravotnických zařízeních. Anaeroidový manometr s kruhovou stupnicí je lehčí, funguje v každé poloze, ale měřidlo musí být optimálně nastaveno tak, abychom na poměrně malé stupnici mohli dobře odečítat měřené hodnoty. Poměrně citlivý a složitý mechanizmus vyžaduje častou servisní službu. Je méně přesný.
Digitální automatické oscilometrické přístroje detekce oscilace v tepně (hodnoty tlaku při největších tlakových změnách) stanovení hodnoty tzv. středního arteriálního tlaku, meze dopočítává programové vybavení přístroje možné nepřesné hodnoty (princip fungování + ve vyšším věku menší pružnost tepen).
Zvláštní pozornost je třeba věnovat měření TK u těhotných žen, protože zvýšené hodnoty TK, mohou být prvním signálem vážného nebezpečí jak pro plod, tak i pro matku. Hypertenze v těhotenství je stále hlavní příčinou jak fetální a neonatální, tak mateřské morbidity a mortality i ve vyspělých zemích. U těhotných žen ve 3. trimestru měříme TK vleže na levém boku s paží položenou tak, aby byla v úrovni srdce.
Aneroidový tlakoměr
6.3 Pulz
6.3 Pulz
Pulz je náraz krevního proudu při systole komory na stěnu tepny při kontrakci levé srdeční komory
Druhy pulzu
- Periferní - měříme palpačně na periferních tepnách
- Arteria temporalis
- Arteria radialis
- Arteria carotis
- Arteria femoralis
- Arteria brachialis
- Arteria dorsalis pedis
- Arteria poplitea
- Arteria tibialis posterior
Místa měření pulzu
Zdroj: http://www.vivs1.estranky.cz/clanky/ukol-7/na-obrazku-vyznacte-mista-vhodna-pro-mereni-tlaku.html
- Centrální - měříme auskultačně na hrotu srdce fonendoskopem (u dospělého asi 8 cm od sterna cca nad 4.-6. mezižeberním prostorem.
Místa měření pulzu
Zdroj: Autor
Hodnocení pulzu
1. Rytmus – představuje hodnocení intervalů mezi údery
- Pravidelnost - regularis
- Nepravidelnost – iregularis
2. Rychlost - frekvence
Novorozenci - 120-140 úderů/min
Dítě 10 leté - 90-100 úderů/min
Dospělý - 60-90 úderů/min
- Normokardie - 60/70´
- Tachykardie – nad 100´
- Bradykardie pod 60´
Tachykardie je charakterizována tepovou frekvencí vyšší než 100 za minutu. Pokud dojde k uvedenému zvýšení srdečního rytmu, srdce není schopno dostatečně zásobovat tělo okysličenou krví.
Tachykardie se může projevit jak v horních srdečních oddílech (síňová tachykardie), tak i v dolních srdečních oddílech (komorová tachykardie).
Příčiny tachykardie jsou následující
- Vysoký krevní tlak (hypertenze)
- Nedostatečné krevní zásobení srdečního svalu v důsledku kornatění tepen (ateroskleróza), onemocnění srdeční chlopně, srdečního selhání, onemocnění srdečního svalu (kardiomyopatie), nádorů nebo infekce
- Jiné zdravotní problémy jako je onemocnění štítné žlázy, některá plicní onemocnění, nerovnováha elektrolytů, užívání drog nebo alkoholu
- Psychický stres nebo požívání nadměrného množství alkoholu či kofeinových nápojů
Bradykardie - je definována jako pomalý srdeční rytmus obvykle s frekvencí pod 60 srdečních stahů za minutu. Při této frekvenci již srdce není schopno do našeho těla rozvádět dostatek okysličené krve.
Příčiny bradykardie
- Dědičné onemocnění srdce
- Určité onemocnění nebo léky
- Přirozený proces stárnutí
- Jizvy v tkáni po infarktu
- Onemocnění sinusového uzlu (přirozeného kardiostimulátoru)
- Spánek
- Sedativa
- Podchlazení
- Bezvědomí
- Srdeční blokády (omezení či blokáda šíření elektrického vzruchu z vrchních oddílů srdce do spodních)
3. Kvalita, jakost, tlak – objem nebo tlaková amplituda, která určuje sílu pulzu a lze ji definovat jako rozdíl mezi systolickým a diastolickým tlakem. Tlaková amplituda je daná množstvím krve při nárazu krevního proudu.
- Normální (vyhmatá se mírným tlakem)
- Plný, vysoký, tvrdý (nepružná cévní stěna, těžko stlačitelný, při hypertenzi)
- Nitkovitý, slabý (sotva hmatatelný, při krevních ztrátách)
4. Pulzový deficit je rozdíl naměřeného periferního a centrálního pulzu (fibrilace síní)
- Bilaterálně stejný (při zjišťovaní prokrvení končetin DK)
- Shoda a neshoda periferního a apikálního pulzu
Faktory ovlivňující pulz
1. Věk (stárnutím postupně klesá frekvence pulsu)
2. Pohlaví (po pubertě je nižší puls u mužů)
3. Cvičení (s aktivitou stoupá frekvence pulsů, u trénovaných sportovců je puls nižší)
4. Horečka (vyšší frekvence pulsu - vazodilatace, metabolismus)
5. Léky (Digoxin)
6. Krvácení
7. Stres (jako odpověď na zátěž se stimulací sympatiku zvyšuje celková aktivita srdce)
8. Změny polohy (při horizontální poloze nebo poloze vsedě se hromadí krev v nižších partiích venózního systému). Přechodně se sníží návrat krve k srdci, poklesne krevní tlak. Sympatikus zvyšuje frekvenci srdce, sílu kontrakce komor a tonus cév.
Způsoby měření pulzu
- Pohmatem
- Poslechem
- Monitorem s EKG křivkou
6.4 Dýchaní
6.4 Dýchaní
Dýchaní – respirace zajišťuje příjem kyslíku a výdej kysličníku uhličitého.
Dělení dýchaní
- Zevní dýchaní - výměna plynů mezi plícemi a krví
- Vnitřní dýchaní – výměna plynů mezi krví a tkáněmi, buňkami
- Břišní (brániční)
- Hrudní (mezižeberní)
Respiraci tvoří
- Inspirium - vdech
- Expirium – výdech
Hodnocení dýchaní
a) Frekvence (počet dechů za minutu)
- Eupnoe – 15-20
- Tachypnoe - zrychlení dechu nad 30 (horečka)
- Bradypnoe – zpomalení dechu pod 10 (léky)
U novorozenců - 35-60 dechů/min
10 leté dítě - 20 dechů/min
Dospělý - 12-18 dechů/min
b) Hloubka (objem vzduchu proudící dovnitř a ven při dýchaní)
- Normální dechový objem je 500 ml vzduchu
- Povrchní – výměna malého množství vzduchu s minimálním využitím plic
- Hluboké – vdech a výdech velkého množství vzduchu, který rozepíná většinu plicní tkáně
c) Rytmus – pravidelnost inspiria a expiria
- Pravidelný
- Nepravidelný
- Biotovo dýchání - mělké dýchání, nepravidelné s apnoickými pauzami (poruchy CNS)
- Kussmaulovo dýchání - hluboké, zrychlené dýchání (uremické, diabetické kóma)
- Cheyne - Stokesovo dýchání - střídavě mělké s hlubokým dýcháním s apnoe
d) Charakter dýchaní – hodnotíme námahu při dýchaní a zvukové fenomény
- Normální dýchaní bez námahy a zvuků
- Dušnost (dyspnoe) – namáhavé dýchání
Termíny k zapamatování
Apnoe - zástava dýchání
Dyspnoe - dušnost
Hyperventilace - prohloubené, zrychlené dýchání
Hypoventilace - mělké , povrchové dýchání
Respirace - příjem 02 a výdej CO2
Vitální kapacita plic - maximální množství vzduchu, které vydechneme po maximálním nádechu
Polohy při namáhavém dýchaní
Ortopnoická poloha - pacient sedí na lůžku, nohy spuštěné, rukama se opírá o pelest, horní polovina těla je v předklonu
Fowlerova poloha - polosed, větší rozpětí plic
Měření dechu
- Pohledem
- Poslechem
- Položením ruky na hrudník
- Monitorem s EKG a dechovou křivkou
Sledujeme množství dechů za minutu, záznam např. D 17/min.
Pulzní oxymetrie - metoda umožňující stanovit saturaci hemoglobinu kyslíkem a tepovou frekvenci. Senzor pulzního oxymetru vyzařuje světlo dvou vlnových délek, které proniká tkání (většinou prstem). Přístroj vyhodnocuje, kolik kterého světla bylo během pulzní vlny procházející tkání absorbováno. Obě vlnové délky jsou deoxyhemoglobinem a oxyhemoglobinem absorbovány odlišně. Výpočet saturace podle následujícího vzorce SpO2 = HbO2/HbO2+Hb, kde HbO2 je oxyhemoglobin a Hb je deoxyhemoglobin.
Pulzní oxymetr na dolní končetině
Zdroj: Autor
7 Způsoby odběrů biologického materiálu
7 Způsoby odběrů biologického materiálu
7.8 Testovací otázky
Typy biologického materiálů (vzorků)
- Tělní tekutiny – krev, mozkomíšní mok, sperma, synoviální a amniotická tekutina
- Exkrety – moč, stolice, zvratky, sputum, pot, žaludeční a duodenální sekret, sliny
- Sekrety – z kožních a slizničních ložisek, poševní sliznice, punktát
- Tkáně orgánů - játra, ledviny, žaludek, močový měchýř, vlasy
- Tkáně patologických útvarů – nádory
- Jiné vzorky – konkrementy
Zpracováni biologického materiálů
- Rutina
- Statim
- Vitální indikace
Význam odběru biologického materiálu
- Diagnostický
- Terapeutický
Faktory ovlivňující výsledky vyšetření
- Postupy preanalytické fáze (faktory mající vliv na výsledek, situace, postupy od ordinace vyšetření po vložení vzorku do analytického přístroje)
- Biologické vlivy
A) Neovlivnitelné
- věk – novorozenec změna hodnot Bi, Hb,
- pohlaví – žena a muž - jiné hodnoty FE a Hb,
- rasa - černoši mají vyšší hladinu bílkoviny v séru,
- genetika – genetické poruchy,
- cyklické změny – menstruace – změna hladiny hormonů, prostředí – automobily - zvýšená hladina olova a karbonylhemoglobinu v krvi
B) Ovlivnitelné – fyziologické
- dlouhotrvající klid, poloha - nižší hladina Hb, Ht, Alb, CB,
- fyzická aktivita - změna hladiny glukózy, laktátu, mastných kyselin,
- rytmy – spánek a bdění – periodické změny hladin hormonů např. testosteronu, iontu, krevních složek,
- těhotenství - množství biochemických pochodů, deficit Fe, snížení Hb,
- dieta – obezita, anorexie, malnutrice, vegetariánství, změna hladiny Fe, Hb, ALF, lipidů,
- životní styl - kouření – snižuje cholesterol dobrý, zvyšuje hladinu glukózy, alkohol, drogy
- užívaní léků - p.o. kontracepce - zvyšuje hladinu fibrinogenů
- Biologický materiál
- Užitá metoda
Odběr materiálu
- způsob, kvalita odběru
- doba odběru
- poloha při odběru
- místo odběru
- druh odběru (kapilární, venózní, arteriální)
- specifika zkumavek
- množství materiálu
- infúze
Transport a skladování
- mechanické vlivy
- čas a teplota
- způsob skladování
Druhy vyšetření
- Biochemické
- Hematologické
- Virologické
- Bakteriologické
- Sérologické
- Histologické a cytologické
- Parazitologické
Zásady správného odběru
- odběr dle požadavků laboratoře
- označení odběrových nádobek
- průvodka
- zajistit proti znehodnocení
- výsledky evidovat
- dodržovat zásady BOZP
BOZP při odběru biologického materiálu
- Mytí rukou
- Užití rukavic
- Ústenka, štít – kde je to nutné
- Empír – kde hrozí kontaminace materiálem
- Zabránit kontaminaci vnějšku odběrové nádoby
- Bezinfekčnost prostředí
Literatura:
BINDER, T. Porodnictví. Praha: Nakladatelství Karolinum, 2011. ISBN 978-80-246-1907-1.
ČECH, E., HÁJEK, Z. a kolektiv. Porodnictví. Praha: Grada, 2006. ISBN 80-7169-355-3.
HERÁČEK, J., URBAN, M. a kol. Urologie pro studenty [online]. Androgeos, 2013. ISBN 978-80-254-1859-8. [cit. 12. 01. 2014]. Dostupný z: http://www.urologieprostudenty.cz.
HŮSKOVÁ, J. a P. KAŠNÁ. Ošetřovatelství: Ošetřovatelské postupy pro zdravotnické asistenty. 1. vydání. Praha: Grada, 2009. ISBN 978-80-247-2855-1.
KELNAROVÁ, J. a KOLEKTIV. Ošetřovatelství pro střední zdravotnické školy. 1. vydání. Praha: Grada, 2009. ISBN 978-80-247-3106-3.
KOBILKOVÁ, J. a kol. Základy gynekologie a porodnictví. Praha: Galén - Karolinum, 2005. ISBN 80-246-1112-0.
MIKŠOVÁ, Z. a kolektiv. Kapitoly z ošetřovatelské péče II. Praha: Grada, 2006. 172 s. ISBN 80-247-1443-4.
Pařízek, A. a kol. Analgezie a anestezie v porodnictví. Praha: Galén. 2012 ISBN 978-80-726-2893-3.
ROZTOČIL, A. a KOLEKTIV. Moderní porodnictví. Praha: Grada, 2008. ISBN 978-80-247-1941.
SLEZÁKOVÁ, L. a kol. Ošetřovatelství v gynekologii a porodnictví. Praha: Grada, 2011. ISBN-13: 978-80-247-3373-9.
VYTEJČKOVÁ, R. a kolektiv. Ošetřovatelské postupy v péči o nemocné II. Praha: Grada, 2013. 272 s. ISBN 978-80-247-3420-0.
WORKMAN, B. a kol. Klíčové dovednosti sester. Praha: Grada, 2006. ISBN80-247-1714-x.
7.1 Odběr venózní krve
7.1 Odběr venózní krve
Krev je biologický materiál, který se nejčastěji posílá k vyšetření. Její analýza nám podává přesné informace o změnách ve složení vnitřního prostředí. Způsob odběru je dán metodikou vyšetření, jejím technickým vybavením. Dnes moderní vyšetřovací metody, tzv. mikrometody, umožňují z velmi malého množství krve provést celou řadu vyšetření. Sestra je povinna dodržovat při odběrech postupy dané laboratoře.
Krev
- Tekutý orgán
- Dospělý člověk má přibližně 5 litrů krve
- Tekutá složka krve – plazma
- Buněčná složka - erytrocyty, leukocyty, trombocyty
- pH krve 7,4
7.1.1 Zásady odběru krve
7.1.1 Zásady odběru krve
- Kontrola ordinace lékaře
- Vyplníme žádanky a označíme zkumavky
- Připravíme si potřebné pomůcky
- Umyjeme a dezinfikujeme si ruce
- Zkontrolujeme identifikaci pacienta
- Podáme informace pacientovi o výkonu, odpovíme na otázky
- Získáme informace od pacienta, např. zjistíme, zda pacient omdlívá
- Oblékneme si rukavice
- Vybereme si místo vpichu
- Podložíme končetiny podložkou
Pomůcky k odběru krve
- Označené odběrové zkumavky
- Odběrové jehly širšího průsvitu (žlutá, zelená)
- Podložka pod paži (buničitá vata)
- Dezinfekce na kůži ve spreji
- Buničinové čtverečky
- Škrtidlo (turniket, Esmarch)
- Sterilní tampóny
- Náplast
- Ochranné rukavice
- Emitní miska
- Kontejner na jehly
Postup při odběru venózní krve
- Poloha vsedě, eventuálně vleže
- Palpace žíly
- Dezinfekce místa vpichu – další palpace žíly již ne
- Zaškrcení končetiny max. 1 min.
- Punkce žíly
- Uvolnění škrtidla
- Aspirace krve - odpojení stříkačky – jehla zůstává v žíle
- Odstranění jehly – odhodit ihned do kontejneru na jehly
- Přiložení sterilního tamponu na vpich
- Komprese žíly 1-2min. (bez ohnutí v lokti)
- Přelepení
Intervence po odběru
- Kontrola odebraných vzorků a žádanek
- Vzorky po odběru promíchat, netřepat
- Úklid a dezinfekce pomůcek
- Hygienická dezinfekce rukou
- Záznam o provedení odběru v dokumentaci pacienta + podpis sestry
- Zajištění transportu materiálu do laboratoře
- Sledování a archivování výsledků
7.1.2 Dva odlišné druhy postupu odběru venózní krve
7.1.2 Dva odlišné druhy postupu odběru venózní krve
1. Odběr krve otevřeným způsobem
- Používá se klasická jehla a Luerova stříkačka
- Provedeme venepunkci a odebíráme volně stékající krev přímo do zkumavky nebo velmi jemným tahem pístu do stříkačky
- Pokud je třeba krve více, použijeme další stříkačku nebo můžeme nechat krev pouze nakapat. Při takové manipulaci je nutné podložit jehlu gázovým čtvercem, abychom zabránili pohybu jehly v žíle
Pro další zpracování krve je nutné pozvolna vyprázdnit stříkačku s krví do předem nachystané zkumavky. Nevyprazdňujeme nikdy přes jehlu a prudce, aby nedocházelo k destrukci krvinek a pěnění krve. Při hematologických a koagulačních vyšetřeních nelze krev odebírat do Luerova stříkačky, protože zde dochází při plnění k poškození krevních buněk, a tím ke vzniku falešných výsledků. Při používání tohoto odběrového systému je pracovník vystaven velkému riziku přenosu infekce vzhledem k přímé manipulaci s biologickým materiálem.
2. Odběr krve uzavřeným způsobem
Výhody vakuového systému
- Vakuový systémem vylučuje přímý kontakt s krví nemocného
- Umožňuje přesný odběr vzorku krve
- Zkumavky jsou barevně označené a již jsou připraveny pro určitý druh odběru např. protisrážlivým prostředkem
V praxi jsou dostupné např. systém Vacutainer, Vacuette, Sarstedt–Monovette.
Pomůcky k uzavřenému odběrovému systému Vacutainer, Vacuette
- Sterilní jehly pro jedno použití zasazené do kónusu se závitem
- Držák jehly z plastu se závitem – klobouček
- Vzduchotěsné uzavřené zkumavky
- Dezinfekční prostředek
- Tampony nebo čtverce
- Popruh na zatažení paže
- Rouška z PVC k ochraně prádla
- Leukoplast
- Emitní miska
- Stojánek na zkumavky
- Box na použité odběrové jehly
- ochranné rukavice
- Žádanky, štítky
Postup odběru s odběrovým systémem Vacutainer, Vacuette
- Příprava pomůcek
- Podložení ruky podložkou
- Zatažení ruky
- Desinfekce ruky
- Odstranění dolního krytu jehly a na závit kónusu přišroubujeme závit zavaděče - držáku jehly
- Sejmeme kryt jehly
- Zkumavku vložíme do zavaděče tak, aby krátká jehla s gumovým ventilem pronikla zátkou zkumavky - zkumavka se samovolně naplní krví
- Po odpojení zkumavky uvolníme popruh a vytáhneme jehlu
- Na místo vpichu přiložíme tampón
Zdroj: Autor
Zdroj: Autor
Zdroj: Autor
Postup odběru s odběrovým systémem Sarstedt- stříkačka S-Monovette
- Dezinfekce – nechat zaschnout jako prevence hemolýzy
- Pomalý tah za píst – prevence mechanické hemolýzy a přisátí jehly
- Uvolnit škrtidlo, objeví se krev
- Krouživý pohyb se zkumavkou
- Píst odlomíme
Zdroj: Autor
Zdroj: Autor
Zdroj: Autor
Hemokultivační lahvička aerobní (při ATB léčbě) – zkumavka na krev a štětička na stěr z kůže (odběr na hemokulturu)
Zdroj: Autor
7.1.3 Chyby při odběru
7.1.3 Chyby při odběru
Hemolýza krve
- znečištěním jehly dezinfekčním prostředkem
- vlhkost odběrové soupravy, skla
- prudké vstřikování krve do zkumavky, zpěnění
- úzká jehla
- třepáním krve
- stékání krve z povrchu u kapilárního odběru
- krev v lednici bez předchozího stažení séra
- krev na slunci, v blízkosti topení
- nečistota skla, dlouhá doba transportu
- nesprávná koncentrace protisrážlivého činidla
Dlouhé zaškrcení při odběru
Pozdě do laboratoře
Záměna zkumavek
Nesterilní odběr
Nebyl nemocný nalačno
Infúze těsně před odběrem
Odběr mimo raní dobu
Odběr po fyzické zátěži
Dehydratace
Dlouhé zatažení a nadměrné cvičení
7.1.4 Druhy vyšetření
7.1.4 Druhy vyšetření
1. Hematologické vyšetření krve
a) Imunohematologické a izoserologické
- Krevní skupiny a Rh faktoru (KS + Rh)
- Křížová zkouška
- Vyšetření protilátek
b) Hemokoagulační
- Quickův test
- INR
- APTT (aktivovaný parciální tromboplastinový čas)
- Antitrombín III
- Dedimery
c) Hematologické
- Krevní obraz (KO)
- Krevní obraz + diferenciál
- Sedimentace erytrocytů (SE, FW – podle Fahrea a Westergreena)
- LE buňky
2. Biochemické vyšetření krve
a) Ionty – Na, K, Cl, Ca, P, Mg, Fe
b) Metabolity – urea, kreatinin, bilirubin
c) Bílkoviny – celková bílkovina, albumin, imunoglobulinu, CRP (C – reaktivní protein, zánětlivý marker), ELFO, IELFO+
d) Enzymy – Transaminázy – jsou enzymy vázané na jaterní nebo srdeční buňku.
- ALT = alaninaminotransferáza
- AST = aspartátaminotransferáza
- LDH = laktátdehydrogenázy
- CK = creatinkináza
- AMS = pankreatické amylázy v séru
- AF = alkalické fosfatázy
- KF = kyselé fosfatázy
e) Lipidy - cholesterol (HDL, LDL), triglyceridy
f) Glukóza
- glykémie = stanovení hladiny plazmatické glukózy
- oGTT = orální glukozotoleranční test, při kterém se vyšetřuje hladina glykemie po zátěži glukózou
- Glykovaný hemoglobin = vyšetření glukózy vázané na hemoglobin (u tohoto vyšetření lze prokázat zpětně hladinu glykémie v průběhu 4–6 týdnů)
- Glykovaný protein = vyšetření glukózy vázané na krevní bílkovinu (u tohoto vyš. lze prokázat zpětně hladinu glykémie v průběhu 12 dnů)
g) Hormony – stanovení hladiny hormonů v krvi
- T3, T4, TSH – stanovení hladiny hormonů štítné žlázy
- Kortizol – stanovení hladiny glukokortikoidu
- FSH – vyš. folikulostimulačního hormonu
- HCG – stanovení hladiny choriogonadotropinu – provádí se k potvrzení těhotenství
h) Tumorové markery – vyš. se stanoví hladina antigenů (při podezření na maligní onemocnění)
- AFP = alfafetoprotein – Ca jater, prostaty
- CEA = karcinoembryonální antigen – maligní nádory GITu, plic, ovárií,
- CA 15 – 3 = Ca prsu
- CA 50 = potvrzuje tumory GITu
i) Léky – vyšetření se provádí k sledování hladiny užívaného léku
- hladina Digoxinu
- hladina cyklosporinu
- hladina teofylinu
j) Toxiny – u tohoto vyš. se stanoví hladina nebo přítomnost toxinů, odběr krve na alkohol
k) Krevní plyny
- vyšetření acidobazické rovnováhy = ASTRUP
3. Mikrobiologické vyšetření krve
Mezi mikrobiologická vyšetření krve patří vyšetření, která slouží k potvrzení příčiny infekčního onemocnění a vyšetření, kterými se stanoví protilátky proti původci infekce.
- Bakteriologické: odběr krve na Hemokultivaci (hemokultura)
- Mykologické: plísně
- Virologické: viry (prasečí chřipka)
4. Sérologické vyšetření krve
Představuje stanovení hladiny protilátek v séru
- BWR – Bordetova–Wassermannova reakce (průkaz protilátek proti původci syfilis)
- WR – Widalova reakce (průkaz protilátek proti břišnímu tyfu)
- PBR – Paulova–Bunnelova reakce (průkaz protilátek proti původci infekční mononukleózy)
- Revmatické testy
-- ASLO (průkaz protilátek proti streptokokové nákaze)
-- LATEX - latexová fixační reakce (pozitivní při revmatismu)
-- CRP – C reaktivní protein (pozitivní při zánětu kloubů)
- Anti HIV – průkaz protilátek proti viru HIV
- HbsAg – australský antigen, průkaz protilátek proti původci sérové hepatitidy
7.2 Odběr kapilární krve
7.2 Odběr kapilární krve
Krev odebíráme z bříška prstů ruky (mimo palce), někdy z ušního lalůčku, u novorozenců z bříška palce nohy, nebo z patičky.
Odběr krve na glykemii
Postup
- Místo vpichu vydesinfikujeme
- Vytvoříme si na bříšku polštářek
- Provedeme vpich – ze strany bříška ne uprostřed
- První kapku setřeme do čtverečku
- Provedeme odběr do zkumavky (kep) nebo na diagnostický papírek
Zdroj: Autor
Zdroj: Autor
Odběr krve na ABR (kapilární)
Postup
- Místo vpichu vydesinfikujeme
- Vytvoříme si na bříšku polštářek
- Provedeme vpich – ze strany bříška ne uprostřed
- První kapku setřeme do čtverečku
- Krev odebíráme do skleněné kapiláry, ve které je na stěnách vysrážený protisrážlivý roztok
- Při odběru musíme dávat pozor, abychom nenasáli do kapiláry vzduch (krev nesmí přijít do styku se vzduchem)
- Odebereme plnou kapiláru, z jedné strany kapiláry nasuneme opatrně gumovou zátku, z druhé strany zasuneme do kapiláry železnou tyčinku, uzavřeme i druhou stranu a jemně projíždíme magnetem po kapiláře (aby se promíchala krev s protisrážlivým prostředkem). V kapiláře nesmí být žádná bublinka vzduchu (hemolýza)
- Kapiláru přilepíme kouskem lepícího štítku na žádanku a odešleme do laboratoře co nejdřív
Z odběru krve na ABR (vyš. acidobazické rovnováhy, neboli Astrup) zjišťujeme stav vnitřního prostředí organizmu.
Hodnota pH normální = 7,36–7,44
↓ než 7,36 = acidóza (respirační nebo metabolická)
↑ než 7,44 = alkalóza (respirační nebo metabolická)
Zdroj: Autor
7.3 Odběr arteriální krve
7.3 Odběr arteriální krve
Odběr arteriální krve
- Odběr provádí lékař s eventuální asistencí sestry
- Arteriální krev slouží ke stanovení parametrů acidobazické rovnováhy
- Odběr se provádí do originálních stříkaček s heparinem
- Obvyklým místem arteriálních odběrů je a. radialis a a. femoralis
- Detekce pulzu na artérii
- Dezinfekce místa vpichu
- Vpich pod 90 stupňovým uhlem na a.radialis
- Odebrat vzorek krve
- Přiložit sterilní tampon a led na místo vpichu
- Po odběru odstranit ze stříkačky vzduchové bubliny
- Stříkačku pevně uzavřít zátkou nebo speciálním uzávěrem
- Pomalým nakláněním stříkačky krev promíchat
- Stříkačky s odebranou krví je potřeba transportovat co nejrychleji do laboratoře do 15 minut, při chlazení do 30 minut
Zdroj: Autor
Radiometr k zpracování výsledků ABR
Zdroj: Autor
7.4 Odběr stolice a moči
7.4.1 Odběr moče
7.4.1 Odběr moče
Moč je tekutina tvořící se v ledvinách, kterými se i vylučuje. Močením odchází z těla spousta látek, které vznikly buď fyziologicky či patologicky. Při manipulaci s tímto biologickým materiálem, musíme dodržovat zásady bezpečné manipulace. Vyšetřením moči se zjišťuje funkce ledvin i jiných orgánů (bilance tekutin, infekce močových cest, monitorace stavu krevního oběhu, účinnost léčby ATB).
Základní zásady odběru moče
Před odběrem se musí provést důkladná hygiena genitálu. Odběr je proveden při ranním močením do čisté nádoby.
- Moč odebíráme do čistých, označených nádob
- Nádoby popíšeme (označení štítkem)
- Vyplnění průvodky dle zvyklosti nemocnice
- Biologický materiál musí být doručen ihned po odběru
Chyby při odběru moče
1) Nedodržení zásad bezpečného odběru
- Špinavá nádoba
- Pozdní dodání materiálu do laboratoře
- Nedostatečná hygiena genitálu
2) Chybné odečtení moče
3) Ovlivnění vyšetření léčivy
Druhy vyšetření
1. Fyzikální vyšetření
Zde provádíme vyšetření barvy moče, množství, zápachu, zákalu, hustoty a pH. Můžeme provádět sběr moči za den.
- Barva
Žlutá - normální
Oranžová – přítomnost karotenů
Červená – hematurie – přítomnost krve v moči
Bezbarvá – diabetes mellitus, polyurie
Hnědá – moč obsahuje bilirubin
- Množství
Průměrně vyloučíme 1,5 l moče za den. Množství moče je ovlivněno mnoha faktory, např. příjmem tekutin, teplotou, léky.
- Zápach
Moč má za normálních podmínek jadrný aromatický zápach.
Alkoholový zápach – otrava alkoholem
Acetonový zápach – diabetes, hladovění
Hnilobný zápach - zánět
Myšina zápach – fenylketonurie
- Zákal
Čerstvá moč je obvykle čirá, popřípadě jen velmi slabě zkalená.
- Pěna
Pěna svědčí o přítomnosti E. COLI, zvýšená hladina bílkovin.
2. Biochemické vyšetření
Orientační kvalitativní biochemické vyšetření
Hodnotí se přítomnost glukózy, bílkoviny, krevního barviva, bilirubinu, pH moči, ketolátky, specifická hmotnost. Orientačně můžeme vyšetřovat pomocí diagnostických testovacích proužků.
- pH moči
Normální pH je od 5,0 do 7,0. Pokud je porušena acidobazická rovnováha, jedná se o patologické hodnoty.
Acidurie – nižší pH než 5,0
Alkalurie – pH vyšší než 6,5-7,0
Postup
- Příprava pomůcek (testovací proužky, emitní miska, rukavice, špičatka, zástěra)
- Nejvhodnější je ranní moč
- Testovací proužek ponořit do špičatky
- Vyjmout proužek z nádoby a držet 30-120 s ve vodorovné poloze
- Odečíst barvu na testovacím proužku s barvami na krabičce
Zapsat nález do dokumentace
- Hustota moče
Je dána množstvím rozpuštěných látek a závisí na objemu vylučované tekutiny. Měření se provádí hustoměrem, nejčastěji ráno. Hodnoty normální u dospělých 1008-1030.
Biochemické vyšetření laboratorní
- Odběr moče na vyšetření clearance kreatininu
Tímto vyšetřením zjišťujeme glomerulární filtraci. Jedná se o funkční vyšetření ledvin.
Zjišťujeme schopnost organismu zbavovat se kreatininu.
Postup
- Moč sbíráme obvykle 24 hodin
- Měříme množství a odešleme vzorek
- Na konci sběru nabereme i krev na kreatinin
- Na žádanku napíšeme váhu a míru pacienta a množství přijmutích tekutin
1. Mikroskopické vyšetření
Vyšetřujeme krystalické součásti moče a orgánové elementy. Toto vyšetření se nazývá močový sediment. Zde se hodnotí: leukocyty, erytrocyty, válce, hnis, bakterie.
- Kvalitativní
Odběr ranní moči do nesterilní zkumavky.
- Kvantitativní
Hamburgerův sediment, jedná se o kvantitativní vyšetření močového sedimentu, kde se moč sbírá v intervalu tří hodin.
Adissův sediment – moč se sbírá 24 h
Postup
- Nedržet masovou dietu
- Omezit fyzickou zátěž
- Sběr moče za 24 hodin
- Promíchání moče a odebrání vzorku
- Odeslání do laboratoře
- Poznamenat výšku, hmotnost pacienta a množství nasbírané moče.
2. Mikrobiologické vyšetření
Mikrobiologické, resp. kultivační vyšetření umožní kvalitativní a kvantitativní stanovení infekčního agens, stanovení citlivosti patogenu na antibiotika (antibiogram) a určení minimální inhibiční koncentrace (MIC) vyjádřené v mg/l.
Vzorek moče k mikrobiologickému vyšetření je možno získat spontánní mikcí, cévkováním či suprapubickou punkcí; při separovaném odběru z ledvin pak pomocí ureteterálního katetru či z nefrostomie. Matriál je nutné transportovat do hodin v zkumavce, v urikultu do hodin.
Technika odběru
Při odběru musí být zachycen střední proud moče, kterému musí předcházet důkladná hygiena genitálu. Odebere se 5–10 ml ranní moče do sterilní nádoby.
Způsoby odběru na bakteriologické vyšetření
- Odběr středního proudu moči do sterilní zkumavky
- Cévkování
- Suprapubická punkce močového měchýře
- Odběr moči do kultivační půdy - URICULT
Zkumavky sterilní a nesterilní
Zdroj: Autor
Kultivační půda - URICULT
Zdroj: Autor
Sterilní cévka
Zdroj: Autor
7.4.2 Odběr stolice
7.4.2 Odběr stolice
Stolice je složena ze zbytků požité potravy, bakterií, kvasinek, sekretů a epitelií.
Zásady při odběru stolice
Odběr dle požadavků laboratoře
- Označené nádoby
- Vyplněná průvodka ke každému odběru
- Dodržování zásad BOZP
- Pro kvalitativní účely odběr stolice velikosti lískového ořechu
- Pro kvantitativní vyšetření shromažďovat stolici 24 hodin do zvážené nádoby
- Dodržovat aseptické podmínky
- Dodržovat podmínky transportu
- Evidovat výsledky
Chyby při odběru
- Nevhodné nádoby
- Nedodržování diety
- Odběr vzorku z povrchu stolice
- Nesprávné označení nádoby
- Pozdní odeslání do laboratoře
Druhy vyšetření
1) Fyzikální vyšetření
Hodnotí se barva, množství, zápach, pH, konzistence, příměsi
- Barva
Záleží na druhu potravy. Zelená stolice, tmavá až černá barva, světlá
- Množství
U dospělého jedince je to zhruba 100–250 g
- Zápach
Způsobují ho bakterie, které jsou ve stolici přítomny
- pH
Normální hodnota je 7,0–8,0
- Konzistence
Závisí na množství vody ve stolici
2) Biochemické vyšetření
Rozlišujeme kvantitativní a kvalitativní vyšetření
- Kvantitativní vyšetření
Při tomto typu vyšetření se zjišťuje celkový tuk ve stolici. Před vyšetřením se musí dodržovat dieta, která musí obsahovat max. 1,5 g tuku/kg hmotnosti pacienta.
- Kvalitativní vyšetření
Vyšetření stolice na okultní krvácení – po dietě
Pacient dodržuje dietu, která neobsahuje zeleninu, maso, minerální vody. Pacient nepřijímá vitamín C, nejí rajčata, mrkev, banány.
Vyšetření stolice na okultní krvácení – bez diety
Provádí se screeningové vyšetření. Odběr se provádí pomocí testační soupravy (Heamoccult)
- Mikroskopické vyšetření
Vyšetření na zbytky stolice. Zjišťuje se činnost trávicího ústrojí. Zde je také důležité dodržovat dietu, tzv. Schmidtovu dietu, která je bohatá na bílkoviny, tuky a cukry. Dietu je nutné dodržovat 3 dny.
3) Mikrobiologické vyšetření
- Odběr stolice na bakteriologické vyšetření – provádí se výtěr z konečníku
- Výtěr konečníku – používají se výtěrové sady, šroubovitým pohybem se zavádí do konečníku
- Odběr stolice do zkumavky – toxikologické vyšetření – podezření na infekci
4) Parazitologické vyšetření
- Odběr stolice na parazity – speciální lopatka a nádoba na stolici
- Perianální stěr – přítomnost vajíček roupů, provede se pomocí lepicí pásky
7.5 Sputum
7.5 Sputum
Sputum, lidově řečeno chrchel, je výměšek dýchacího ústrojí a vykašlaná hmota, charakterizovaná jako zmnožený sekret dýchacích cest. Sputum může být použito k cytologickému nebo mikrobiologickému vyšetření (ve sputu se kultivují a určují kmeny virů, bakterií a plísní).
Druhy vyšetření
1. Mikrobiologické vyšetření
U mikroskopického vyšetření zjišťujeme přítomnost leukocytů, mykobaktérii tuberkulózy, nádorových buněk.
Postup
- ráno nalačno nemocný si nejprve vyčistí ústa
- vyplivne sliny do buničiny
- pacient se zhluboka nadechne a sputum vykašle do zkumavky
- sputum se odebírá do sterilních širokých zkumavek
2. Cytologické vyšetření
Cytologické vyšetření sputa (zjišťujeme původ, strukturu, funkci a patologii buněk, většinou je nutný sběr 3 vzorků).
3. Vyšetření sputa
Odběr se provádí nalačno, při první ranní expektoraci před odběrem je vhodné vypláchnout ústa vodou, k uvolnění sputa lze užít inhalaci aerosolu fyziologického roztoku.
INDUKOVANÉ SPUTUM je nutné odebrat do nádoby se širokým hrdlem – sputovka.
Před odběrem je nutné poučit pacienta, aby vykašlal skutečně sputum, NE sliny.
Sputum má vazkou konzistenci
Vzorek se odesílá na mikrobiologické vyšetření
Na sputu se posuzuje konzistence, barva a množství.
- Vazké sputum je typické pro těžké astma
- Vodnaté sputum se vyskytuje u akutního edému plic
- Bílé mukózní sputum je charakteristické pro astma a chronický zánět plic
- Hnisavé, zelené, žluté ukazuje na respirační infekci
- Přítomnost krve indikuje karcinom plic nebo plicní embolii
- Hnilobně zapáchající sputum je příznakem infekce dýchacích cest
7.6 Odběr plodové vody
7.6 Odběr plodové vody
Plodová voda – liqor amnii
Je sterilní, slabě alkalická čirá tekutina, která se vytváří v průběhu celého těhotenství jako ochrana vyvíjejícího se plodu v plodových obalech v těle matky. Množství plodové vody se v průběhu těhotenství mění. Objem plodové vody se zvyšuje do 38. týdne těhotenství, pak postupně klesá. Po 42. týdnu gravidity nacházíme pouze 300 ml plodové vody.
Tvorba plodové vody
V časném stadiu těhotenství je plodová voda tvořena buňkami amniálního epitelu. Později plod přispívá ke tvorbě vody močí a sekretem z dýchacích cest.
Cirkulace plodové vody je umožněna reabsorpci do fetoplacentárního oběhu, plod vodu také polyká, vstřebává z trávicího ústrojí a vylučuje ledvinami.
Obměna plodové vody je rychlá ke konci gravidity, ke konci gravidity se jí za hodinu vymění asi 50 %.
Význam plodové vody
Plodová voda chrání plod před nárazem a tlakem zvenčí, umožňuje volný pohyb plodu, rovnoměrně rozepíná plodové vejce i děložní svalovinu, podílí se na růstu dělohy, tvarování dolního děložního segmentu. Chrání placentu před útlakem a zabezpečuje tak nerušenou placentární cirkulaci. Při samotném porodu přispívá plodová voda v dolním pólu vaku blan k šetrné dilataci porodních cest.
Složení plodové vody
Plodová voda je tvořena z 99 % vodou, obsahuje glukózu, bílkoviny, ureu, kreatinin, kyselinu močovou, aminokyseliny, lipidy a elektrolyty, epitelové buňky oloupené z povrchu plodu, buněční detritus, vločky mázku a lanugo.
Aminocentéza
Aminocentéza je prenatálně diagnostický úkon prováděný na těhotné ženě mezi 16. a 20. týdnem těhotenství od prvního dne poslední menstruace. Provádí se ambulantně. Podstatou aminocentézy je punkce amniální dutiny přes břišní stěnu za kontroly USG a nasátí 10–20 ml plodové vody. Plodová voda obsahuje buňky plodu a také látky, které mohou poukázat na přítomnost vrozené vývojové vady.
Vyšetření plodové vody
Plodová voda se proto vyšetřuje především cytogeneticky a biochemicky.
- Cytogenetické vyšetření - stanovení karyotypu
Kultivace buněk trvá asi 14-21 dní. Senzitivita metody je 99-99,6 %.
- Biochemické vyšetření je možno plodovou vodu vyšetřovat z hlediska přítomnosti a množství aminokyselin, hormonů, enzymů a metabolických produktů, alfa–fetoproteinů, bilirubinu, bilirubinoidů.
- Bakteriologické vyšetření plodové vody
- Virologické vyšetření plodové vody
Aminocentéza v prenatální diagnostice
- Z fibroblastů lze stanovit karyotyp plodu
- Stanovení hladiny alfa-fetoproteinů může přispět k detekci defektů neurální trubice, či některých chromozomálních vad
- Stanovení hladiny bilirubinu odráží závažnost fetální hemolýzy při Rh izoimunizaci
- Hladina lecitinu je signifikantní k posouzení zralosti plic u plodu
- Koncentrace urey, kreatinu a kyseliny močové v plodové vodě stoupají se zvyšujícím se těhotenstvím a poukazují na vyvíjející se funkci ledvin
- Přítomnost mekonium se může do plodové vody dostat při fetální hypoxii
Indikace aminocentézy
- Pozitivní biochemický screening v séru matky (např. triple test)
- Ultrazvukem zjištěné vývojové vady plodu
- Věk těhotné ženy nad 35 let
- Těhotné ženy s genetickou zátěží
- Věk otce nad 45 let
- Choroby matky (D. M., fenylketonurie)
Komplikace aminocentézy
- Riziko potratu
- Riziko předčasného odtoku plodové vody
- Riziko předčasného odtoku plodové vody
- Riziko nitroděložní infekce
- Perforace střev
- Poranění plodu jehlou (plodu)
- Krvácení, špinění atd.
Pokud aminocentéza prokáže závažné poškození plodu, lékař matce navrhuje umělé přerušení těhotenství z „genetické indikace“. Žena toto doporučení může a nemusí uposlechnout.
Aminocentéza
7.7 Stěry, výtěry pohlavního ústrojí
7.7 Stěry, výtěry pohlavního ústrojí
Obecné zásady při provádění stěrů
- Seznámíme pacienta s prováděným výkonem
- Zajistíme soukromí
- Řádně vyplníme žádanky a identifikační štítky
- Stěr/Výtěr provádíme pomocí sterilních souprav (sterilní vatový tampon na špejli nebo na chrommolybdenovém drátu krytém ve sterilní zkumavce)
- Tampon vyjímáme ze zkumavky těsně před odběrem, po provedení výtěru ho vrátíme asepticky do sterilní zkumavky
- Při odběru dodržujeme zásady BOZP, to znamená, že používáme osobní ochranné pomůcky, důsledně dodržujeme hygienickou dezinfekci rukou mezi jednotlivými odběry, používám pomůcky na jedno použití
- Biologický materiál správně označíme a společně s řádně vyplněnou žádankou odesíláme ihned do příslušné laboratoře
Technické provedení stěrů z pohlavního ústrojí
Odběr provádí lékař sterilními štětičkami za pomoci poševních zrcadel ze zadní klenby poševní a z děložního čípku. Získaný sekret se pak valivými pohyby štětičky nanáší na podložní sklíčko, fixuje s pomocí speciálního spreje a odesílá se do mikrobiologické laboratoře.
Odběry z pohlavního ústrojí ženy
Výtěr z cervixu
Provádí lékař za použití zrcadel, po odstranění hlenové zátky sterilním tamponem se zavede odběrový tampon do cervikálního kanálu do hloubky 2-3 cm. Po odběru se tampon zasune do transportního media.
Výtěr z vaginy
Provádí lékař za použití zrcadel, tampon se ponechá asi 5 sekund nasáknout materiálem v zadní klenbě poševní, po odběru se tampon zasune do transportního media. Odběr z vaginy se provádí po ukončení odběru z cervixu.
- Pro zhodnocení MOP (mikrobní obraz poševní) - vzorek pro mikroskopické hodnocení se odebere zvlášť, provede se nátěr na 2 sklíčka a nechá se zaschnout.
- Odběr na screeningové vyšetření na Streptococcus agalactiae u těhotných žen se provádí z bočních stěn dolní třetiny vaginy bez použití zrcadel.
- Vaginorektální výtěr se provede jedním odběrovým tamponem použitým nejprve pro výtěr z vaginy a poté z rekta.
Skladování a transport: Co nejrychlejší transport do laboratoře, uchování v pokojové teplotě. Výsledek je za 24-72 hodin.
Odběr na HPV (Lidský papillomavirus) metodou PCR
- Vyšetření stanovuje přítomnost virové DNA ve výtěru z cervix uteri nebo bioptické tkáně metodou PCR s následnou reverzní hybridizací.
Odběrová souprava
- Pro výtěr z cervixu - dacronový tampon nebo cytobrush ve sterilní zkumavce „nasucho“
- Pro bioptický materiál – sterilní zkumavka bez média
Postup
Odběr je třeba provádět před aplikací kyseliny octové (kolposkopie) nebo jiným zásahem. Výtěr musí být natolik razantní, aby bylo získáno dostatečné množství buněk. Kartáček se zasune do cervikálního kanálu 1-1,5 cm hluboko v ose cervixu. Silným přitlačením se 3x otočí proti směru hodinových ručiček v oblasti ectocervixu. Po odběru se kartáček zalomí do sterilní zkumavky.
Skladování a transport: Vzorek je třeba uchovat při 4 °C (v chladničkové teplotě) a do 24 hodin dodat do laboratoře.
8 Způsoby vyprazdňování
8 Způsoby vyprazdňování
8.3 Testovací otázky
Literatura:
JELÍNEK, J., ZICHÁČEK, V., 2007. Biologie. Olomouc: Nakladatelství Olomouc. ISBN 978-80-71-82-213-4.
JIRÁSEK, V., 2007. Průjem. [online]. Dostupné z: http://www.ordinace.cz/clanek/prujem-2/.
KOČÁREK, E., 2010. Biologie člověka. Praha: Scientia. ISBN 978-80-86960-47-0.
MACHOVÁ, A., 2013. Vylučování stolice. [online]. Dostupné z: http://eamos.pf.jcu.cz/amos/kos/modules/low/kurz_text.php?identifik=kos_392_t&id_kurz=&id_kap=9&id_teach=&kod_kurzu=kos_392&id_kap=9&id_set_test=&search=&kat=&startpos=1.
ROZSYPALOVÁ, M., HALADOVÁ, E. a A. ŠAFRÁNKOVÁ, 2002. Ošetřovatelství II. Praha: Informatorium. ISBN 80-86073-97-1.
ŠEBKOVÁ, S., 2007. Zácpa. [online]. Dostupné z: http://www.ordinace.cz/clanek/zacpa/?chapter=1.
URBÁNEK, P., 2007. Jak probíhá vyprazdňování stolice – defekace?[online]. Dostupné z: http://www.ordinace.cz/clanek/jak-probiha-vyprazdnovani-stolice-defekace/.
8.1 Vyprazdňování moči
8.1.1 Faktory ovlivňující močení
8.1.1 Faktory ovlivňující močení
- Růst a vývoj
- Těhotenství a šestinedělí
- Psychosociální faktory (soukromí při močení, dostatek času, zvuk tekoucí vody, návyky)
- Příjem tekutin a potravy (množství tekutin, meloun, kofein, alkohol)
- Léky ovlivňující množství moči (diuretika, antihypertenzíva, vazodilatace, antidepresíva)
- Změna svalového tonu, aktivita (gymnastika, jóga)
- Patologické stavy (onemocnění ledvin, močového měchýře, hypertrofie prostaty, roztroušená skleróza)
- Chirurgické výkony (episiotomie, císařský řez, operace v oblasti malé pánve)
- Diagnostické postupy (cystoskopie, hysteroskopie)
8.1.2 Poruchy vyprazdňování moče
8.1.2 Poruchy vyprazdňování moče
1. Poruchy tvorby moči
- Polyurie - diuréza za 24 hodin vyšší než 3000 ml (velký příjem tekutin, příjem látek s obsahem alkoholu a kofeinu, hormonální nerovnováha, chronické onemocnění ledvin)
- Oligurie - diuréza za 24 hodin 100–500 ml
- Anurie - diuréza za 24 hodin je menší než 100 ml (nemoci ledvin, srdeční selhání, šok, DIC, popáleniny)
2. Poruchy vylučování moči
- Retence - zadržení moči v močovém měchýři
- Nykturie - noční močení
- Dysurie - bolestivé močení
- Enuresis nocturna - opakované mimovolní pomočování starších dětí v noci (primární nebo sekundární)
- Strangurie - řezání při močení
- Polakisurie - časté močení při nezvětšeném množství moči
- Paradoxní ischurie – stav, kdy je močový měchýř přeplnen a moč samovolně odkapává z močové trubice
- Inkontinence - samovolný únik moče
- celková
- stresová (tlaková)
- urgentní (nucená)
- reflexní (z přeplnění močového měchýře)
- funkční
8.1.3 Katetrizace močového měchýře
8.1.3 Katetrizace močového měchýře
Definice
Katetrizace močového měchýře – cévkování je zavedení sterilní cévky močovou trubicí do močového měchýře.
Kompetence při zavádění močového katétru
U žen – sestra
U mužů a dětí – lékař, sestra s ARO specializací, sestra s certifikátem cévkování
Typy katetrizace
- JEDNORÁZOVÁ katetrizace
- jednorázové vypuštění obsahu (zavedení katétru, vypuštění moči, vyjmutí katétru, ukončení výkonu)
Indikace:
- nemocný se nemůže vymočit spontánně (např. po operaci)
- pro zjištění objemu reziduální moči a jeho vyprázdnění
- sterilní odběr vzorku moči na bakteriologické vyšetření
- zavedení kontrastní látky (cystografie, mikční uretrografie)
- PERMANENTNÍ katetrizace
- zajištění nepřerušovaného a stálého (permanentního) odvádění moči
Indikace:
- pro přesné a plynulé sledování diurézy
- při retenci moči
- po operaci (epidurální aestezie)
- při výplachu močového měchýře
- při zúžení močové trubice
- při kontinuálním proplachu (laváž MM)
- EPICYSTOSTOMIE
- zavedení katétru přes stěnu břišní do MM (drenáž močového měchýře)
Indikace:
- retence moči
- apalický syndrom, ochrnutí
Sterilní sada k zavedení epicystomie
Zdroj: Autor
- ČISTÁ INTERMITENTNÍ KLATETRIZACE
- katetrizace močového měchýře, kterou si provádí sám klient/pacient
Indikace:
- močová inkontinence
- po úrazech páteře, poškození míchy, roztroušené skleróze
- u stavů postmikčního rezidua
Různe druhy cévek k čisté intermitentní katerizaci
Zdroj: Autor
Cévka k čisté intermitentní katetrizaci
Zdroj: Autor
Druhy katétrů
- silikonové
- gumové
- skleněné – používány dříve
- Katétry používané k jednorázovému cévkování
NELATONŮV katétr
- rovný, používá se k cévkování dětí, žen i mužů
Jednorázová cévka ke katetrizaci močového měchýře žen a dětí
(Nelatonův katétr)
Zdroj: Autor
TIEMANŮV katétr
- rovný se zahnutým kuželovitým zobákem, užívá se u mužů
Jednorázová cévka ke katetrizaci mužů (Tiemanův katétr)
Zdroj: Autor
- Katétry používané k permanentnímu cévkování
FOLLEYŮV katétr
- obsahuje balónek k fixaci v MM
- balónek se plní FR
- zobák má tvar Nelatonova, Thiemannova katétru
Silikónový a gumový Folleyův katétr pro muže
Zdroj: Autor
Gumový Folleyův katétr pro muže a ženy
Zdroj: Autor
Folleyův katétr trojcestní (slouží k proplachu močového měchýře) a dvoucestní
Zdroj: Autor
Katetrizace muže
Pomůcky:
- sterilní mužská močová cévka (druh a velikost dle ordinace lékaře)
- sterilní tampony
- sterilní čtverce
- lubrikant a anestetikum, např. Mesocain gel, Instillagel
- sterilní pinzeta
- dezinfekční roztok na periuretrální dezinfekci
- 1-2 emitní misky
- čtverce buničiny
- sterilní zkumavka
- sterilní rukavice
- podložka pod nemocného
- podložní mísa
Pomůcky k zavedení permanentního močového katétru
Zdroj: Autor
Močový sáček (graduovaný)
Zdroj: Autor
Příprava pacienta:
- seznámení s výkonem
- zajištění soukromí
- vhodná poloha – na zádech v mírně zvýšené poloze, dolní končetiny volně položené na lůžku
- hygiena genitálu
Postup výkonu:
- výkon provádí lékař, sestra se specializací
- informujeme pacienta o zavedení močového katétru a případné spolupráci
- provedeme hygienickou dezinfekci rukou
- připravíme si pomůcky
- zajistíme intimitu
- zajistíme vhodnou polohu pacienta
- lékař si oblékne sterilní rukavice
- připravíme si zkumavku pro odběr moči, sterilní tampony v dezinfekčním roztoku a sterilní jednorázovou cévku
- do lůžka pacienta uložíme emitní misky
- lékaři podáme pinzetu a postupně 3 tampony k dezinfekci zevního ústí močové trubice
- na sterilní mulový čtverec připravíme lubrikant gel
- podáme lékaři asepticky sterilní močový katétr
- zahnutý konec katétru lékař protáhne ve sterilním mulovém čtverci s lubrikantem
- lékař pomalu zavede cévku do močové trubice 12-15 cm
- vytékající moč zachytí do emitní misky nebo podložní mísy, střední proud moči do zkumavky
- po vyprázdnění močového měchýře lékař šetrně vytáhne katétr z močové trubice
- očistíme ústí močové trubice od přebytku lubrikantu
- upravíme polohu a lůžko pacienta
- zajistíme úklid pomůcek
- odešleme vzorek moči do laboratoře
- provedeme záznam do dokumentace
Katetrizace ženy
Pomůcky:
- sterilní katétr
- sterilní pinzeta
- sterilní rukavice
- sterilní tampóny
- čtverce buničiny
- lokální anestetikum (např. Mesocain gel)
- dezinfekční roztok
- dvě emitní misky
- sterilní zkumavka
- podložka pod klientku
- podložní mísa
Postup katetrizace:
- příprava klientky (vysvětlení výkonu, zajištění intimity)
- klientka provede důkladnou hygienu genitálu
- příprava pomůcek
- hygienická dezinfekce rukou
- pacientka leží na zádech s pokrčenými DKK
- vložení emitní misky do nohou pacientky
- nasazení sterilních rukavic
- dezinfekce ústí močové trubice:
a) ukazovákem a palcem jedné ruky rozevřeme ženě stydké pysky, obnažíme ústí močové trubice, kterou pohledem zhodnotíme
b) třemi směry dezinfikujeme močové ústí pomocí sterilních tamponů napuštěných v antiseptickém roztoku
c) dezinfekční tampon držíme ve sterilní pinzetě a použijeme jej vždy pouze jednou
d) čistíme vždy shora dolů (od močové trubice směrem k rektu), nikdy se nevracíme
e) použité tampony odkládáme do emitní misky
- instalagel naneseme na špičku katétru
- šetrně zavede cévku do močového měchýře, do vzdálenosti asi 8-10 cm
- provedeme odběr moči do zkumavky
- zbytek moči se nechá vytéci do emitní misky
- cévku šetrně vyjmeme
- pacientku osušíme čtverci buničiny a poděkujeme za spolupráci
- uklidíme pomůcky, uděláme zápis do dokumentace
Komplikace při katetrizaci
- močová infekce (nedodržení zásad asepse, katétr měnit 1x za měsíc)
- pálení a bolesti v uretře (snížený práh bolesti - spasmoanalgetika)
- perforace stěny uretry
- ucpání katétru
- dlouhodobě zavedený katétr může způsobit útlum svěračů – po vyjmutí klient inkontinentní
- nemožnost zavedení katétru z důvodu anomálie močové trubice nebo striktury močové trubice
- hematurie při poranění měchýře (starých, dementních a zmatených klientů)
8.1.4 Výplach močového měchýře
8.1.4 Výplach močového měchýře
Účel:
Léčebný (např. ATB, MMC)
Zprůchodnění MC (FR)
Pomůcky:
- sterilní ordinovaný roztok
- sterilní stříkačka
- rukavice
- emitní miska
Druhy výplachu:
- jednorázový
- Intermitentní
- kontinuální
Roztok k jednorázovému výplachu močového měchýře
Zdroj: Autor
8.2 Vyprazdňování stolice
8.2.1 Faktory ovlivňující stolici
8.2.1 Faktory ovlivňující stolici
Věk a vývoj
Ovlivňují především kontrolu stolice. Děti do 2-3 let nejsou schopné kontrolovat vyprazdňování stolice, jelikož nemají dobře vyvinutý neuromuskulární systém.
Strava
Pro podněcování pohybů střev a správné vyprazdňování je nezbytná vláknina (celulóza, pektiny, lignin) v potravě. Nepravidelné stravování může narušit pravidelnou defekaci.
Tekutiny
Při nedostatečném příjmu tekutin nebo při nadměrném vylučování (močením nebo zvracením) dochází ke zvýšení vstřebávání vody v tlustém střevě.
Aktivita
Aktivita stimuluje peristaltiku tak, že ulehčuje pohyb chymu (tráveniny) přes tlusté střevo.
Psychologické faktory
Stres může vyvolat zrychlení peristaltiky, deprese naopak zpomalení.
Způsob života
Na vylučování stolice má vliv dostupnost toalety, rozpaky ze zápachu a potřeby mít soukromí.
Léky
Některými vedlejšími účinky léků je průjem nebo naopak zácpa - způsobená např. opiáty. Laxancia jsou léky stimulující aktivitu tlustého střeva a tím napomáhají vylučování. Některé léky změkčují stolici a ulehčují defekaci (Lactulosa). Jiné zpomalují peristaltiku a používají se k léčbě průjmu (např. Reasec).
Anestezie a chirurgické výkony
Celková anestézie způsobuje zastavení nebo zpomalení peristaltiky blokádou parasympatiku. Chirurgické výkony, při kterých se přímo manipuluje se střevy, mohou mít za následek dočasné zastavení střevních pohybů tzv. paralytický ileus. Tento stav trvá obvykle 24-48 hodin.
Patologické podmínky
Vyprazdňování stolice ovlivňuje poranění míchy a hlavy, změněná pohyblivost, špatná funkce análních svěračů.
Dráždidla
Kořeněná jídla, bakteriální toxiny a různé jedy mohou dráždit GIT, vyvolat průjem a velkou plynatost.
Bolest
Pacienti pociťující bolest při defekaci často potlačují nucení na stolici a může tak vzniknout zácpa.
8.2.2 Defekační reflex
8.2.2 Defekační reflex
Defekace je složitý reflex. Defekační reflex lze ovlivnit vůlí, ovšem opakované potlačování může přispívat ke vzniku chronické zácpy. Prvotním podnětem defekačního reflexu je náplň posledního oddílu tlustého střeva neboli konečníku. Dojde li k určitému vzestupu tlaku v tomto oddílu střeva, vzniká nervový impulz, který je po přepojení v míše veden zpět k tlustému střevu. Zde dochází ke stimulaci peristaltiky konečníku a k relaxaci vnitřního svěrače konečníku. Není-li situace vhodná k defekaci, je celý reflex potlačen a k defekaci nedojde. Jsou-li zevní podmínky příznivé a defekaci nebrání, reflexní děj dále pokračuje. Dochází k relaxaci zevního svěrače a následné vytlačení stolice z konečníku – defekaci.
8.2.3 Poruchy vyprazdňování stolice
8.2.3 Poruchy vyprazdňování stolice
Mezi základní poruchy vyprazdňování stolice řadíme zácpu (obstipace) a průjem (diarea). Dále sem můžeme zařadit inkontinenci stolice.
Zácpa (obstipace)
Pod pojmem zácpa se rozumí obtížné vyprazdňování tuhé stolice, které je doprovázené nepříjemnými pocity. Obecně lze definovat zácpu jako menší počet stolic než tři týdně.
Zácpa jako příznak nemoci
Může se jednat o nemoci, při nichž jsou postiženy různé orgány trávicího traktu. Patří sem zácpa při nádorech tlustého střeva, při střevních zánětech, při Hirschprungově nemoci (nervové onemocnění střeva) a při bolestivé prasklině na konečníku.
Zácpa sekundární
Vzniká jako odpověď na celkové onemocnění nebo na postižení orgánu mimo trávicí ústrojí. Řadíme sem zácpu při horečnatých stavech, některých otravách, míšních poraněních, celkové dehydrataci.
Zácpa habituální (návyková)
Návyková zácpa vzniká útlumem defekačního reflexu, zejména na psychogenním podkladu.
Zácpa atonická
Je stav střeva, kdy je jeho svalovina ochablá, střevo se pohybuje málo, je na několika místech pytlovitě rozšířené a jakoby prověšené.
Zácpa spastická
Střevo je v křeči, někdy s tendencí ke stažení po celé délce. Defekaci doprovází kolikovité, křečovité bolesti.
Příznaky zácpy:
- snížená frekvence defekace
- tvrdá, suchá stolice
- namáhavé vyprazdňování
- bolest při vyprazdňování
- bolesti břicha
- tlak v konečníku, pocit bolesti
- napětí břicha
- snížená chuť k jídlu
- nadměrné užívání podpůrných defekačních prostředků.
Průjem (diarea)
Průjmem rozumíme příliš časté vyměšování nezvykle řídké stolice. Za průjem můžeme označit tři a více řídkých až vodnatých stolic za den. Průjem není samostatná nemoc, je to vždy příznak nějakého onemocnění. Při průjmu je porušeno vstřebávání vody ze střeva zpět do krevního oběhu.
Průjem akutní
Vzniká náhle, trvá několik dnů. Trvá-li několik týdnů, znamená to již přechod do chronického stádia průjmu. Z praktického hlediska můžeme příčiny akutního průjmu rozdělit na infekční (vyvolán bakteriemi a jejich toxiny, nebo viry a prvoky) a neinfekční povahy.
Průjem chronický
Každý chronický průjem je nenormální stav, na který by si nemocný neměl zvyknout. Vleklý průjem může být projevem závažného onemocnění. Neléčený průjem může vést až k rozvratu acidobazické rovnováhy v organismu, díky větším ztrátám tekutin.
Zásady ošetřování pacienta s průjmem:
- lůžko nemocného vybavíme gumovou a plátěnou podložkou
- ložní a osobní prádlo vyměňujeme dle potřeby (možnost plenkových kalhotek)
- zajistíme hygienické pomůcky
- důraz klademe na hygienu genitálu a konečníku a ochraně kůže před opruzením
- podáváme větší množství tekutin (při zvracení a těžkém stavu parenterálně)
- sledujeme a zapisujeme bilanci tekutin
- podáváme stanovenou dietní stravu (čaj, rýžový odvar, později rýži, starší pečivo, libové maso) – postupně se vracíme k normální stravě
- léky podáváme dle ordinace lékaře (střevní dezinficiencia, u infekčních ATB či chemoterapeutika)
Inkontinence stolice
Inkontinencí stolice rozumíme ztrátu volní kontroly střevního vyprazdňování, v jejímž důsledku dochází k samovolnému odchodu stolice.
Inkontinenci stolice můžeme rozdělit na částečnou (parciální) a celkovou (kompletní).
Částečná inkontinence stolice
Je neschopnost kontrolovat odchod plynů nebo neschopnost zabránit odchodu malého množství stolice.
Celková inkontinence stolice
Je neschopnost kontrolovat odchod stolice normální konzistence. Jedná se o vážný emocionální problém, který může vyústit do sociální izolace. Úkolem sestry je pomoci při výběru vhodných hygienických pomůcek a zajistit pacientovi psychickou oporu. Při ošetřování je nutné věnovat pozornost zvýšené hygieně okolí análního otvoru.
Pomůcky pro nemocné s inkontinencí stolice:
- plenkové kalhotky
- speciální savé podložky
- spodní kalhotky s vložkou
8.2.4 Klyzma
8.2.4 Klyzma
Klyzma je vpravení tekutiny konečníkem do esovité kličky a do tlustého střeva.
Podle účelu rozdělujeme klyzma následovně.
Druhy klyzmata
a) Očistné klyzma
Vyplachuje a také vyprazdňuje střevo.
Indikace:
- při zácpě
- Před RTG vyšetřením žlučníku, žlučových cest, tlustého střeva, ledvin, bederní a křížové páteře
- Před operací
- Před porodem
b) Projímavé klyzma
Změkčuje stolici a tím pádem se nemocný snáze vyprázdní. Podává se buď jako mikroklyzma (klyzma o malém obsahu tekutiny, např. YAL), nebo jako klyzma kapénkové (podání tekutiny do tlustého střeva po kapkách). Jsou méně objemná, nemocný je déle udrží.
c) Léčebné klyzma
Zavádí lék na sliznici tlustého střeva.
d) Diagnostické klyzma
Zavádí do tlustého střeva kontrastní látku. Lékař sleduje na monitoru její průchod tlustým střevem a postupné naplnění tlustého střeva. Současně se mohou zhotovovat RTG snímky (irigografie).
Pomůcky k provedení klyzmatu:
- ochranné rukavice
- irigátor plechový a hadice (starší) nebo irigátor v podobě gumového vaku (novější)
- peán – potřebný ke staršímu typu irigátoru (novější irigátory mají již kohoutky na regulaci toku tekutiny)
- rektální rourka (jednorázová)
- vazelína nebo Mesocain mast
- čtverce buničiny (nebo jednorázové vložky)
- emitní miska
- stojan na zavěšení irigátoru
Postup provedení klyzmatu:
1. Poučení pacienta, zajištění jeho spolupráce
2. Zajištění intimity při výkonu
3. Uložení pacienta do polohy na boku s pokrčenými dolními končetinami (dle stavu pacienta)
4. Překrytí lehátka nebo lůžka absorpční ochrannou rouškou
5. Příprava irigační tekutiny (cca 1 l vody o teplotě 37 °C), u mikroklyzma dle ordinace lékaře
6. Vypuštění části roztoku přes hadici a rektální rourku (odstranění vzduchu)
7. Natření konce rektální rourky vazelínou
8. Zasunutí rektální rourky cca 8 cm do rekta
9. Regulace rychlosti nálevu dle pocitů pacienta
10. Při stížnostech na bolesti či křeče doporučíme hluboké nadechnutí a výdech (několikrát opakovat), současně snížíme výšku nádoby s vodou
11. Po ukončení výkonu poučíme pacienta o nutnosti zadržet nálev co nejdéle (do 10 min)
12. Pacientovi pomůžeme na toaletu, event. podáme mísu
13. Provedení záznamu o výkonu a výsledku defekace do dokumentace
- Klyzma ordinuje lékař
- Možné komplikace (krvácení, nedostatečné vyprázdnění) hlásíme ošetřujícímu lékaři
Gumový irigátor
Zdroj: Autor
Pomůcky k provedení klyzmatu
Zdroj: Autor
8.2.5 Digitální vybavení stolice
8.2.5 Digitální vybavení stolice
Nevyprázdní-li se nemocný několik dní a žádný prostředek nepomáhá, stolice se hodně zahušťuje a vznikají tvrdé spečeniny neboli skybala.
Digitální vybavení stolice je tedy vybavení spečené stolice prstem – digitálně. Skybala odstraňuje z konečníku lékař. Digitálně vybavit stolici je nutné i tehdy, jedná-li se o tzv. paradoxní průjem, kdy má nemocný potíže jako při zácpě a přesto mu odchází řídká stolice kolem skybala.
Pomůcky k digitálnímu vybavení stolice:
- ochranné rukavice
- vazelína (lubrikační prostředek)
- buničitá vata
- emitní miska
- podložní mísa
Postup při digitálním vybavení stolice:
- poučení pacienta o výkonu
- navléknutí ochranných rukavic
- ukazovák pravé ruky natřeme vazelínou a opatrně jej zasuneme do konečníku
- mírným ohnutím konečného článku prstu se snažíme stolici po kouskách vyjímat
- po výkonu úklid pomůcek a provedení záznamu o výkonu a výsledku defekace do dokumentace
- stolici vybavujeme i při paradoxním průjmu (nemocný má zácpu a přitom odchází řídká stolice kolem skybala)
- dojde-li v průběhu výkonu k defekaci, necháme pacienta přirozeně vyprázdnit
- při komplikacích (krvácení) výkon přerušíme a informujeme lékaře
9 Způsoby aplikace tepla a chladu
9 Způsoby aplikace tepla a chladu
9.3 Testovací otázky
Teplo a chlad se v ošetřovatelské péči používá za účelem podpory reparace a hojení tkání. Forma aplikace (suché, vlhké teplo a suchý, vlhký chlad) závisí na účelu, kterého chceme dosáhnout – lokální nebo celkové působení.
Před aplikací tepla nebo chladu posuzujeme léčenou oblast, anamnézu a momentální zdravotní stav klienta, abychom zjistili schopnost klienta tolerovat tento postup a/nebo okolnosti, které tento postup kontraindikují.
Posouzení stavu před aplikaci tepla či chladu
- Stav cirkulace (barva, teplota, citlivost – pozor na části těla, které jsou chladné, bledé až cyanotické, ztuhlé nebo necitlivé)
- Stupeň intenzity bolesti
- Rozsah pohybu při ošetřování svalového spasmu nebo bolestivých stavů
- Hodnoty pulsu, dechu a krevního tlaku (důležité při aplikaci tepla nebo chladu na velké části těla)
9.1 Účinky tepla
9.1 Účinky tepla
Účinky tepla
- Rozšíření cév
- Zlepšuje prokrvení orgánů
- Urychluje oběh
- Zahřívá organismus
- Urychluje zánětlivé proces
- Mírné teplo prohlubuje dýchání, ale vyšší teplota ho spíše zvyšuje, a tím se dýchání stává povrchnější
- Analgetický účinek (uvolnění svalového napětí a křečí menstruační bolesti
Kontraindikace tepla
- Otok
- Odřeniny
- Otevřené zlomeniny
- Zčervenání
- Akutní zánět
- Otevřené léze
- Onemocnění kůže
- Výtok
- Krvácení
Formy aplikace tepla
Teplo – suché
- Elektrické vyhřívací podložky, podušky, dečky
- Jednorázové vyhřívací balíčky
- Sáčky s gelem
- Termofor
- Světloléčba
a) SOLUX – infračervené paprsky, užívá se např. k nahřátí vedlejších dutin nosních
b) Horské sluníčko – UV- paprsky
c) Bio Lampa – pro hojení chronických ran, u chronických bolestí svalů a kloubů
Bio Lampa, parafínové gelové sáčky, masážní strojek
Zdroj: Autor
Teplo – vlhké
- Vlhké obklady, parafínové obklady
- Ponoření do teplého roztoku
- Sedací koupele, sprchy, střiky
Parafínové gelové sáčky (suché teplo)
Zdroj: Autor
Doporučené teploty pro aplikaci tepla
Požadavek Teplota Forma aplikace
Velmi chladné pod 15 °C Vak s ledem
Studené 15–18 °C Jednorázové chladící balíčky
Chladné 18–27 °C Studený obklad
Vlažné 27–37 °C Alkohol a vlažné tampony
9.2 Účinky chladu
9.2 Účinky chladu
Účinky chladu
- Zúžení cév – vazokonstrikce
- Snížení teploty v místě aplikace při zánětu (apendicitida, pyelonefritida, mastitida), celková aplikace chladu snižuje celkovou tělesnou teplotu - hypotermie (při operaci srdce)
- Zmírnění zánětlivých procesů
- Snižuje otoky
- Místní znecitlivění – zmírnění bolesti
- Zpomalení metabolických procesů
Nežádoucí účinky chladu
- Omrzliny
- Selhání životně důležitých funkcí
Kontraindikace použití chladu
- Otevřené rány (snížení průtoku krve – prohloubení poškození tkáně)
- Snížená cirkulace (narušení výživy tkání, prohloubení poškození, zvýšení spasmu arterií)
- Alergie nebo hypersenzitivita na chlad (hypersenzitivní reakce na chlad – zánět, bolest, vyrážka, otok, svalové spasmy
Formy aplikace chladu
Chlad – suchý
- Vak s ledem (termofor – gumový vak)
- Jednorázové chladící balíčky
- Sáčky s gelem
Chladící gelové sáčky (suchý chlad)
Zdroj: Autor
Polairpack (suchý chlad)
Zdroj: Autor
Chladící polštářek (suchý chlad)
Zdroj: Autor
Termobox - termolahev (suchý chlad)
Zdroj: Autor
Chlad – vlhký
- Studené obklady (při vysoké teplotě, zánětu povrchových žil, bolesti hlavy), zábaly
- Priznic (jedna látka se namočí do studené vody, přeloží igelitem a pokryje teplou suchou látkou (při angínách, pyelonefritidách)
- Ponoření do chladného roztoku, střiky
- Studené sprchy
- Chlazená infuze
Doporučené teploty pro aplikaci chladu
Požadavek Teplota Forma aplikace
Teplé 37-40 °C Teplá koupel
Horké 40–46 °C Termofor, sedací koupel, střiky, vlhký obklad
Velmi horké nad 46 °C Vak s horkou vodou
Fyziologické účinky tepla a chladu
Část těla nebo proces Účinek tepla Účinek chladu
Místní oběhová reakce Vazodilatace Vazokonstrikce
Permeabilita kapilár Zvýšená Snížená
Buněčný metabolismus Zvýšený Snížený
Zánětlivý proces Zvýšená intenzita Snížená intenzita
Svaly Relaxace Snížená kontraktilita
Nervy Zvýšená rychlost Snížená rychlost
Bolest Navozuje pohodu Znecitlivění
Požadavek Teplota Forma aplikace
Velmi chladné pod 15 °C Vak s ledem
Studené 15–18 °C Jednorázové chladící balíčky
Chladné 18–27 °C Studený obklad
Vlažné 27–37 °C Alkohol a vlažné tampony
Teplé 37–40 °C Teplá koupel
Horké 40–46 °C Termofor, sedací koupel, střiky, vlhký obklad
Velmi horké nad 46 °C Vak s horkou vodou
10 Způsoby podávání léků
10 Způsoby podávání léků
10.5 Testovací otázky
Zásady pro bezpečné podání léků
1. Identifikace klienta, kterému lék podáváme
- Kontrola identifikačního štítku
- Kontrola ordinace se jménem pacienta
- Slovní dotaz (otevřená otázka, nesugestivní) na jméno a příjmení pacienta
2. Kontrola léku
- Kontrola názvu léku, dávku léku, sílu léku, formu léku, nežádoucí účinky, exspiraci léku
- Porovnáme připravený lék s dokumentací
- Označíme lék identifikačním štítkem a názvem a gramáží léku
3. Poskytnutí informaci klientovi při užívání nebo aplikaci léků
- Edukace klienta o vhodné poloze (např. při zavedení vaginálních globulí)
- Edukace klienta o účincích léku (antimykotický, analgetický, antipyretický)
- Edukace klienta o úpravě stravovacího režimu (např. omezení ovoce při užívaní Biseptolu)
- Edukace klienta o úpravě pohybového režimu (např. omezení sportu při užívaní antibiotik)
4. Záznam o podání léku
- Odškrtnutí léku v ordinacích
- Zapsání poddaného léku do denního záznamu pro JIP, v případě podaného analgetika i do záznamu bolesti
5. Vyhodnocení reakci klienta na lék (např. účinek podaného analgetika)
6. Jestliže dojde k chybě při procesu podání léků (záměna formy léku, síly léku, klienta) ihned hlásíme lékaři
Literatura:
BENNETT, C.L., 2006. Klíčové dovednosti sestry. Praha: Grada. ISBN 80-247-1714-X.
HŮSKOVÁ, J. a P. KAŠNÁ, 2009. Ošetřovatelství- ošetřovatelské postupy pro zdravotnické asistenty - Pracovní sešit II/1.díl. Praha: Grada. ISBN 80-247-2853-2.
KELNAROVÁ, J., 2009. Ošetřovatelství pro zdravotní asistenty - 2. ročník- 1. díl. Praha: Grada. ISBN 80-247-3105-3.
MIKŠOVÁ, Z., 2006. Kapitoly z ošetřovatelské péče I. Praha: Grada. ISBN 80-247-1442-6.
ROZSYPALOVÁ, M a kol., 2007. Ošetřovatelství 2. Praha: Informatorium. ISBN 978-80-7333-076-7.
10.1 Per orálně
10.1 Per orálně
Podávání léků per os je podání léku ústy, je to nejběžnější způsob podání. Nástup účinku trvá přibližně 20-30 minut, sublinquálně do 1 minuty.
Zásady správného podávání léků = 5 S
- Správný lék
- Správný pacient
- Správný čas podání
- Správná dávka
- Správný způsob aplikace
Faktory ovlivňující podávání léků jsou
- Věk (např. na dítě působí lék jinak než na dospělého člověka)
- Hmotnost (vyšší hmotnost znamená vyšší dávka)
- Pohlaví
- Psychické faktory (placebo efekt)
- Nemoc
- Doba podání léků (na lačno)
- Prostředí
Formy léků
- Pevné: prášek – pulvis (plv.), tablety - tabuletta (tbl.), šumivé tablety – tabuletta effervescenc (tbl.eff.), dražé - dragée (drg.), zrníčka (grn.), kapsle - capsule (cps.)
- Polopevné: čípky (supp.), poševní koule - globuli vaginalis (gl.vag.), masti - unguentum (ung.), pasty – paste (pst.), krémy – cream (crm.), gely – gelatum cutaneum (gel.), mýdla - saponatum (sap.)
- Tekuté: suspenze - suspension (susp.), kapky – guttae (gtt.), olejnaté přípravky – paratis in oleo, čaje – species (spec.), roztoky - solution (sol.)
Pomůcky k podávání léků per os
- Podnos s léky
- Pinzeta
- Odměrky
- Půlítko
- Čtverečky buničiny
- Lžička, třecí miska
- Lékovky
- Emitní miska
- Vhodný nápoj k zapití (voda, čaj)
- Dokumentace s ordinací lékaře
Kontraindikace podání léků per os
- Nauzea, vomitus
- Poruchy polykání
- Po narkóze
- Operace v dutině ústní, hltanu, hrtanu, žaludku
Zvláštnosti při podávání některých léků
- Antibiotika
Podávají se v pravidelných intervalech (4-6-8-12 hod.). Využívá se celá předepsaná dávka z důvodu rizika vzniku rezistence.
- Antikoagulancia (Warfarin)
Doporučíme pacientovi, aby léky samovolně nevysazoval. Kontrolujeme INR (norma = 0,8-1,2). Sledujeme krvácení.
- Přípravky železa (Aktiferin, Maltofer)
Poučíme pacienta, že by neměl léky zapíjet mlékem, černým čajem a jinými alkalickými nápoji. A upozorníme na možnou změnu barvy stolice.
- Kardiotonika (Digoxin)
Kontrolujeme pacientovi hladinu K a TK + P.
10.2 Intramuskulárně
10.2 Intramuskulárně
Intramuskulární aplikace je vpravení léku do svalu. Účinek se dostaví za 5-10 minut. Léky jsou ve formě roztoku, emulze, suspenze či olejového roztoku v množství 1-20 ml.
Lék intramuskulárně lze aplikovat pouze do zdravého svalu a je třeba měnit místa vpichu.
Místa aplikace intramuskulární injekcí
- Musculus gluteus maximus – velký hýžďový sval
- Musculus gluteus medius – střední hýžďový sval
- Musculus vastus lateralis – zevní stehenní sval
- Musculus quadriceps femoris – čtyřhlavý stehenní sval
- Musculus deltoideus – deltový sval
Injekční stříkačky a jehly používané k intramuskulární aplikaci
Zdroj: Autor
Postup vyhledávání místa vpichu intramuskulární injekce
- Polovinu hýždí pomyslně rozdělíme na 4 části
- Vertikální čára spojuje hřeben kosti kyčelní s gluteální rýhou
- Horizontální čára spojuje střední gluteální rýhu s boční stranou hýždě, pomocí ní určíme horní zevní kvadrant
- Vyhmátneme hřeben kosti kyčelní pro ubezpečení, že zvolené místo je dostatečně vysoko.
Horní zevní kvadrant určen k aplikaci intramuskulární injekce (musculus gluteus maximus)
Místo intramuskulární injekce do musculus gluteus medius
Místo intramuskulární injekce do musculus vastus lateralis
Místo vpichu intramuskulární injekce do deltového svalu
Technika aplikace intramuskulární injekce
- Vyhmatáme místo vpichu
- Vydezinfikujeme kůži
- Vypneme kůži mezi ukazovákem a palcem
- Aplikujeme injekci pod úhlem 90° do musculus gluteus maximus, rychlým pohybem píchneme a aspirujeme opakovaně
- Jestliže se ve stříkačce objeví krev, je nutné aplikaci ukončit a připravit novou injekci
- Pomalu aplikujeme lék a jehlu se stříkačkou zároveň pevně fixujeme, aby nedošlo ke změně úhlu aplikace a stříkačka se nepohybovala
- Po aplikaci léku místo překryjeme čtvercem z buničiny a jemně masírujeme
- Místo vpichu přelepíme náplastí
Polohy vhodné k aplikaci
- Pacient leží na břiše a palce u nohou směřují k sobě
- Pacient leží na boku, vrchní nohu má pokrčenou v kyčli a v koleně a položenou přes spodní nohu
10.3 Subkutánně
10.3 Subkutánně
Subkutánní aplikace znamená aplikovat lék do podkoží. Označení pro subkutánní injekci je s. c. Do podkoží se aplikuje pouze malé množství léků 0,2-2 ml. Tento způsob aplikace léčiva se využívá pro aplikaci Inzulinu, Heparinu, Mesocainu, opiátů. Délka nástupu účinku léku je do 15 minut po aplikaci.
Lék, který je určen pro aplikaci subkutánně (Inzulin) a aplikuje se do svalu, zrychlí vstřebání léků, jež může vést k hypoglykémii. Důležité je, aby se injekce neaplikovaly příliš hluboko.
Místa pro aplikaci léku samostatně pacientem
1. Zevní okraj paže
2. Horní část stehen
3. Dolní část břicha pod pupkem (anterolaterální)
Místa pro aplikaci léku sestrou
1. Zadní strana paže (v oblasti musculus biceps brachii)
2. Zevní strana stehen (v oblasti musculus quadriceps femoralis)
3. Horní část hýždí (dorzo gluteální)
4. Část mezi lopatkami
Místa aplikace subkutánních injekcí
Pomůcky k aplikaci subkutánní injekci
- Inzulínová stříkačka nebo 2 ml stříkačka event. inzulínové pero, tuberkulínová stříkačka
- 2 jehly velikosti 25-27 G (oranžové jehly)
- Dezinfekce
- Tampon
- Emitní miska
- Ordinovaný lék a dokumentace klienta
Postup aplikace s. c. injekce
- Připravíme pomůcky u klienta, zkontrolujeme totožnost pacienta, zajistíme soukromí
- Zvolíme vhodné místo vpichu (důležité střídat místa vpichu)
- Utvoříme kožní řasu, aby se zvedla podkožní tkáň
- Uvolníme kožní řasu při aplikaci inzulínu, inzulínovou stříkačkou, pomalu a stejnoměrně lék aplikujeme pod úhlem 45 °
- Držíme kožní řasu a zavedeme jehlu pod úhlem 90 °, při aplikaci Fraxiparínu, Clexane
- Vytáhneme jehlu, jestli místo vpichu krvácí, komprimujeme tamponem
- Uklidíme pomůcky
- Zaznamenáme dávku léku a místo vpichu
Inzulínové stříkačky
Zdroj: Autor
Křidýlka pro subkutánní aplikaci infuzní terapie
Zdroj: Autor
Předplněná injekční stříkačka Clexane k aplikace s. c. inj.
Zdroj: Autor
Zdroj: Autor
Nízkomolekulární Heparín v předplněné stříkačce k s. c. inj.
Zdroj: Autor
Nízkomolekulární Heparin k aplikaci s. c. injekce
Zdroj: Autor
10.4 Intravenózně
10.4 Intravenózně
Intravenózní injekce je aplikace léků do žíly formou vodného roztoku. Intravenózní injekce se označuje i. v. Při každé i. v. aplikaci musíme kontrolovat, jestli daný lék je určen pro intravenózní podání. Kontraindikovány jsou emulze, suspenze a olejové roztoky. Intravenózní léky jdou přímo do krevního řečiště, proto je jejich nástup účinku do několika sekund až do 1minuty po aplikaci.
Nabodnutí periferní žíly se nazývá venepunkce. Nejvhodnější žíly pro aplikaci i. v. inj. jsou měkké, velké, rovné a ty, které nejsou na dominantních končetinách.
Indikace k i. v. aplikaci
- Pacient není schopen přijímat léky per os (Degan, Torecan i. v.)
- Rychlý nástup účinku
- Náhrada tekutin a elektrolytů (F1/1, Plasmalyte)
- Krevní převod (EBR, MP)
- Parenterální výživa (Kabiven)
Pomůcky
- Sterilní čtverce nebo tampony
- Dezinfekce
- Esmarchovo škrtidlo
- Podnos
- Emitní miska
- Nádoba na infekční materiál
- Štítky pro označení injekcí
- Podložka pod končetinu
- Ochranné rukavice
Příprava injekce aseptickým způsobem
- Naředit, nasát, zanechat ampulku pro kontrolu na podnose
- Označit injekční stříkačku štítkem pacienta, název léku, množství aplikovaného léku, popřípadě naředění
Postup
- Zkontrolovat totožnost pacienta
- Edukujeme pacienta o výkonu, spolupráci, účinek léku
- Pacient má polohu vleže, či polosedě
- Zhodnotíme žilní systém pohledem, pohmatem a vybereme místo vpichu
- Esmarchovo obinadlo 5-10 cm nad předpokládaným místem vpichu
- Pacient zatíná a otevírá pěsti pro zvýšení prokrvení v končetině, popřípadě poklepeme a třeme místo vpichu, končetina bude níže než je tělo
- Dotázáním zkontrolujeme, jestli pacient není alergický na dezinfekční roztok
- Jedním směrem provedeme dezinfekci pokožky a necháme prostředek zaschnout
- Příprava injekci k vlastní aplikaci, odstraníme vzduchovou bublinu a provedeme vizuální kontrolu léku ve stříkačce
- Provedeme napíchnutí žíly přes kůži pod ostrým úhlem (45 °)
- Aspirujeme. Nasajeme krev do stříkačky, uvolníme opatrně škrtidlo, sledujeme aplikovaný lék do oběhu
- Po vyjmutí jehly překryjeme místo vpichu tamponem nebo čtverečkem a fixujeme náplastí
Postup po výkonu
- Edukujeme pacienta, aby 15-20 minut setrval na lůžku. Pokud se objeví jakékoli komplikace, pacient zmáčkne signalizační zařízení
- Uklidíme pomůcky, jednorázové pomůcky znehodnotíme předepsaným způsobem
- Uděláme záznam do dokumentace
- Sledujeme celkový stav pacienta
11 Způsoby desinfekce a sterilizace, bariérový přístup
11 Způsoby desinfekce a sterilizace, bariérový přístup
11.4 Testovací otázky
Zdravotnický pracovník při výkonu svého povolání denně pracuje s různými pomůckami a nástroji. Každý den tak vystavuje sebe i pacienty riziku přenosu nozokomiálních nákaz. Proto je důležité znát zásady bariérové ošetřovatelské péče a tyto zásady dodržovat. Dbát na osobní hygienu a hygienu prostředí, tedy používat pracovní oděv a obuv, pravidelně dezinfikovat podlahy, nábytek, pomůcky k opakovanému použití, při stanovených pracovních postupech používat sterilní pomůcky – obvazový materiál, jednorázové rukavice, nástroje. Jednou z podmínek bariérové ošetřovatelské péče je snaha o individualizaci pomůcek pro každého pacienta. Těmito pomůckami myslíme například pomůcky k osobní hygieně, vyprazdňování aj. Nejideálnější cestou je v rámci péče o nemocné používání jednorázových pomůcek. Tyto pomůcky se nesmějí používat opakovaně ani po následné dezinfekci či sterilizaci, není možné je použít po uplynutí doby exspirace. Zdravotnický pracovník je povinen u každé takové pomůcky zkontrolovat dobu exspirace a neporušenost obalu. V současné době je na našem trhu široké spektrum jednorázových pomůcek.
Vyhláška 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních onemocnění a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče.
Literatura:
ČESKO. Vyhláška č. 306, ze dne 12. 9. 2012, kterou se upravují podmínky předcházení vzniku a šíření infekčních onemocnění a hygienické požadavky na provoz zdravotnických zařízení a ústavů sociální péče.
GÖPFERTOVÁ, D., PAZDIORA, P. a J. DÁŇOVÁ. Epidemiologie infekčních nemocí: učebnice pro lékařské fakulty (bakalářské a magisterské studium). 1. vyd. Praha: Karolinum, 2002. 230 s. ISBN 80-246-0452-3.
KOLÁŘ, M. Infekce u kriticky nemocných. 1. vyd. Praha: Galén, 2008. 379 s. ISBN 978-80-7262-488-1.
KRIŠKOVÁ, A. a kol. Ošetrovateľské techniky. Martin: Osveta, 2006. 779 s. ISBN 80-8063-125-5.
MAĎAR, R., PODSTATOVÁ, R. a J. ŘEHOŘOVÁ. Prevence nozokomiálních nákaz v klinické praxi. 1. vyd. Praha: Grada, 2006. 178 s. ISBN 80-247-1673-9.
MELICHERČÍKOVÁ, V. Sterilizace a dezinfekce v prevenci nozokomiálních nákaz. Praha: Galén, 2007. ISBN 978-80-7262-468-3.
PODSTATOVÁ, R. Hygiena a epidemiologie pro ambulantní praxi. Praha: Maxdorf, 2010. 141 s. ISBN 978-80-7345-21.
VYTEJČKOVÁ, R. a kol. Ošetřovatelské postupy v péči o nemocné. Praha: Grada, 2011. 256 s. 978-80-247-3419-4.
11.1 Základní pojmy
11.1 Základní pojmy
Asepse je soubor činností a opatření zaměřených na zabránění vniku choroboplodných zárodků do organismu.
Antisepse je záměrné cílené ničení mikroorganismů v prostředí, na pokožce, předmětech, pomůckách, oděvu.
Mezi dekontaminační postupy patří mechanická očista (teplá voda a čisticí prostředek), jež odstraňuje nečistoty a snižuje počet mikroorganismů. Pokud došlo ke kontaminaci biologickým materiálem, je nutné zařadit před mechanickou očistu proces desinfekce. Další formou dekontaminace je sterilizace.
11.2 Dezinfekce
11.2 Dezinfekce
Desinfekce je soubor opatření ke zneškodňování mikroorganismů pomocí fyzikálních, chemických nebo kombinovaných postupů, které mají přerušit cestu nákazy od zdroje ke vnímavé fyzické osobě.
Při volbě postupu desinfekce se vychází ze znalostí cest a mechanismů přenosu infekce a možnosti ovlivnění účinnosti desinfekce faktory vnějšího prostředí a odolností mikroorganismů.
Rozlišujeme dvě metody dezinfekce – fyzikální nebo chemickou.
1. Fyzikální dezinfekce
Je to účinná ekologická metoda dekontaminace. Využívá krátkodobé působení vysokých teplot.
Formy fyzikální dezinfekce:
- Var za atmosférického tlaku po dobu 30 minut, expoziční čas se počítá od dosažení bodu varu.
- Var v přetlakových nádobách po dobu 20 minut.
- Dezinfekce v umývacích a parních přístrojích při teplotě nad 90 °C po dobu 10 minut (močové láhve a poháry, podložní mísy).
- Ultrafialové záření.
- Filtrace, žíhání, spalování.
- Pasterizace.
2. Chemická dezinfekce
Realizuje se pomocí dezinfekčních prostředků. Nezbytností je dodržet předepsanou koncentraci a expozici potřebnou k dosažení účinnosti. V dezinfekčním režimu se respektuje zásada střídání dezinfekčních přípravků jednou za 2–3 měsíce (její dodržování zabraňuje vzniku rezistence).
Způsoby chemické dezinfekce:
- Ponoření – je vhodné pro většinu pomůcek. Předmět musí být ponořen celý pod hladinou roztoku, a musejí být naplněny všechny duté části, po uplynutí expozičního času pomůcku opláchneme a osušíme.
- Otření – tento způsob je vhodný zejména pro dezinfekci povrchů a větších ploch, provádí se pomocí hadru dostatečně smočeného v dezinfekčním roztoku či vlhkými dezinfekčními ubrousky, ošetřené ploch je možné použít již po zaschnutí.
- Postřik – používá se k dezinfekci kůže (Septonex sprej) a menších ploch (např. instrumentační stolky se dezinfikují Desident sprejem).
3. Fyzikálně – chemická dezinfekce
Jedná se o použití fyzikálních i chemických postupů.
Postupy fyzikálně - chemické dezinfekce:
- Paroformaldehydová komora – slouží k dezinfekci textilu, výrobků z umělých hmot, vlny, kůže a kožešin při teplotě 45–75 °C.
- Prací, mycí a čisticí stroje – dezinfekce probíhá při teplotě do 60 °C s přísadou chemických dezinfekčních přípravků (vyhláška č. 306/2012 Sb.).
4. Vyšší stupeň dezinfekce
Zdravotnické pomůcky (endoskop, bronchoskop), které nemohou být dostupnými metodami sterilizovány, se dezinfikuji vyšším stupněm dezinfekce.
Před vyšším stupněm desinfekce se pomůcky, či předměty očistí (strojně nebo ručně) a osuší.
Pokud jsou kontaminovány biologickým materiálem, zařadí se před etapu čištění desinfekce přípravkem s virucidním účinkem. Do desinfekčních roztoků určených k vyššímu stupni desinfekce (desinfekční přípravek s širokým spektrem účinnosti, vždy se sporicidní a tuberkulocidní účinností) se ponoří suché zdravotnické prostředky tak, aby byly naplněny všechny duté části. Při ředění a způsobu použití desinfekčních přípravků se postupuje podle návodu výrobce. Po vyšším stupni desinfekce je nutný oplach předmětů sterilní vodou k odstranění reziduí chemických látek.
Požadavky na dezinfekční prostředky
1. Vysoká účinnost (baktericidní, bakteriostatický, fungicidní, virus inaktivační), na pracovištích je nutné respektovat zásadu střídání dezinfekčních přípravků a 1 měsíc jako prevenci vzniku rezistence.
2. Originální balení.
3. Bez zápachů a nedráždivé pro dýchací cesty.
4. Nepoškozovat dezinfikovaný povrch.
5. Finančně nenákladné.
6. Schválené rozhodnutím Ministerstva zdravotnictví ČR.
7. Jasná etiketa přípravku musí obsahovat název, stručnou charakteristiku, chemické složení, návod na použití, účel použití, doporučenou koncentraci, způsob ředění a expoziční čas.
Formy dezinfekčních prostředků
- Prášková (např. Chloramin B, Dikonit).
- Tekutá (např. Incidin extra, Spitaderm).
- Aerosolová (např. Septonex).
- Tinkturová (např. Ajatinová tinktura).
Kontrola desinfekce
Součástí systému zajišťování kvality služeb ve zdravotnictví je i dokumentování postupů dezinfekce. Způsob dokumentování má různé modifikace. Záznam obsahuje tyto základní údaje: datum, druh pomůcek, způsob jejich ošetření, specifikaci (název přípravku, teplota, čas působení) a podpis zodpovědného pracovníka. Dokumentace péče o jednotlivé druhy pomůcek je k dispozici orgánům provádějícím kontrolu a audit. Dokumentace se archivuje 5 let.
Při kontrole desinfekce se používají metody:
a) Chemické
- kvalitativní a kvantitativní ke stanovení aktivních látek a jejich obsahu v desinfekčních roztocích.
b) Mikrobiologické
- zjištění účinnosti desinfekčních roztoků nebo mikrobiální kontaminace vydesinfikovaných povrchů (stěry, otisky, oplachy, aj.).
11.3 Sterilizace
11.3 Sterilizace
Sterilizace (stejně tak i dezinfekce) se provádí podle zásad zakotvených v příslušných zákonech a vyhláškách MZ ČR a používané postupy a prostředky musí být schváleny hlavním hygienikem ČR.
Sterilizace je proces, který vede k usmrcování všech patogenních i nepatogenních mikroorganismů schopných rozmnožování včetně spor, k nezvratné inaktivaci virů a k usmrcení zdravotně významných červů a jejich vajíček.
Sterilizace je proces, který sestává ze tří fází a každá má svůj nezaměnitelný význam. Jedná se o předsterilizační přípravu, vlastní sterilizační proces, kontrolu sterilizovaných materiálů, uložení a expedici. Zanedbání jakékoliv fáze vede k selhání celého procesu.
Předsterilizační příprava zahrnuje činnosti, které předcházejí vlastní sterilizaci, k těmto činnostem patří dekontaminace, mechanická očista, sušení a balení. Pomůcky a nástroje, které byly použity, se považují za kontaminované; pokud se používají opakovaně, ihned po použití se dekontaminují. Dekontaminace může probíhat v mycím a dezinfekčním zařízení, které je průběžně kontrolováno, a vše je zaznamenáváno do dokumentace. Při ruční dekontaminaci se nástroje a pomůcky dezinfikují v prostředku s virucidní účinností a poté je nutný oplach vodou. Po dekontaminaci se zdravotnické prostředky před zabalením osuší a prohlédnou a poškozené vyřadí. Poté se zabalí do vhodného obalu a následuje fáze vlastní sterilizace.
Přístroje, pomůcky a předměty určené ke sterilizaci a k předsterilizační přípravě se používají v souladu s návodem výrobce.
1. Fyzikální sterilizace
- Sterilizace vlhkým teplem v parních přístrojích je vhodná pro zdravotnické prostředky z kovu, skla, porcelánu, keramiky, textilu, gumy, plastů.
- Sterilizace cirkulujícím (proudícím) horkým vzduchem je určena pro zdravotnické prostředky z kovu, skla, porcelánu, keramiky a kameniny. Horkovzdušná sterilizace se provádí v přístrojích s nucenou cirkulací vzduchu při parametrech dle návodu výrobce.
- Sterilizace plazmatem - využívá plazmatu vznikajícího ve vysokofrekvenčním nebo vysokonapěťovém elektromagnetickém poli, které ve vysokém vakuu působí na páry peroxidu vodíku nebo kyselinu peroctovou nebo jiné chemické látky při parametrech podle návodu výrobce. Sterilizace probíhá při teplotě 50ºC a sterilizační expozici přibližně 10 minut.
Tato nová technologie umožňuje šetrnou sterilizaci většiny lékařských nástrojů z umělých hmot i kovů. Sterilizační proces nemá korozivní účinky a nedochází při něm k fyzikálním změnám na povrchu předmětů, které si zachovávají svoje funkční vlastnosti, jako např. ostrost, ohebnost, optickou jasnost aj. Po sterilizaci se nemusí předměty odvětrávat, protože na nich nezůstávají žádná toxická rezidua ani nevznikají škodlivé emise. Sterilizační proces neovlivňuje biokompatibilitu a toxikologické testy potvrdily, že zacházení se sterilizovaným materiálem nepředstavuje pro pacienty ani personál žádné riziko.
- Sterilizace radiační musí zaručit při použití daných parametrů pro gama záření bezpečný zdravotnický prostředek prostý všech životaschopných agens v určeném/ předepsaném druhu obalu, který zajistí sterilní bariéru. Používá se při průmyslové výrobě sterilních zdravotnických prostředků, případně ke sterilizaci expirovaného zdravotnického materiálu sterilizovaného shodnou metodou.
Provádí se gama-zářením v dávce minimálně 25 kGy (kilogray). Zabezpečuje usmrcení všech forem mikroorganismů ionizujícím zářením. Používá se pro sterilizaci nových výrobků, které jsou pak označeny ,,Sterilizováno ionizačním zářením". Materiály již použité a kontaminované biologickým materiálem nelze radiačně sterilizovat.
Radiačně se sterilizují hlavně lékařské předměty pro jedno použití z plastických hmot, textilie, pryž, buničina, šicí materiál, některé farmaceutické výrobky, transplantáty, radiovakcíny a radioantigeny. Občas se využívá také ke konzervaci některých potravin.
2. Chemická sterilizace tzv. studená
Je založená na sterilizačním účinku chemických látek. Využívá se na sterilizaci pomůcek z materiálů, které nelze sterilizovat některou z fyzikálních metod. Chemická sterilizace je určena pro termolabilní materiál, který nelze sterilizovat fyzikálními způsoby sterilizace. Sterilizačním médiem jsou plyny předepsaného složení a koncentrace a sterilizace probíhá za stanoveného přetlaku nebo podtlaku a teplotě do 80 ºC.
Způsoby chemické sterilizace jsou:
- Pára - používají se páry persterilu, formaldehydu a glutaraldehydu, používat se mohou po odvětrání optimálně po 7 dnech.
- Plyn (etylenoxid) – vykonává se ve speciálních sterilizátorech, sterilizují se jím plastové pomůcky, které se balí do obalu (papír – fólie), použitelné po odvětrání po 7 dnech.
- Suchý způsob – systém STERRAD využívá působení peroxidu vodíku v silném elektrickém poli, předměty lze ihned po sterilizaci použít, tento typ sterilizace je vhodný ke sterilizaci kovových a nekovových předmětů, nástrojů a přístrojů citlivých na teplo a vlhko.
- Sterilizační systémy v přístrojích za použití chemických látek (například perkyselin).
O sterilizování pomůcek vede každé oddělení, pracoviště, dokumentaci – sterilizační deník. Po skončení sterilizačního procesu zaznamená zodpovědný pracovník do deníku: datum, druh, čas, množství sterilizovaného materiálu a pomůcek a parametry sterilizace (tlak, teplota, expoziční čas). Správnost dokumentovaných údajů potvrdí svým podpisem. Kontrola sterilizace se realizuje pomocí tzv. testovacích indikátorů ve formě štítků, proužků či rourek. Vkládají se do kazet nebo se lepí na obalové materiály. Sterilizace je účinná tehdy, pokud změní barvu podle návodu.
Zásady manipulace se sterilním materiálem:
1. Ke sterilním materiálům a pomůckám přistupujeme v čistém pracovním oděvu.
2. Důkladně si umyjeme ruce.
3. Nad obaly nehovoříme, nekašleme, při nachlazení používáme obličejovou masku.
4. Do sterilních obalů nesaháme rukou, používáme sterilní podávací kleště, pinzetu nebo peán.
5. Sterilní materiál vyjímáme z obalu těsně před jeho použitím.
6. Sterilní materiál nebo pomůcku, kterou vyjmeme z obalu a nepoužijeme, pokládáme za nesterilní a nikdy ji nedáváme zpět do obalu.
7. Pokud se při vyjímání pomůcky z obalu dotkneme podávacími kleštěmi, pinzetou nebo peánem nesterilního povrchu, odložíme ji do emitní misky.
Sterilizační obaly
Obaly slouží k ochraně vysterilizovaných předmětů před sekundární kontaminací až do jejich použití. Každý obal je systém sterilní bariéry vyžadovaný k realizaci specifických funkcí, vyžadovaných pro zdravotnický obal. Musí umožnit proces sterilizace, poskytnout mikrobiální bariéru a umožnit aseptickou manipulaci.
Rozeznáváme následující typy obalů:
Primární obal (jednotkový) - utěsněný nebo uzavřený systém obalu, který vytváří mikrobiální bariéru a uzavírá zdravotnický prostředek, vybavený procesovým indikátorem.
Sekundární obal - obal obsahující jeden nebo více zdravotnických prostředků, z nichž každý je zabalen ve svém primárním obalu.
Přepravní obal (transportní) - obal obsahující jednu nebo více jednotek primárních a/nebo sekundárních obalů určený k poskytnutí potřebné ochrany při dopravě a skladování.
Jednorázové obaly papírové, polyamidové, polypropylénové a kombinované papír – fólie a jiné obaly opatřené procesovým testem se zatavují svárem širokým alespoň 8 mm nebo 2x 3 mm, není-li vzdálenost svárů od sebe větší než 5 mm, nebo lepením originálního spoje na obalu. Materiál do přířezů se balí standardním způsobem a přelepuje se páskou s procesovým testem.
Zdravotnická pomůcka balená do archů papíru nebo netkané textilie obálkovým způsobem do dvojitého obalu se přelepuje lepicí páskou s procesovým indikátorem. K ochraně vysterilizovaných předmětů slouží obaly, které můžeme používat opakovaně, tj. kazeta, kontejner.
Obal s vysterilizovaným materiálem se označuje datem sterilizace, datem expirace vysterilizovaného materiálu dle způsobu uložení a v centrální sterilizaci a sterilizačním centru kódem pracovníka odpovídajícího také za neporušenost obalu a kontrolu procesového testu a šarží sterilizace. Chráněný vysterilizovaný materiál je materiál uskladněný způsobem zabraňujícím zvlhnutí, zaprášení, mechanickému poškození.
Kontrola sterilizace
Kontrola sterilizace zahrnuje monitorování sterilizačního cyklu, kontrolu účinnosti
sterilizačních přístrojů a kontrolu sterility vysterilizovaného materiálu. Kontrolu sterilizace provádí zdravotnický pracovník nebo pověřené osoby (orgány ochrany veřejného zdraví, zdravotní ústavy, držitelé autorizace).
O kontrole sterilizace se vede dokumentace procesu sterilizace a záznamy o tom, že
prostředek byl vystaven sterilizačnímu procesu. Dokumentace spočívá v záznamu každé sterilizace (druh sterilizovaného materiálu, parametry, datum, jméno, příjmení a podpis fyzické osoby, která sterilizaci provedla, včetně písemného vyhodnocení nebiologických systémů).
12 Speciální ošetřovatelské činnosti
12 Speciální ošetřovatelské činnosti -
centrální žilní přístupy, měření centrálního žilního tlaku, ifúze, tranfúze, kanylace, podávání kyslíku
12.6 Testovací otázky
12.1 Centrální žilní přístup, měření centrálního žilního tlaku
12.1 Centrální žilní přístup, měření centrálního žilního tlaku
Kanylace centrální žily, slouží pro dlouhodobý přístup do cévního řečiště, podávání roztoků a centrální měření tlaku. Nejčastějším přístupem je kanylace v. subclavia a v. jugularis interna, méně často i kanylace v. femoralis.
Sestra zde působí jako asistent lékaře, při přípravě pomůcek, pacienta a při vlastním zavádění centrálního žilního katétru.
Typy centrálních žilních katétrů
Centrální katétr umožňuje okamžitý přístup do žilního systému a může být udržován po mnoho týdnů, případně po mnoho let. Jsou připraveny pro jedno užití jako sterilní soupravy, které obsahují vše potřebné k jejich zavedení.
1. Běžné centrální žilní katétry - doba zavedení se uvádí kolem jednoho měsíce.
2. Tunelizované katétry - speciální kanyly pro dlouhodobé používání, které probíhají před vstupem do žíly asi 10 cm v podkoží, čímž se sníží riziko infekce. Doba používání je několikaměsíční. Často u onkologických pacientů.
3. Dialyzační kanyly - zajistí vysoký průtok krve. Tato kanyla je jen dočasná a umožní aplikaci i. v. léčby a odběry krve.
4. Porth-a-cath (venózní port) – obsahuje plochou komůrku, ze které je vyveden katétr, který je zaveden nejčastěji přes v. subclavia. Komůrka je zašita do podkožní kapsy a proto se snižuje riziko vzniku infekčních komplikací. Doba využití je i několik let.
Indikace k zavedení centrálních žilních katétrů
- Zajištění spolehlivého a bezpečného žilního vstupu na delší dobu,
- Nitrožilní bolusové, tj. jednorázově dávkované nebo kontinuální infuzní podávání:
a) látek dráždící žilní stěnu – antibiotik, cytostatik
b) roztoků chemicky dráždících žilní stěnu vysoce alkalickým pH
- Mimotělní eliminační metody (hemofiltrace, hemodiafiltrace)
- Diagnostické účely - měření centrálního žilního tlaku (CVT)
Kontraindikace
Mezi kontraindikace patří syndrom horní duté žíly, obstrukce vena subclavia na straně plánované punkce, infekce v místě vpichu, prováděná kardiopulmonální resuscitace.
U pacientů, kterým bylo podáno terapeutické množství antikoagulancií, by měl být dodržen určitý čas před zahájením kanylace.
Způsoby zavádění
1. První metodou je zavádění katétru přes jehlu. Jsou zavedeny společně do žilního systému a poté je jehla z katétru odstraněna.
2. Druhou metodou je zavádění katétru skrze jehlu. Jehla s větším vnitřním průměrem je zavedena do žilního systému a přes její otvor je zaveden katétr. Jehla se posléze vyjme.
3. Třetí způsob je zavádění katétru přes vodič neboli tzv. Seldingerova metoda. V dnešní době je nejčastěji používanou metodou. Po punkci žíly silnější jehlou je přes jehlu zaveden flexibilní vodič. Jehla je poté vytažena, vodič zůstává i nadále zaveden do žíly. Po vodiči je pak zavedena do žíly kanyla. V případě obtížného zavádění lze šetrně dilatovat kanál. Vodič je vytažen a kanyla fixována ke kůži.
Přístupové cesty do centrálního žilního systému
Kanylace do HDŽ:
- v. subclavia – infraklavikulárně, supraklavikulárně
- v. jugularis interna
- v. jugularis externa
- loketní jamka – v. mediana cubiti,v. basilica
- žíly v axilární jamce, popř. žíly na paži
Kanylace do DDŽ:
- v. femoralis
Místa zavedení centrálního žilního katétru
Povinnosti sestry
Sterilní stolek by měl obsahovat sterilní rukavice, chirurgické nástroje (peán, jehelec, skalpel, nůžky, chirurgická pinzeta, šicí materiál), perforovaná rouška, sterilní tampóny, injekční stříkačka 10 a 20 ml, injekční jehly (růžová, černá), sterilní komprese, jednorázový set pro kanylaci centrálního řečiště (jehla, zavaděč, katétr). Dále je zapotřebí emitní miska, dezinfekční roztok, lokální anestetikum, fixační materiál, náplast, operační plášť, ústenka, chirurgická čepice.
Poloha pro zavedení katétru do v. subclavia a v. jugularis interna vyžaduje mírnou Trendelenburgovu polohu (asi 20 st.) s podložením mezi lopatkami a otočení hlavy na opačnou stranu než je strana kanylovaná, poloha ramene na kanylované straně je snížena mírným tahem za horní končetinu v plné addukci. Při volbě stehenní žíly se lehce podloží stejnostranná kyčel, která se vytočí zevně v mírné abdukci.
Zvolenou soupravu sestra sterilně vyjme z otevřených obalů. Instrumentuje při místní infiltrační anestezii, pozoruje činnost lékaře i reakci pacienta při vpichu a zasouvání katétru.
Důležité je u pacienta sledovat křivku EKG, dechovou frekvenci a dušnost. Poté sestra přiloží obvaz, popř. přelepí místo vpichu sterilní polopropustnou průhlednou samolepící folií.
Po výkonu je důležité provést kontrolu RTG S+P, napojit na infúze, měřit CVP, sledovat místo vpichu.
Sterilní set k zavedení CŽK Sterilní šití
Sterilní speciální krytí Sterilní rouška
Zdroj: Autor
Péče o centrální žilní katétr
Péče o CVK je zcela v kompetenci sestry. Při jakékoliv manipulaci s CVK i při převazu místa vpichu je nutné dodržovat zásady asepse. Každý den je nutné převazovat místo vpichu, pokud je katétr kryt sterilním čtvercem, nebo sterilním textilním krytím. Je-li katétr kryt semipermeabilní fólií, mění se každých 48–72 hodin. Infuzní sety, trojcestné kohoutky a spojovací hadičky se vyměňují jednou za 72 hodin. V případě znečištění, podávaní lipidů, transfuze, plazmy výměna okamžitě po dokapání. Pokud infuzní linky mají bezjehlové vstupy, výměna se prodlužuje na 3-7 dnů. Bakteriální filtr se mění na infuzní lince každých 96 hodin.
Odstranění CVK provádí lékař a sestra asistuje. Sestra kontroluje celistvost katétru. Konec katétru se ustřihne a posílá na mikrobiologické vyšetření. Po vynětí katétru sterilně kryje místo vpichu. Důležitá je komprese např. pískem po dobu 20 minut jako prevence krvácení.
Centrální žilní katétr zavedený do v. subclavia
Zdroj: Autor
Komplikace zavedení CŽK
ČASNÉ KOMPLIKACE
Arytmie
Nesprávná pozice katétru
Embolizace katétru nebo jeho části
Pneumotorax
Hemotorax a chylotorax
Dislokace katétru
Poranění anatomických struktur v okolí vena subclavia
Punkce arterie carotis, arterie subclavia
Krvácení a hematom
Perforace srdeční stěny a srdeční tamponáda
Fluidothorax
POZDNÍ KOMPLIKACE
Infekce
Trombóza
Vzduchová embolie
Zevní okluze katétru
Vnitřní okluze katétru
Centrální žilní tlak
Centrální žilní tlak představuje tlak vyvíjený na stěnu horní duté žíly při jejím ústí do pravé síně během žilního návratu. Normální hodnota je 0 až 8 mm Hg. Lze ho měřit kontinuálně na invazivním monitoru pomocí tlakového převodníku, kde je snímač obvykle trvale napojen na jeden vstup CVK.
Literatura:
DRÁBKOVÁ, J., 2001. Centrální žilní katétry: funkce, základy zavádění a ošetřování. 1. vyd. Příbram: MSM. 44 s. ISBN 80-902-5833-6.
KAPOUNOVÁ, G. Ošetřovatelství v intenzivní péči. 1. vydání. Praha: Grada,
2007. 352 s. ISBN 978-80-247-1830-9.
VOKURKA, S. et al. Ošetřovatelské problémy a základy hemoterapie. 1. vydání. Praha: Galén, 2005. 140 s. ISBN 80-7262-299-4.
VORLÍČEK, J. et al. Klinická onkologie pro sestry. 1. vydání. Praha: Grada, 2006. 328 s. ISBN 80-247-1716-6.
ZADÁK, Z.; HAVEL, E. et al. Intenzivní medicína na principech vnitřního lékařství. 1. vydání. Praha: Grada, 2007. 336 s. ISBN 978-80-247-2099-9.
12.2 Infuze
12.2 Infuze
Infuzní terapií rozumíme vpravení většího množství tekutiny do organizmu parenterální, zpravidla nitrožilní cestou. Účelem infuze je doplnit tekutiny, dodat chybějící soli a výživné látky, vyrovnat acidobazickou rovnováhu a zavést do organizmu léky.
Tělesné tekutiny
- Intracelulární (ICT) – 3/5 celkového objemu tekutin. Obsažena v buňkách a od tekutiny mimo buňky je oddělena buněčnými membránami.
- Extracelulární (ECT) – 2/5 celkového objemu. Dle lokalizace intravaskulární (plazma, lymfa) a extravaskulární (tkáňový mok). Krom toho např. ještě oční komorové vody, endolymfa a perilymfa vnitřního ucha, mozkomíšní mok, plodová voda.
Elektrolyty
- Kationty – kladně nabité ionty – K+, Na+, Ca+, Mg+
- Anionty – záporně nabité ionty – Cl-, HCO3-., HPO4-
Indikace infuze
a) Diagnostické
- roztok je nosičem diagnostické látky pro vyšetření konkrétního orgánu (žlučník, žlučové cesty, močové cesty)
b) Terapeutické
- Udržení nebo vyrovnání vodní a elektrolytové rovnováhy, dodání minerálů
- Zabezpečení energetické potřeby organismu, dodání glukózy
- Úprava acidobazické rovnováhy
- Zajištění dostatečného objemu cirkulující tekutiny
- Zabezpečení dodávky vitamínů a léků rozpustných ve vodě
- Zásobení tekutinou, pokud pacient není schopný přijímat dostatek tekutin ústy
- Vytvoření způsobu na rychlé podání léků
- Vyvolání osmotické diurézy
Způsoby aplikace infúze
- Intravenózně
- Subkutánně
- Intraoseálně
- Intraarteriálně
nebo plastových láhví č
Možnosti aplikace
a) Infuzní pumpy
- alarmy vizuální, zvukové
- měřidla množství podané tekutiny, objem, který je ještě třeba podat
- nastavování rychlosti průtoku počet ml/h
- detektor kapek fotoelektrické zařízení umístěné na komůrce, registruje tvorbu kapek a spustí alarm, pokud se kapky netvoří (dokapala infuze, ucpaná cesta)
- detektor vzduchu zapne alarm, když se vyskytne v hadičkách vzduch
- detektor okluze, když tlak infuze stoupne na určitou hodnotu, spustí se alarm
- baterie pokud jsou nabité, vydrží bez elektrické sítě 1-4 hodiny
Infuzní pumpa
Zdroj: Autor
Volumetrická pumpa
Zdroj: Autor
b) Dávkovače
- podání menšího množství roztoku - ve stříkačkách
- jednorázově (Antitrombin III)
- kontinuálně (tlumení, Heparin, KCl, NaCl 10%)
- bolus (podání určeného většího množství roztoku za krátký čas)
Dávkovač
Zdroj: Autor
c) Periferní žilní katétr
d) Centrální žilní katétr
e) Venózní port
Charakteristika infuzních roztoků
- připravovány ve farmaceutických továrnách do skleněných nebo plastových láhví či vaků
- základem roztoků je vždy destilovaná, bezpyrogenní a sterilní voda
- ordinuje-li lékař speciální roztok pro nemocného s určitou chorobou, je připraven v lékárně
- každá nádoba je graduovaná, vzduchotěsně uzavřená, řádně označená nálepkou, expirační doba, název, množství, složení přípravku
Druhy infuzních roztoků
Zdroj: Autor
Fyziologický roztok 500 ml, 100 ml
Zdroj: Autor
A) Dělení roztoků dle indikace
1. Roztoky pro úpravu vodního a minerálového hospodářství a poruch ABR
– cílem je úprava minerálů, doplnění tekutin. Podávají se při dehydrataci způsobené ztrátou vody nebo s větší ztrátou minerálů. Kapou cca 1-2 hodiny (50-70 kapek za minutu)
– FR (0.9% NaCl) – F1/1 (9 g NaCl ve 1000 ml vody)
– Ringerův roztok – R1/1 (NaCl, KCl, CaCl2)
– Hartmanův roztok – H1/1 (NaCl, KCl, CaCl2, MgCl, Na-laktát)
– Darrowův roztok – D1/1 (NaCl, KCl, Na-laktát = štěpí laktózu)
– G 5%
– roztoky se sníženým obsahem elektrolytů (hypoionní roztoky) – elektrolyty dvoutřetinové (2/3), poloviční (½), pětinové (1/5)
– F 1/2 = FR 1/1 + G 5%
– roztoky alkalizujících látek – Infusio natrii hydrogencarbonici concentrata 4,2% a 8,4% (NaHCO3)
– roztoky acidifikující – chlorid amonný (NH4Cl 5,3%)
2. Roztoky k náhradě ztrát krevní plazmy
– koloidní roztoky – vysoká molekulární hmotnost. Těžké šokové stavy a dehydrataci
– Dextran 6% - ne u poruch srážlivosti, nutný biologický pokus
– Rheodextran 10%
3. Roztoky osmoticky účinné
– vyvolají vzestup osmotického tlaku, dojde k přestupu ICT do ECT a odtud k osmotické diuréze
– u edémů, ascitů, renálního selhání, zvýšeného nitrolebního tlaku a nitroočního tlaku, otravy
– Manitol 10, 15, 20%
4. Parenterální výživa
– zajišťují nutrici pacienta
a. sacharidy
– nejdostupnější zdroj energie, ve vysokých koncentracích působí osmotickou diurézu
– G 5, 10, 20, 40-20% a 40% jen do CŽK
– G 10% - kapat 2-3 hodiny
– G 20% - kapat 4-8 hodin
– Sorbitol 5, 20%
– Xylitol 10%
b. tuky
– ve formě emulzí, obsahují sojový lecitin, vaječné fosfolipidy, nově i olivový olej
– nutná pomalá aplikace, měly by kapat 8 a více hodin, podávat současně s roztoky G nebo AMK
– neměly by se podávat u nemocných s těžkým poškozením jater a v šoku
– vedlejší účinky – koloidní syndrom (teplota, zimnice, zarudnutí v obličeji během aplikace, zvracení, dušnost, bolesti hlavy, kostí a beder) nebo syndrom z přesycení (po aplikaci 10-20 lahví tukových emulzí)
– Nutralipid 20%
– Intralipid 10%, 20%
– Clin Oleic – olivový olej
– Structolipid 20% - lépe se metabolizují
– Lipofundin – lepší metabolismus
c. aminokyseliny
– roztoky proteinů pro výživu (ve formě AMK - aminokyselin) a jednak roztoky plnící specifické metabolické funkce – jaterní a ledvinné poruchy
– neměly by kapat v noci (zátěž pro organismus) a měla by přikapávat G 40%
– Nutramin N 4 a 8%
– Nutramin P 4 a 8%
– Nutramin TS
– Nutramin Neo 4%, 8% - běžná energetická výživa
– Nutramin Neo SX 4%, 8% - běžná energetická výživa + sorbit → energie
– Nutramin U – onemocnění ledvin
– Nutramin C – onemocnění jater
– Nutramin VLI
– Neonutrin 5, 10 a 15%
– Neonutrin C – poruchy jater
– Neonutrin Hepa 5,5% - poruchy jater
– Neonutrin Intensiv
– Neonutrin Nefro – ledviny
– Neonutrin U
d. stopové prvky a elektrolyty
– Schilsův roztok – Zn, Mn, Cu, I)
– Elotrace – nahrazuje Schilzův roztok. 100 ml kryje potřebu na 24 hodin
– Addamel
5. Léčebné roztok
– sloužící k terapii
– Procaini chlorati 0,2, 0,5, 1%
– Trimecaini chlorati 0,5 a 1%
6. Dialýza – roztoky určené pro dialýzu
7. Kompletní parenterální výživa
– vaky all-in-one – připravené v lékárně nemocnice, výhodou je příprava pro konkrétního pacienta
– nevýhodou nízká doba expirace (cca 5 dnů), pouze 1 den v pokojové teplotě, jinak v temnu a chladnu
– jednokomorové vaky
– dvoukomorové – Aminomix I, Aminomix II, Nutriflex peri, Nutriflex plus, Nutriflex
basal
– tříkomorové – Oliclinomel N7, Oliclinomel N4, Kabiven, Kabiven peri
B) Dělení dle složení
1. Krystaloidní – mají malou molekulu, rychle hydratují organismus, ale také rychle přestupují do krevního řečiště a opouštějí tělo
– F 1/1
– F 1/2
– D 1/1
– H 1/1
– R 1/1
– G 5%, 10%, 20% (50 g glukózy v 1000 ml vody)
2. Koloidní – mají velkou molekulu, dále se udrží v organismu
– Dextran – při šokových stavech, velkých ztrátách volumu (krvácení), popáleniny
– Rheodextran – bezprostřední ztráty krve
C) Dělení dle osmotického tlaku
1. Hypertonické – odvodňují tkáně → přesun vody z tkání do oběhu a odsud ven z těla (edém mozku, plic, otoky)
– Rheodextran
– Manitol 10%, 20%
– G 20%, 40%
2. Izotonické – zavodňují řečiště, ale rychle opouštějí organismus
– F 1/1, F 1/2, G 5%, D 1/1, H 1/1, D 1/1, R 1/1, Dextran (vydrží v organismu déle)
3. Hypotonické – nepodávají se samostatně – hemolýza ERY
– aqua pro injectione
Pomůcky k aplikaci infúze
- infuzní roztok nebo vak (80, 100, 250, 500, 1000, 2000 ml)
- infuzní set (obyčejný, pro infuzní pumpu)
- držák infuze
- infuzní pumpa (není podmínkou)
- mandrény - k uzavření katétru po infuzní terapii
- infuzní filtry (u rizikových p/k, s dlouhodobou infuzní terapií, slouží k odsátí vzduchu, tuhých částí, mikrobů)
- injekční jehly, katétry, kanyly, port
- kohoutky
- rampy
- zdvojené infuzní sety
- rozdvojky
Infuzní set a spojovací hadička
Zdroj: Autor
Periferní žilní kanyla a mandrén
Zdroj: Autor
Adaptér, biokonektor, bezjehlový konektor
Zdroj: Autor
Regulátor rychlosti
Zdroj: Autor
Křidélka
Zdroj: Autor
Postup aplikace infuze
- dodržení hygienických pravidel včetně pečlivého mytí rukou
- kontrola aplikovaného infuzního roztoku
- dezinfekce gumové zátky lahve nebo plastové lahve
- zavedení bodce převodové soupravy do lahve s infuzním roztokem
- zavěšení lahve do stojanu
- naplnění transportní hadičky infuzním roztokem
- kónus chráníme krytem
- příprava stříkačky s jehlou nebo kanylou pro nabodnutí cévy
- volba cévy, přiložení popruhu na stažení, dezinfekce místa vpichu
- nabodnutí cévy, napojení kónusu transportní hadičky na kanylu, fixace hadičky a překrytí kanyly
- neklidným nemocným fixujeme celou paži
- nastavení rychlosti kapání infuze
Zásady podávání infuze
- konečná pečlivá kontrola roztoku
- zachovat zásady asepse, přísně sterilní podmínky
- směsi se připravují až těsně před podáním - směs musí zůstat čirá
- lahev se s převodovou soustavou spojí těsně před aplikací
- během podání infuze pravidelně kontrolovat stav pacienta a funkčnost infuzní soupravy
- při komplikacích přerušit infuzi, zabezpečit nemocného a přivolat lékaře
Komplikace při podání infuze
a) Celkové
- alergické
- oběhové přetížení
- bakteriemie, sepse
b) Místní
- propíchnutí žíly, ruptura žilní stěny, paravenózní aplikace
- extravazace
- zánět v místě zavedené kanyly
- uzávěr kanyly krevní sraženinou
- poranění nervu
- žilní spasmus
- uzávěr kanyly sraženým roztokem
12.3 Transfuze
12.3 Transfuze
Transfuze je převod krve nebo krevních derivátů ze zdravého jedince, dárce, nemocnému příjemci za účelem doplnění chybějící krve nebo jejich složek.
Tato léčebná metoda se rozvinula až ve 20. století. Její uplatnění umožnil objev krevních skupin, na kterém se podílel i český psychiatr Jan Jánský (1907). Dalším významným mezníkem v rozvoji se stal objev Rh faktoru v roce 1940 (K. Landsteiner a A. Wiener). O něco později se zjistilo, že citrát sodný (Natrium citricum) zabraňuje srážení krve a glukóza prodlužuje životnost červených krvinek. Krev se tak mohla konzervovat a vznikla krevní banka.
Hemoterapie je způsob léčby, při kterém jsou pacientovy poskytovány transfuze a přípravky z ní vyrobených.
Indikace
- Ztráta krve – úraz, operace, těžký porod, hemoragický a popáleninový šok
- Krevní onemocnění – anémie, trombocytopenie
- Ostatní indikace – otrava oxidem uhelnatým, nádorová onemocnění, chronická onemocnění ledvin a jater
Zásady transfuze
- Krev a krevní přípravky se připravují na transfuzní stanici
- Plnou zodpovědnost za podání transfuze nese lékař
- Předpokladem převodu krve je kompatibilita v krevní skupině (ABO systému a Rh faktoru)
Způsoby podání
- Intravenózní - nejčastěji
- Intraarteriální
- Intraoseální
Druhy transfuze
- Přímá transfuze
Krev dárce je přímo aplikována příjemci. Tento druh transfuze se dnes již neprovádí.
- Nepřímá transfuze
Krev dárce je převáděna příjemci z krevní konzervy (krevních vaků).
- Přetlaková transfuze
Jedná se o podání krevního přípravku a krevních derivátů pod tlakem za pomoci přetlakové manžety. Tato transfuze je podávána při nutnosti rychlého doplnění řečiště např. při velkých krevních ztrátách. Krev podáváme přes ohřívací zařízení, nemocný musí mít zajištěny nejméně 2 žilní vstupy.
- Exangvinační (výměnná) transfuze
Provádí se u dospělých např. při urémii, popáleninách, u otrav, u novorozence při tzv. fetální erytroblastóze, která vzniká v případě, že je matka RH negativní a dítě RH pozitivní. Při této transfuzi se vymění až 90 % krve, kdy se přerušovaně odebírá a současně podává odpovídající množství krve.
- Autotransfuze
Transfuze krve pocházející z pacientova vlastního odběru. Před plánovaným operačním výkonem je to nejvhodnější způsob zajištění krve k eventuálnímu doplnění krevní ztráty v průběhu operace nebo po operaci.
Druhy autotransfuzí
a) Předoperační
Nejčastější a nejběžnější způsob, provádí se před plánovanou operací, u níž se předpokládá potřeba krve, odběr krve se provádí 5-7 dní před operací.
b) Akutní předoperační
Těsně před operací je pacientovi odebráno určité množství krve, které se nahradí plazmou nebo náhradními roztoky. Vzápětí na to je proveden operační výkon a v jeho průběhu nebo po něm je odebrána krev pacientovi opět vrácena.
c) Peroperační
Pomocí speciálních tzv. autotransfuzních přístrojů je přímo z operační rány odsávána krev, která je v přístroji přečištěna a podávána zpět pacientovi.
Druhy transfuzních přípravků
- Plná krev (PK)
Je krev dárce odebraná do přiměřeného množství konzervačního roztoku v plastovém vaku. Může se použít přímo k podávání nebo k dalšímu zpracování. Uchovává se při teplotě +4 °C, 21–35 dní (podle použitého konzervačního roztoku).
Dnes se podává již výjimečně při masivních ztrátách krve. Objem přípravku je 1TU = 450–500 ml.
- Erytrocytární masa (EM)
Je transfuzní přípravek obsahující červené krvinky, které zůstávají po odsátí plazmy. Používá se ke zvýšení objemu pro přenos kyslíku nebo při krevních ztrátách, anemii, příznacích hypoxie tkání, rychlé úpravě KO (např. před operací). Uchovává se zpravidla 35-42 dní při teplotě +4 °C. Objem EM 1TU = 250–300 ml. Krev v EM je hustá, teče pomalu.
- Erytrocytový koncentrát (EKR, EBR, EKP)
Jde o přípravky s dominantním obsahem erytrocytů, zbytkovou příměsi plazmy, leukocytů a trombocytů. Využívá se k tomu zvláštní úprava přípravku a dle toho je poměr leukocytů a trombocytu snížen až minimalizován.
a) Erytrocytová resuspenze = EKR
Obsahuje erytrocyty, plazma je hrazená, ředěná elektrolytovým roztokem 100 ml (krystaloidní nebo koloidní – pro zvýšení objemu pro přenos kyslíku). Nahrazuje ztracené erytrocyty, volum i hemoglobin EKR je nejužívanější krevní derivát v terapii chirurgického krvácení.
b) Erytrocytový koncentrát promytý = EKP - buffy coatu – EBh
Opakovaně promytí erytrocytů fyziologickým roztokem – tím se dosáhne maximálního odstranění plazmy, erytrocytů, leukocytů, trombocytů, antigenu. Promyté erytrocyty jsou indikovány u korekce autoimunitní anémie, u nemocných, kde se obáváme imunologické reakce na součásti plazmy, s opakovanými potransfuzními reakcemi.
c) Deleukotizovaný erytrocytový koncentrát
Jedná se o koncentrát s výraznou redukcí leukocytů. Minimalizuje tvorbu protilátek. Expirační doba 24 hodin. Indikuje se u nemocných v transplantačním programu kostní dřeně, imunosuprese, opakovaných transfúzi, aplastické anémie, intenzívnější chemoterapii, u pacientů CMV – negativní. Koncentrát zabraňuje vzniku potransfuzní reakce.
Eyrytrocyty bez buffycoatu, resuspendované (A+)
Zdroj: Autor
Eyrytrocyty bez buffycoatu, resuspendované (0-)
Zdroj: Autor
- Trombokoncentráty
Koncentrát krevních destiček v plazmě s částečnou příměsí leukocytů a konzervační citrátovou přísadou, který se připravuje z jednotky celé krve (od náhodných dárců), nebo metodou trombocytoferézy (od jednoho dárce). Trombocyty se můžou uchovávat za stálého promíchávání při teplotě 22 °C ve speciálních vacích 5 dní. Používá se při nedostatku krevních destiček pokles pod 30-50 g/l. Objem přípravku je 300 ml, barva žlutavá až čirá.
- Plazma
a) Čerstvá mražená plazma - antihemofilická (FFP – fresh frozen plasma)
Vzniká odsátím sedimentované plné krve a zmražením do 6 hodin po odběru na – 20. Obsahuje bílkoviny, elektrolyty, koagulační faktory, imunoglobuliny, albuminy a minimální obsah krevních buněk. Konzervována na bázi citrátu. Objem přípravku bývá 300 ml.
Doba použitelnosti je závislá na teplotě skladování:
- 24 měsíců při teplotě méně než –40 °C
- 12 měsíců při teplotě –30 až –40 °C
- 6 měsíců při teplotě –25 až –30 °C
- měsíce při teplotě –18 až –25 °C.
Podat se může až po uplynutí tzv. karanténní doby (3 měsíce), kdy se provádí kontrolní vyš. dárce na HIV, BWR, HbsAg a HCV. Rozmrazení plazmy se provádí na transfuzní stanici ve vodní lázni při 37 stupních. Indikace podání MP hypovolémie, zejm. u popálenin, některé poruchy koagulace, jako bílkovinná náhrada nebo k udržení koloidně osmotického tlaku.
Mražená plazma
Zdroj: Autor
b) Sušená smíšená
Např. náhrada volumu, popáleniny, zvýšené riziko infekce
- Trombokoncentráty
Vzniká centrifugací z plné krve, koncentrát krevních destiček v plazmě, který se připravuje z jednotky celé krve (od náhodných dárců), nebo metodou trombocytoferézy (od jednoho dárce). Trombocyty se můžou uchovávat za stálého promíchávání při teplotě 22 °C ve speciálních vacích 5 dní. Používá se při nedostatku krevních destiček pokles pod 30-50 g/l (trombocytopenie).
Druhy krevních derivátů
- Albumin je roztok plazmatických bílkovin, ze kterých 95 % tvoří albumin.
- Kryoprecipitát
Připravuje se z krevní plazmy kryoprecipitací – tj. „vymrznutím“ – některých proteinů; obsahuje faktor VIII, fibrinogen, von Willebrandův faktor, f. XIII. Možné použití např. při hemofilii, von Willebrandově chorobě, hypofibrinogenémii.
- Koncentrát srážejících faktorů
- Koncentrát fibrinogenu
Obsahuje faktor pro srážení krve. Indikuje se u krvácení, chybění tohoto faktoru.
- Imunoglobuliny
Indikace k substituci protilátkových defektů a k profylaxi a léčbě některých virových onemocnění.
Krevní zkoušky
Předtransfuzní vyšetření prováděná v laboratoři
1. Vyšetření krevních skupin AB0 a Rh systému
U dárce i pacienta/příjemce.
2. Screening séra
Screening sére příjemce na přítomnost nepravidelných protilátek. To se děje smícháváním séra pacienta se standardizovanými směsmi erytrocytů, které mají na svém povrchu veškeré známé nepravidelné antigeny (tzv. nepřímý Coombsův test). Aglutinace znamená přítomnost nepravidelných protilátek v séru příjemce a vynucuje si detailnější testování zaměřené na identifikaci nepravidelných protilátek v séru příjemce i dárcovských krvinek. Screening se provádí každý den, ve kterém je prováděna transfuze, protože nepravidelné protilátky se mohou objevit jako reakce na předchozí transfuzi.
3. Velká křížová zkouška
Červené krvinky dárce jsou testovány proti plazmě příjemce. Pokud se objeví aglutinace, znamená to přítomnost protilátek v séru proti antigenům na povrchu červených krvinek. Aglutinace znamená inkompatibilitu krevní konzervy a daného pacienta. Nepřítomnost aglutinační reakce je předpokladem pro podání transfuze.
4. Screening na infekční onemocnění
Řada infekčních onemocnění je přenositelná transfuzí. Proto se provádí screening potenciálních rizikových faktorů a laboratorní testování dárce na některá infekční onemocnění (HIV, hepatitis A, B a C, treponema pallidum, malárie, cytomegalovirus aj.).
Testování u lůžka pacienta
1. Vyšetření příjemce před transfuzí
Měří se teplota, krevní tlak, pulz. Dále se provádí orientační vyšetření moči.
2. Kontrola dokumentace u lůžka příjemce
Kontrolujeme, zda souhlasí údaje na žádance a krevní konzervě a zda nedošlo k záměně příjemce.
Dokumentace (aplikace transfúzních přípravků, dodací list, výsledek imunohematologického vyšetření)
Zdroj: Autor
3. Kontrola krevních skupin dárce a příjemce u lůžka příjemce - Sangvitest
Provádí se pomocí diagnostických souprav různých výrobců. Souprava obsahuje séra anti-A (obvykle obarvené modře) a anti-B (žluté), předtištěné karty a plastové tyčinky na promíchání vzorku krve s antisérem. Karta se označí identifikačními údaji příjemce a krevní konzervy. Do červených kroužků se nanesou kapky krve příjemce a vzorky z krevní konzervy (odebírá se ze „segmentu“ na hadičce konzervy). Do modrých a žlutých koleček se kápnou séra anti-A a anti-B (antiséra má být ve srovnání s množstvím krve nadbytek). Krev se promíchá a za 1 minutu se při opatrném naklánění karty odečítá aglutinace.
ABO set (diagnostická souprava)
Zdroj: Autor
ABO set
Zdroj: Autor
Aplikace séra anti A a anti B na krev pacienta a krev z krevní konzervy
Zdroj: Autor
Vysrážena krevní skupina A
Zdroj: Autor
Nevysrážena žádná ze skupin. Potvrzena krevní skupina 0
Zdroj: Autor
4. Biologický pokus
Asi 20 ml (asi 300 kapek) krve se pustí do žíly proudem a potom se na 1 až 2 min zpomalí na minimum. Neprojeví-li se u nemocného nepříznivá reakce, zkouška se ještě 2× opakuje. Během celého pokusu (10 až 15 min) lékař i sestra příjemce pozorují.
Sestra pak pokračuje ve sledování po celou dobu transfuze. Při zjištění subjektivních potíží nebo objektivního zhoršení stavu, ihned zastaví přívod jezdcem (jehlu nechá v žíle) a neprodleně uvědomí lékaře. Transfuzi sestra ukončuje ve chvíli, kdy ve vaku zbývá 10 ml krve. Příjemci změří tep, dech, TK, TT, popř. vyšetří moč (na bílkovinu a žlučová barviva). Hodnoty opět zapíše a přidá i časový údaj, kdy transfuze skončila. Konzervu se zbytkem krve uloží do chladničky na 24 hodin (opatření pro případ dodatečné kontroly krve při pozdní potransfuzní reakci). Výměna krevních konzerv – každá konzerva je podána novou sterilní převodovou soupravou, z původního převodu může zůstat v žíle původní jehla, u každé konzervy má být znovu provedena kontrola krevních skupin sangvitestem a biologická zkouška.
Transfúzní vak s transfúzním setem
Zdroj: Autor
Posttransfuzní reakce časné
- Febrilní (pyretická) reakce
Vzestup teploty o 1 stupeň do jedné hodiny. Přítomnost pyrogenů (drť z gumových zátek, mrtvé bakterie a produkty jejich metabolismu) v převáděném přípravku.
- Hemolytická reakce
Rozpad erytrocytů převodem inkompatibilní krve (nestejnoskupinové) nebo účinkem jiných protilátek přítomných v plazmě příjemce.
- Alergická reakce
Přecitlivělost na různé složky přítomné v krvi dárce (alergické látky, protilátky) případně na látky protisrážlivého nebo konzervačního prostředku.
- Bakteriální (septická) reakce
Celkové zhoršení stavu, bakteriální kontaminaci krve.
- Oběhové přetížení (hypervolemie)
Oběhové přetížení organismu, kdy dojde k zatížení krevního oběhu natolik, že srdce nestačí přečerpávat zmnožený objem a selže, u starších pacientů a s onemocněním srdce.
Posttransfuzní reakce pozdní
- Alloimunizace
Tvorba protilátek namířených proti antigenům na povrchu darovaných erytrocytů, trombocytů, leukocytů.
- Hemosideróza
Přetížení organizmu železem, ferrum se ukládá v orgánech (játra, myokard), což vede k jejich selhání.
- Přenos infekce
Krví jsou přenosné téměř všechny infekční nemoci, může dojít k přenosu sérové žloutenky a AIDS, ostatní infekční nemoci jsou vyloučeny předchozími testy (hepatitis A, B, C). Dárci po pobytu v zahraničí nesmí půl roku darovat krev.
Pomůcky potřebné k zahájení krevní transfuze
- Dokumentace nemocného
- Formulář ke kontrole snášenlivosti/kompatibility
- Formulář bilance tekutin
- Dezinfikovaný podnos s následujícími pomůckami (i. v. kanyla, obvyklá velikost pro podání transfuzní krve je 20G (růžová) nebo větší, alkoholové čtverečky nebo chlorhexidinová dezinfekce, transfúzní set, stojan, sterilní krytí, náplast nebo polopropustné průhledné i. v. krytí, rukavice.
Literatura
KOZIEROVÁ, B., ERBOVÁ, L., OLIVIERIOVÁ, G. Ošetrovateľstvo: koncepcia, ošetrovatelský proces a prax. 1. vyd. Martin: Osveta, 1995. 1 a 2 sv. ISBN 80-217-0528-0.
KRIŠKOVÁ, A. et al. Ošetrovatelské techniky: metodika sesterských činností. 2. přeprac. a dopl. vyd. Martin: Osveta, 2006. 780 s. ISBN 80-8063-2023-2.
NEJEDLÁ, M. Fyzikální vyšetření pro sestry. 1. vyd. Praha: Grada, 2006. 248 s. ISBN 80-247-1150-8.
RICHARDS, A. EDWARDS S. Repetitorium pro zdravotní sestry. 1. vyd. Praha: Grada, 2004. 373 s. ISBN 80-247-0932-5.
ROZSYPALOVÁ, M., ŠAFRÁNKOVÁ, A., VYTEJČKOVÁ, R. Ošetřovatelství I. Vyd. 2. Praha: Informatorium, 2009. 273 s. ISBN 978-80-7333-074-3.
ŠAMÁNKOVÁ, M. et al. Základy ošetřovatelství. 1. vyd. Praha: Karolinum, 2006. 353 s. ISBN 80- 246-1091-4.
VOKURKA, M., HUGO, J. a kol. Velký lékařský slovník. 9. vyd. Praha: Maxdorf, 2009. 1160 s. ISBN 978-80-7345-202-5.
VOKURKA, s. Ošetřovatelské problémy a základy hemoterapie. Praha: Galén, 2005. 140 s. ISBN 80-7262-299-4.
Workman, B. et al. Klíčové dovednosti sester. Praha: Grada, 2007. 259 s. ISBN 80-247-1714-X.
12.4 Kanylace periferního žilního řečiště
12.4 Kanylace periferního žilního řečiště
První zmínky o aplikaci nitrožilní injekce člověku pochází ze 17. století. První periferní žilní kanyla v té podobě, jak ji známe dnes, byla na evropsky trh uvedena roku 1968. Od té doby se její používání rozšířilo přes oblast intenzivní péče i na standardní lůžková oddělení. Ošetřovatelský slovník definuje katétr jako:,,Cévku, která se zasunuje do otvorů a kterou může být odstraněna či doplněna tekutina.“ ,,Dutá trubička, která se zavádí do tenkých tělních dutin, např. do žíly, obsahuje ostrou pevnou jehlu, která umožňuje zavedení, která je odstraněna poté, co je katétr na správném místě se nazývá kanyla.“
Kanylace periferního řečiště je výkon, který zajišťuje přístup do žíly na delší dobu. Vzhledem k flexibilitě materiálu katétru je pacientce umožněn téměř neomezený pohyb. Periferní žilní katétr slouží k aplikaci infuzí, transfuzí i k bolusovému (jednorázovému) podání léčiv. Doba, po kterou může být katétr bezpečně ponechán v žíle, se řídí směrnicemi daného zdravotnického zařízení. Pokud místo vpichu nejeví známky zánětlivé komplikace, bývá to zpravidla 72 hodin. Možno i déle dle použitého materiálu katétru. Maximálně však 5 dní. Řídíme se standardy daného zdravotnického zařízení. Pokud je kanyla v žíle ponechána déle, než říká standard, je nutno pravidelně hodnotit místo vpichu a lékař i sestra provedou záznam do dokumentace. Kratší dobu ponecháváme v žíle katétr, který byl invertován záchrannou službou v terénu. Takový to katétr odstraňujeme zpravidla do 24 hod. vzhledem k vyššímu riziku infekčních komplikací.
Důvody zavedení periferního žilního katétru
a) Léčebný:
- aplikace intravenózních léků
- podávání infuzních roztoků (rehydratace, parenterální výživa)
- podávání transfuzních přípravků
b) Diagnostický:
- podání kontrastní látky
- odběry krve pro laboratorní vyšetření
c) Urgentní:
- neodkladná a resuscitační péče
Pomůcky k zavedení periferního žilního katétru
Zdroj: Autor
Způsoby periferní žilní kanylace
- Otevřený – běžně používaný
- Uzavřený – používá se u vysoce rizikových infekčních pacientů. Kanyla je opatřena spojovací hadičkou a filtrem. Systém zabraňuje úniku krve při odstranění zaváděcí jehly. Použití je indikováno u infekčních pacientů či u nemocných u kterých nejsou známy anamnestické údaje.
Kritéria k umístění periferní žilní kanyly
- Věk a stav pacienta
- Plánovaný léčebný výkon
- Velikost periferie katetru
- Stav žilního řečiště
- Druh podávaného přípravku
- Délka terapie
Místo vpichu periferní kanyly
Volíme dobře hmatné a rovné žíly na horní končetině. Přednost dáváme žílám na hřbetu ruky a předloktí.
Žíly na pacientově nedominantní končetině, žíly většího průsvitu s rovným průběhem a žíly na pohmat měkké.
Vyhýbáme se místům, kde v bezprostřední blízkosti probíhají tepny a nervy, kde je zraněná kůže, končetiny ochrnuté nebo zlomené a tenkým povrchním viditelným žilám.
Pouze v nejnutnějším případě používáme žíly na dolní končetině. Hrozí zde riziko trombóz u dospělých pacientů. V krajním případě volíme loketní jamku nebo nárt nohy – zvýšené riziko zánětu žil.
Vhodné žíly ke kanylaci periferní žily na horní končetině
Pomůcky k zavedení periferního žilního katétru
- Emitní miska
- Dezinfekce
- Rukavice
- Sterilní krytí
- Náplast
- Tampóny
- Infuzní set
- Mandrén
- Kanyla
- Škrtidlo
- Spojovací hadička
- Stříkačka
Druhy periferních kanyl
Každý katétr je označen barvou a číslem (Gauge), která udává tloušťku katetru. Čím větší Gauge, tím je katétr tenčí.
- Modrá – 22G, pro pacienta s dlouhodobou medikací, onkologičtí pacienti s tenkými žilami, pediatričtí pacienti nebo geriatričtí
- Růžová – 20G, pro pacienty s dlouhodobou medikací či příjmem 2-3 l tekutin za den, podstupující test vyžadující rychlé podání kontrastní látky
- Zelená – 18G, pro chirurgické a jiné pacienty léčené velkými objemy krevních složek a tekutin, 1000 ml za 20 minut
Periferní žilní kanyly a mandrény
Zdroj: Autor
Popis periferních žilních katétrů
Postup zavedení periferního žilního katetru
- Dodržovat zásady asepse a antisepse (mechanická a chemická desinfekce rukou, rukavice)
- Příprava pomůcek ke kanylaci periferní žíly
- Edukace pacienta o zavedení PŽK
- Výběr vhodného místa k punktování (zaškrcení žíly esmarchem, pacient zacvičí a drží ruku v pěst)
- Desinfekce zvoleného místa
- Tříbodový úchop kanyly
- Zavedení kanyly do žíly, při úspěšné kanylaci se v kontrolní komůrce objeví krev, uvolníme škrtidlo. Po objevení krve zasouváme lehce plastovou kanylu dále do žíly a kovovou jehlu vytahujeme ven
- Připojení spojovací hadičky spolu s infuzní soupravou, popř. uzavření mandrénem
- Pečlivá fixace kanyly sterilním krytím
- Řádně označení sterilního krytí - datum a čas vpichu, podpis sestry
Zavedená periferní žilní kanyla
Zdroj: Autor
Kanyla s atraumatizující jehlou
Zdroj: Autor
Odstranění kanyly
Pomůcky k odstranění kanyly
- Tampónky
- Dezinfekční prostředek
- Ochranné rukavice
- Náplast
- Emitní misku
Postup odstranění PŽK
- Opatrně odstraníme sterilní krytí
- Na místu vpichu přiložíme sterilní tampón s dezinfekcí
- Kanylu šetrně odstraníme, extrahujeme
- Vytvoříme kompresy na místo vpichu alespoň 2 min.
- Zkontrolujeme celistvost kanyly
- Přelepíme místo vpichu náplastí
Komplikace
- Flebitida – zánět
a) místní – bolest, zarudnutí, hnisání
b) celkové – teplota, zimnice, septické projevy
- Hematom – následek neúspěšného zavedení, následek po vyjmutí (nedostatečná komprese, při prasknutí žíly nebo nesprávná manipulace)
- Extravazální podání – únik látek do třetího prostoru, zánět až nekróza (bolest, bílé zabarvení končetiny, pulzující krev v kanyle
- Intraarteriální punkce – při aplikaci léku do artérie můžeme způsobit těžkou embolizaci arterie a následně může dojít k amputaci končetiny
- Vzduchová embolie – vmetek, vzduch 20 ml ohrožení, 100 ml smrt (bolest na hrudi, klidová dušnost)
- Alergická reakce – může ji vyvolat samotný materiál kanyly, náplast (zarudnutí, bolestivost)
- Neprůchodnost kanyly následkem ucpání – pokusit se nasát sraženinu, pokud se to nepovede přepíchnout kanylu
- Zalomení kanyly
- Vytažení flexily ze strany pacientky
Klasifikace dle Maddona (hodnocení lokálních známek flebitidy)
stupeň 0 Není bolest ani reakce v okolí
stupeň 1 Pouze bolest, není reakce v okolí
stupeň 2 Bolest a zarudnutí
stupeň 3 Bolest, zarudnutí, otok nebo bolestivý pruh v průběhu žíly
stupeň 4 Hnis, otok, zarudnutí a bolestivý pruh v průběhu celé žíly
stupeň PARA Paravenózní komplikace, bolest, bledá až průsvitná kůže nebo jiná změna barvy kůže, prosáknutá tkáň, otok
Literatura:
MÁDLOVÁ, I., CHABROVÁ, S., PÁTÁ, M., MÜLLEROVÁ, N. Standard. Intravenózní aplikace roztoků a léků. Zavádění periferní žilní kanyly. Příloha časopisu Sestra. 2004. č. 11. s. 8.
ROZSYPALOVÁ, M. Ošetřovatelství II. Praha: Informatorium, 2010. 252 s. ISBN 978-807-3330-767.
HUDÁČKOVÁ, A. Periferní kanylace, porty, CVK [online]. Dostupné z: http://www.eamos.cz/amos/kos/modules/low/kurz_text.php?identifik=kos_392_t&id_kurz=&id_kap=15&id_teach=&kod_kurzu=kos_392.
KOLEKTIV AUTORŮ. Výkladový ošetřovatelský slovník. 1. vyd. Praha: Grada, 2007. 568 s. ISBN 978-80-247-2240-5.
VYTEJČKOVÁ, R. Periferní žilní kanylace. [online]. Dostupné z: http://www.lf3.cuni.cz/opencms/export/sites/www.lf3.cuni.cz/cs/pracoviste/osetrovatelstvi/vyuka/studijni-materialy/CNPAZO42/studijni-materialy/Perifernx_xilnx_kanylace.pdf.
12.5 Podávání kyslíku
12.5 Podávání kyslíku
Cílem kyslíkové léčby je zvýšit koncentraci kyslíku ve vdechované směsi, takže i v arteriální krvi, aby nebyly poškozeny důležité orgány nebo tkáně. Podáním kyslíku se zvyšuje koncentrace oxyhemoglobinu v krvi, čím se kompenzuje hypoxie. Kyslík aplikuje sestra vždy na základě ordinace lékaře, který stanoví dávku, způsob podání, délku podání a monitorování pacienta.
Aplikaci kyslíku lze podávat při spontánní ventilaci nebo i při umělé plicní ventilaci. Základním předpokladem úspěšné léčby kyslíkem je dostatečná ventilace u pacienta.
Formy aplikace kyslíku
Kyslík můžeme podat pomocí umělé plicní ventilace, která se používá v akutních stavech a jedná se o invazivní formu nebo pomocí neinvazivních forem jako jsou například nazální a oronazální masky.
- Invazivní forma - umělá plicní ventilace probíhá přístrojem, léčba by měla trvat delší dobu a není vhodné přerušované podávání kyslíku, ukončení léčby má být pozvolné. Jestliže má pacient umělou plicní ventilaci, tak tomuto stavu předcházela tracheální intubace. K intubaci musí mít sestra nachystané všechny pomůcky a poté asistuje lékaři při výkonu. Před samotnou intubací je pacientovi podáván 100% kyslík po dobu 1-3 minut, toto nazýváme jako preoxygenace. Dále sestra aplikuje nitrožilní léky dle ordinace lékaře, asistuje lékaři při samotné intubaci a po utěsnění obturační manžety rourku fixuje. Umělá plicní ventilace také může být prováděna přes tracheostomickou kanylu, a to u pacientů, kteří potřebují dlouhodobou ventilační podporu.
- Neinvazivní forma - ventilační podpora, u které není nutné invazivní zajištění dýchacích cest. Používají se nazální a oronazální masky, nebo helmy, ty poskytují pro pacienta větší komfort a jsou lépe snášeny.
Ventilátor k UPV s umělou plíci
Zdroj: (Autor)
Zdroje kyslíku v nemocnici
- Centrální rozvod plynů
Centrální rozvod plynů s průtokoměrem a kyslíkovou hadicí
Zdroj: Autor
- Kyslíkové láhve (transport pacientů, náhradní zdroj)
- Redukční ventil (kyslíkové hodiny) – redukce průtoku (l/min) nebo redukce tlaku (kPa)
Indikace k aplikaci kyslíku
- Hypoxie a hypoxemie při normální ventilaci
- Chronická dechová nedostatečnost
- Bezprostřední pooperační období
- Edem plic
- Bronchospasmus, laryngospasmus
- Stavy po extubaci
- Pneumonie a bronchopneumonie u malých dětí
- Akutní IM
- Sériové fraktury žeber a kontuze plic nevyžadující UPV
- Prolongovaný astmatický záchvat
- Šokový stav
- Odpojování z UPV
- Těžká anémie otrava
- Otrava oxidem uhelnatým
- Tíseň plodu v průběhu porodu
- Resuscitace
U chronické respirační nedostatečnosti je nutné opatrné dávkování kyslíku pro riziko hypoventilace.
Hypoxémie = snížená hladina O2 v krvi
Hypoxie = nedostatek O2 ve tkáních
Anoxie = nepřítomnost O2 ve tkáních
Příznaky hypoxie
- Změna frekvence dýchání
- Námaha dýchacích svalů
- Cyanóza
- Tachykardie a hypertenze (hypotenze)
- Bolest hlavy
- Neklid
- Poruchy vědomí
- Záškuby a křeče
Laboratorní údaje indikující oxygenoterapii
- PaO2 pod 8 kPa
- SaO2 pod 80%
- Laktát nad 4 mmol/l
- Hb pod 90 g/l
- Htc pod 0,28
Základní způsoby podávaní kyslíku
Výběr pomůcek pro aplikaci kyslíku závisí na stavu pacienta a požadované koncentraci podávaného kyslíku. Systémy, které se používají pro aplikaci plynů spontánně ventilujícím pacientům, rozdělujeme podle typu zpětného vdechování na systémy bez zpětného vdechování, s částečným zpětným vdechováním a úplným zpětným vdechováním. Systémy bez zpětného vdechování se uplatňují především v resuscitaci a intenzivní péči a je zde vyloučeno nebezpečí zpětného vdechování oxidu uhličitého. Systémy s částečným zpětným vdechováním se používají především v anesteziologii.
1) Inhalací (bez použití přetlaku na dýchací cesty)
2) Insuflací (s použitím přetlaku při aplikaci kyslíku)
3) Nosní katétry
a) Kyslíkové brýle
- vhodné pro delší aplikaci, při neklidu pacienta
- neobtěžují pacienta, umožňují mu hodně pohybu, jíst s O2
- přirozené zvlhčování kyslíku
- kanylky dosahují jen nepatrně za vstup nostril, funkce DN zachována
- průtok – 5-6 l/min (do průtoku 1 l/min – nezvlhčovat)
- maximální koncentrace 30-40 %
Kyslíkové brýle
Zdroj: Autor
a) Nasopharyngeální katetr - nosohltanový katétr
- oxygenoterapie pomocí Nelatonova katétru
- výhodou jsou vysoké, stálé koncentrace
- nevýhodou nebezpečí vzniku dekubitů a vysušování sliznice a tvorba krust při neadekvátním zvlhčovaní
- maximální průtok kyslíku do 7 l/min
- koncentrace 40-60 %
b) Poulsenův katétr
- katétr, který prochází středem zátky z pěnové gumy nebo molitanu
- výhodou jsou stálé koncentrace kyslíku
- nevýhodou je nepříjemná tamponáda nosní dírky
4) Obličejové masky
a) Maska (ventil k zpětnému vdechovaní) a polomaska (s otvory)
- vhodná pro pacienty schopné spolupráce
- pro krátkodobou aplikaci
- kontraindikováno u neklidných pacientů a u nemocných, kteří zvrací, při poruchách vědomí
- nevýhodou je, že zvětšuje mrtvý dýchací prostor a může vzbuzovat strach a úzkost
- omezení komunikace
b) Venturiho maska
- přesně kontrolovaná koncentrace kyslíku (24-60 %)
c) Maska s rezervoárem
- zvyšuje koncentraci O2
d) CPAP maska (Continous possitive airway preassure), Boussignac, maska bez rezervoáru
- aplikace stálého množství kyslíku
- prevence atelektáz, snížení dechové práce, zvýšení DV
- umožňuje spontánní dýchání při kontinuálním přetlaku v dýchacích cestách
- neinvazivní plicní ventilace
- vhodná při chronickém onemocnění plic, CHOPN, srdeční selhávání
e) Hudsonova maska
- aplikace volitelného množství kyslíku
Hudsonova maska s nebulizátorem, průtokoměr v centrálním rozvodu kyslíku
Zdroj: Autor
f) Ventimaska
g) Obličejový stan
5) Kyslíkový box (head box)
- u novorozenců a kojenců
- plastový box - dítě umístěnou hlavu, event. i část hrudníku
- nevýhodou je možná kumulace vydechovaného kysličníku uhličitého
6) Kyslíkový stan
- je alternativou kyslíkové krabice a používá se výjimečně
7) Kyslíková krabice
- hlava pacienta je uložena v netěsnící krabici z plexiskla s nastavitelným množstvím kyslíku
- používá se vzácně
8) Inkubátory
- vytvářejí klimatizované prostředí s udržovanou teplotou, vlhkostí a koncentraci kyslíku
- jsou vhodné pro dlouhodobé použití u novorozenců
9) Hyperbarická komora
- speciální přetlakové komory
- 100% kyslík podáván pod vyšším tlakem než atmosférickým za přetlaku 0,2-0,3 MPa
- stoupá množství kyslíku fyzikálně rozpuštěného v plazmě
- napomáhá uvolňování CO z karbonylhemoglobinu
- bakteriostatické a baktericidní působení u anaerobních infekcí
Indikace hyperbaroxie
- intoxikace oxidem uhelnatým
- vysokohorská nemoc
- anaerobní infekce
- rozsáhlé popáleniny
- těžká kontuze a anoxie mozku
- hypoxické poškození některých orgánů, např. mozku
Kontraindikace hyperbaroxie
- neléčený PNO
- léčba cytostatiky
10) Volně k HCD
- vhodné u klidných pacientů (neotáčet hlavu od přívodu O2)
- nevýhodou je nízká a nestálá koncentrace kyslíku ve vdechované směsi
- k oxygenoterapii volně k HCD se využíva Ayerovo – T
Volně aplikován kyslík pomocí Ayr – T
Zdroj: (Autor)
11) Domáci oxygenoterapie
- intermitentní nebo kontinuální
- O2 bomby nebo koncentrátory O2
- nosní katetry, nízký přívod (1,5-2 l/ min)
- využití u lidí s dg. CHOPN, fibrózy plic
Technické vybavení
K podávání kyslíku je zapotřebí mít příslušné technické vybavení, pomůcky a přístroje. Kyslík musíme aplikovat správně a za podmínek monitorace pacienta. Mezi technické vybavení patří:
- Zdroj (zásobárny) medicinálních plynů kdy je možné použít centrální rozvod plynů nebo tlakové láhve
- Možnost regulace FiO2
- Technické vybavení pro zvlhčení a ohřívání vdechované směsi (odpařovače, nebulizátory, kondenzátory)
- Kyslíkové hadice
- Průtokoměr
Průtokoměr
Zdroj: Autor
Zásady bezpečné manipulace s kyslíkem (centrální rozvod plynů, kyslíkové tlakové láhve)
- Zdroje kyslíku jsou jasně označeny
a) natřeny bíle + černý nápis O2
b) natřeny modře + bílý kříž na straně
- Manipulovat s čistými a nemastnými rukami
- Nekouřit, nezacházet s otevřeným ohněm
- Kyslíková láhev nesmí stát na slunci
- Kyslíková láhev je zajištěna proti pádu
- Kyslíková láhev je zajištěna proti přehřátí
- Pravidelná kontrola množství O2 v láhvi
Zásady podávaní kyslíku
1) FiO2 tak vysoké, aby
- SaO2 byla nad 90%
- PaO2 bylo 10-15 kPa (u CHOPN 8-10 kPa), aby nevznikala laktátová acidóza
2) Správná koncentrace
a) udržujeme stálou koncentraci kyslíku (bezpečná hranice u dětí do 40 %, u dospělých do 60 %)
b) 2-3 l O2/min = 30% O2
c) 5-6 l O2/min = 40% O2
d) 6-7 l O2/min = 50% O2
Koncentrace O2:
vdechovaný vzduch: 21 kPa
vydechovaný vzduch: 15 kPa
alveoly: 13,3 kPa
arterie: 12,6 kPa
vény: 5,3 kPa
3) Zvlhčování
- vlhkost inhalované směsi 70–100 %
- při poklesu dochází, riziko infekce DC
- při nedostačujícím zvlhčení kyslíku dochází ke zvýšení viskozity sputa, retenci sekretů, vzniku atelektáz a ke zpomalení nebo úplnému zastavení mukociliárního transportu, k zasychání sekretu, dráždění ke kašli to může způsobit rozvoj infekce dolních dýchacích cest
- v případě antiedematózního účinku, jako je například u akutní laryngitidy, akutní epiglotitidy, včasné fázi po extubaci, tehdy volíme teplotu nižší než je tělesná teplota
Zvlhčovač k Ayr- T
Zdroj: Autor
a) Zvlhčovače
- aktivní (probublávací, tepelné - HME boostery )
- pasivní (HME filtry)
b) Nebulizátory
- studené X tepelné
- tryskové X ultrazvukové
c) Mikronebulizátory
- tryskové
- ultrazvukové
- spacery
4) Předehřátí
- ohřátý kyslík na 30-37 °C
Monitorace při oxygenoterapii
- Barva, prokrvení kůže a sliznic
- Subjektivní obtíže dechové tísně
- Celkový stav
- Mechanika dýchaní, námaha dýchacích svalů
- Kašel a vykašlávání
- Charakter sputa (husté, vazké, zapáchající, zpěněné, bílé, žluté, zánětlivé, s příměsí krve)
- Frekvence dýchaní, rytmus dýchaní, dechový objem, MV
- SaO2, ETCO2, TK, P, EKG
- Odběr krve dle ordinace lékaře ABR (odběry krevních plynů na stanovení acidobazické rovnováhy)
Komplikace při podávání kyslíku
Jsou způsobeny nedodržováním zásad aplikace kyslíku
1) Suchý kyslík
- vysychání sliznic dýchacích cest, tvorba krust a krvácení
- snížení samočisticí schopnosti řasinkového epitelu dýchacích cest
2) Chladný proud kyslíku
- může (hlavně u novorozenců) aktivizovat kožní receptory na tváři dítěte a zvyšovat spotřebu O2
3) Hyperorexie
- vysoké koncentrace O2 jsou toxické
- FiO2 nad O, 4 pouze pokud PaO2 není nad 20 kPa
- kašel, edém plic, poruchy distribuce, závratě, křeče
4) Dlouhodobé podávání kyslíku o vysoké koncentraci
- poškození plic (např. vznik atelektáz, bronchopulmonální dysplazie)
- poškození CNS (např. bolesti hlavy, křeče)
- poškození sítnice - retinopatii nedonošených
Léky ovlivňující dýchací systém
- BRONCHODILATANCIA
- selektivní b2 sympatikomimetika - Ventolin, Berotec, Bricanyl
- neselektivní b2 sympatikomimetika - Adrenalin, Efedrin, Isoprenalin
- parasympatikolytika - Atrovent
- kombinované přípravky - Berodual (Berotec + Atrovent)
- Syntophylin
- MUKOLYTIKA A EXPEKTORANCIA - Bromhexin, Ambrobene, Mistabron
- ANTITUSIKA - Codein, Neocodin, Sinecod, Tussin
- KOMBINOVANÉ PŘÍPRAVKY - Kodynal, Solutan, Stoptussin, Pleumolysin
- KORTIKOSTEROIDY - Pulmicort, Aldecin, HCT, Solu - medrol
- IMUNOPROFYLAKTIKA - Intal, Zaditen
- ANTIHISTAMINIKA - Dithiaden, Zyrtec, Claritine
- DECHOVÁ STIMULANCIA - Coffein
- METHIADEN CALCIUM
- SURFAKTANTY
13 Speciální činnosti v před a pooperační péči o pacienta-klienta
13 Speciální činnosti v před a pooperační péči o pacienta-klienta
13.4 Testovací otázky
Perioperační péče se řadí do oblasti aplikovaných oborů a to ještě konkrétněji do oboru chirurgického ošetřovatelství. Obsahem chirurgického ošetřovatelství je komplexní péče ve všech chirurgických oborech. Péče o pacienty s léčbou konzervativní, tak i operační.
Perioperační péče - péče je poskytovaná v období před diagnostickým nebo terapeutickým invazivním výkonem, během výkonu a po výkonu v sedaci, v anestézii.
Druhy operací
Podle stupně nevyhnutelnosti a naléhavosti
1. plánované - odstranění žlučníkových kamenů, hysterektomie
2. urgentní - náhlé příhody břišní, ruptura vejcovodu
3. neodkladné - rozsáhlé krvácení ohrožující život
Podle stupně rizika
1. Velká operace
2. Malá operace
Podle účelu
1. Diagnostická - k potvrzení diagnózy
2. Probatorní - k rozsahu patologického procesu
3. Explorativní - zkoumá, potvrdí diagnózu
4. Paliativní - k zmírnění symptomů chorobného procesu, bez vyléčení nemoci
5. Rekonstrukční - náhrada poškozených tkání a orgánů
6. Ablativní - odstranění orgánů nebo části těla
Literatura:
DUŠKOVÁ, MARKÉTA a kol. Úvod do chirurgie. Praha: 3. LF Univerzita Karlova v Praze a FNKV, 2009. ISBN 978-80-254-456-0.
FARKAŠOVÁ, Dana a kol. Ošetřovatelství – teorie. Martin: Osvěta, 2006. ISBN 80 – 8063 – 227 – 8.
KALA, Zdeněk a kol. Perioperační péče o pacienta v obecné chirurgii. Brno: NCONZO, 2010. ISBN 978 – 80 -7013 – 518.
KOZIEROVÁ, Barbara, ERBOVÁ, Lenora, OLIVIERIOVÁ, Glenora. Ošetrovateľstvo: koncepcia, ošetrovatelský proces a prax. 1. vyd. Martin: Osveta, 1995. 2 sv. ISBN 80-217-0528-0.
MIKŠOVÁ, Zdeňka, FROŇKOVÁ, Marie, HERMANOVÁ, Renáta, ZAJÍČKOVÁ, Marie. Kapitoly z ošetřovatelské péče I. Aktual. a doplň. vyd. Praha: Grada, 2006. ISBN 80-247-1442-6.
MINISTERSTVO ZDRAVOTNICTVÍ ČR. Standardy ošetřovatelské péče. [online]. [cit. 2013-08-20]. Dostupné z: http://www.mzcr.cz/KvalitaABezpeci/dokumenty/standardy-osetrovatelskepece_)7399_2849_29.html
ROZSYPALOVÁ, Marie, Eva, HALADOVÁ, Alena, ŠAFRÁNKOVÁ. Ošetřovatelství II. Praha: Informatorium, 2002. ISBN: 80-86073-97-.
RICHARDS, Ann, EDWARDS, Sharon. Repertitorium pro zdravotní sestry. Praha: Grada, 2004. ISBN 80-247-0932-5.
VALENTA, Jiří a kol. Základy chirurgie. Praha: Galén, 2007. ISBN 978–80–7262–403–4.
WENDSCHE, Peter a kol. Perioperační ošetřovatelská péče. Praha: Galén, 2012. ISBN 978–80–7262–894–0.
Workman, Barbara et al. Klíčové dovednosti sester. Praha: Grada, 2007, 259 s. ISBN 80-247-1714-X.
13.1 Předoperační péče
13.1 Předoperační péče
Začíná rozhodnutím pro operaci a končí převozem na operační sál
Účel předoperační péče
- POSOUZENÍ CELKOVÉHO STAVU K/P VE VZTAHU K OPERACI
- USTÁLENÍ NEBO ÚPRAVA ODCHYLEK – KOMPLIKACE (glykémie, krevní tlak, pozitivní mikrobiologie)
- VYTVOŘENÍ OPTIMÁLNÍCH PODMÍNEK K OPERACI
- PŘÍPRAVA OPERAČNÍHO POLE
Cílem předoperační přípravy je snížit riziko operace na minimum a zabránit pooperačním komplikacím.
Modifikace předoperační přípravy
a) Všeobecná – týká se všech nemocných bez zřetele k onemocnění nebo druhu operace
- Psychická příprava
- Souhlas P/K s výkonem
- Souhlas P/K s anestezií
- Komplexní předoperační interní vyšetřeni (RTG, EKG)
- Vyšetřeni moče – M+S
- Vyšetřeni krve – biochemie, hematologie, sérologie
- Měřeni FF
- Celková hygiena K/K
- Příprava operačního pole
b) Zvláštní – závisí na druhu operace, věku a stavu nemocného
Předoperační příprava dle časového období (urgentnost případu)
A) Dlouhodobá (vzdálena) předoperační příprava 2-3 týdny před operací
Základní předoperační vyšetření
- INTERNÍ – EKG, konzilium
- Fyzikální vyšetření kardiovaskulárního systému a respiračního systému s využitím – auskultace, perkuse, palpace, inspekce a FF.
- Laboratorní vyš. metody
- hematologické vyšetření krve (KO, FW, KS+Rh faktor, INR (QUICK), APTT)
- biochemické (jaterní testy - ALT, AST, bilirubin, ALP, AMS, Urea + Kreatinin, ionty - K, Na, Cl, glykemie, celková bílkovina, CRP)
- biochemické vystření moči – morfologie, urea, kreatinin, kyselina močová
- mikrobiologické vyšetření moči – kultivace + citlivost
- Zobrazovací metody: USG, CT, RTG – srdce a plic
Speciální vyšetření
- dle přidružených onemocnění (např. kardiologické, diabetologické, pneumologické)
Léčba před operací kompenzace diabetu, krevní srážlivosti (vysazení antidiabetik, anopyrinu)
B) Krátkodobá předoperační příprava blízká – 24 h před operací
Fyzická příprava:
1. zajištění vhodné výživy a tekutin
- pacient je před zákrokem lačný, nesmí jíst a pít od 24:00 h, ráno se může napít 200 ml vody dle anesteziologického doporučení (2 h před operaci)
- pacient nesmí od 24:00 h kouřit
- u pacienta zajistíme parenterální přístup výživy a sledujeme místo vpichu
- sledujeme základní fyziologické funkce
2. kontrola vyprazdňování
- zavedeme permanentní močový katétr (při urologických operací naopak vytáhneme PMK)
- aplikujeme klyzma nebo supositorium
- sledujeme vyprazdňování tlustého střeva, důkladnost vyprázdnění
3. zabezpečení hygieny
- zhodnotíme stav hygieny, stav vlasů, nehtů, genitálu
- vyčištění pupku
- zajistíme celkovou koupel P/K
4. příprava operačního pole
- oholíme místo operačního pole (varle, břicho, genitál)
- odmastíme operačního pole
5. nácvik některých prvků pooperačního režimu
P/K poskytneme informace o:
- dietním režimu
- vyprazdňování (PMK, podložní mísa)
- dýchání – pomalý hluboký nádech nosem, výdech ústy + přiložení dlaní na dolní hranici hrudníku
- odkašlání – hluboký vdech, zadržení dechu, 1–2x krátce zakašlat, přiložit dlaně rukou po stranách rány a mírně stlačit
- poloha + zkusmé podložení podložní mísy
- pohybovém režimu - vertikalizace - vstávání z lůžka – poloha na opačné straně, než je rána, pokrčení kolen, přitlačení dlaně na operační ránu, posazení
- cévní RHB cviky DK – plantární/dorzální flexe, flexe a extenze DK v kolenou, střídavé zvedání DK, stažení a uvolnění svalů
6. aplikace sedativa na noc (Hypnogen, Diazepam, Oxazepam)
Psychická příprava:
S poskytne P/K informace o:
- návštěvních hodinách na oddělení
- tlumení pooperační bolesti (ujistit)
- seznámení se způsoby pomoci rodiny
- duchovní péči, službách
- seznámení se způsobem anestezie – anesteziolog/anesteziologická sestra
- získání souhlasu nemocného s operací a způsobem anestezie – písemný informovaný souhlas
C) Bezprostřední předoperační příprava - v den operace, 2 hodiny před operací
Povinnosti sestry v rámci bezprostřední přípravy:
a) sleduje a kontroluje lačnění
b) kontroluje operační pole + označení operačního řezu
c) zajistí vyndání zubní protézy
d) uloží odstraněné prstýnky a řetízky do trezoru
e) přiloží bandáže na dolní končetiny
f) zajistí spontánní vyprázdnění, zavedení permanentního katétru
g) sleduje zavedení infuzní terapie a místo vpichu
h) aplikuje premedikaci. Podání premedikace - určuje anesteziolog, podává se zpravidla 30 min. před operačním zákrokem, vždy po zavolání z operačního sálu např. Dolsin (opiát) + atropin i. m. (parasympatolytika)
i) aplikuje profylakticky antibiotika
j) zabezpečí psychickou podpora pacienta
Předoperační příprava dle lokalizace:
- Celková
- Místní
Příprava k urgentní operaci:
- jde o neodkladnou operaci při těžkých stavech (krvácení, ohrožující stav života)
- odebírají se biologické materiály na STATIM vyšetření
- zajisti se hygiena dle stavu – nejnutnější
- připraví se operační pole (oholení, odmaštění)
- uschovají se cennosti,
- vyndá se zubní protéza
- klyzma je kontraindikováno (pro možnou perforaci střeva)
- aplikace premedikace
- zajistí se žilní vstup
- psychická příprava je omezena na základní informace
- podepsat informovaný souhlas s výkonem
- objednání krve z vitální indikace
13.2 Intraoperační péče
13.2 Intraoperační péče
Začíná uložením nemocného na operační stůl, končí přijetím na pooperační ošetřovatelskou jednotku (JIP, intermediální jednotka, standardní odd., ARO)
Složení týmu operačního sálů:
- chirurgové, gynekolog (urolog),
- anesteziolog + anesteziologická sestra,
- NZP
- sálové sestry
a) „cirkulující sestra“ – obíhající, zajišťuje vše nesterilní
b) „sterilní sestra“ = instrumentářka
Intervence sestry v průběhu operace:
- Ochrana P/K před zraněními a infekci
- Ochrana kůže před poraněním při pohybu změně polohy
- Udržovaní polohy
- Monitoring FF – TK, P, TT, SPO2, D.
- Vedení zdravotnické dokumentace
- Ošetřovatelské výkony
- Evidence použitých pomůcek, nástrojů a materiálu
Operační protokol vypisuje operatér
Anesteziologická sestra předává:
- Pacienta
- Zdravotnickou dokumentaci
- Operační protokol
Předání převzetí je stvrzeno z obou stran razítkem i podpisem sester.
13.3 Pooperační péče
13.3 Pooperační péče
Začíná přijetím na JIP nebo pooperační pokoj, končí kompletním zotavením z operace. Cílem pooperační péče je snížit reakci K/P na operační zátěž.
Příprava lůžka a pomůcek na oddělení před transportem pacienta z operačního sálu:
- lůžko – čistě povlečené, vyhřáté (u některých výkonů) podložka, hrazdička, signalizační zařízení (funkční zvonek)
- stolek – emitní miska, buničina, empír (otevřená košile), tonometr, fonendoskop, sklenička s brčkem, voda
- infuzní stojan, močová láhev nebo podložní mísa, sběrné sáčky na moč a drény, háčky, kyslíkové brýle, kyslíkový průtokoměr, monitor
Fáze pooperační péče
1. Bezprostřední pooperační péče – přibližně do 24 h – záznam do pooperačního protokolu
- Komplementace informací ze sálu (registrace času návratu ze sálu, sesterská operační dokumentace, anesteziologická dokumentace sester, anesteziologický záznam, operační protokol, dekurz)
- Kontrola stavu vědomí – probouzení z narkózy – ospalost, dezorientace, reakce na stimuly, stav zornic
- Kontrola cévního prokrvení - barva a teplota kůže, prokrvení akrálních částí
- Zajištění polohy (po spinální anestezii – vodorovná poloha 12-24 h)
- Kontrola rány – (ne)prosáknutí obvazu, bolest, edém
- Kontrola funkčnosti drénů, redonů, katétrů, stomií (nefrostomie, urostomie, kolostomie, ileostomie)
- Zajištění tepla (obléknutí košile, anděla – empír, dvě deky, výhřevná deka)
- Kontrola bandáže DK
- Monitorace FF v pravidelných intervalech (1 h po15 min, 2 h po 30 min, dále po hodině) – podle rozpisu v ordinacích nebo podle standardu
- Aplikace naordinovaných infuzí, transfuzí, analgetik, antibiotik, proteinů, heparinizace (Fraxiparín, Clexane)
- Měření a zápis příjmu + výdeje tekutin
- Zajistit perorální hydrataci, pokud P/K nezvrací – čaj po lžičkách po 3-6 h
- Kontrola mikce (do 6–12 h); pokud nemocný nemočí – zavést permanentní močový katetr
- Zajištění péče o invazívní vstupy (venózní kanyla, centrální žilní katétr)
2. Dlouhodobá pooperační péče – od 1. pooperačního dne do propuštění; všeobecná/speciální
- Zajištění hygienické péče, péče o dutinu ústní, mobilizace, kondiční cvičení na lůžku (vč. dechových cvičení)
- Bandáž DK, prevence dekubitů
- Opakované měření FF – podle stavu pacienta a ordinace lékaře (1–2x/den)
- Kontrola vědomí, rány, močení, odvodu drénů
- Měření bilance tekutin
- Kontrola odchodu plynů a stolice – do 3. pooperačního dne
- Zajištění diety, perorální výživy – nic p. o., čaj po lžičkách, čaj + piškoty = tekutá, kašovitá, pooperační, racionální
- Sterilní převazy dle stavu rány
- Řešení bolesti a nespavosti – po vymizení účinku anestetik bezprostředně opiáty (Dolsin méně tlumí dýchání), později analgetika (Novalgin)
Typy pooperačního režimu
Dospávací pokoje
Dospávací pokoj je místo, které je často součástí operačního traktu, kde může být pacient bezprostředně po operaci a má tam zajištěnou odpovídající anesteziologickou péči. Zde anesteziologická sestra monitoruje vitální funkce, pacienta (TK, dýchání, puls, SP02), dále sleduje stav jeho vědomí a postupné odeznívání anestezie. Důležité je též sledování odvodu drenáží a místo operačního pole. Indikace pro uložení pacienta na dospávací pokoj je například déle trvající narkóza, která ihned po ukončení operace neodeznívá a stále přetrvává. Další možnou indikací je očekávání možných komplikací po operaci. Pobyt pacienta na dospávacím pokoji bývá řádově hodiny. Jde vždy pouze o překlenutí období těsně po výkonu. Pokud je vše bez komplikací, předává se pacient na příslušné oddělení.
Vybavení dospávacího pokoje
- Centrální rozvody kyslíku a vzduchu
- Přípojka na vakuum pro drenáže
- Odsávačka a odsávací cévky
- Ventilátor a dýchací vak
- Monitor EKG, krevního tlaku, dýchání a teploty, NIBP, IBP
- Infuzní stojany, infuzní pumpy, lineární dávkovače
- Kyslíkové masky, polomasky, katétry a zvlhčovače kyslíku a vzduchu
- Anesteziologický stolek s vybavením pro neodkladnou resuscitaci
- Defibrilátor, kardiostimulátor
- Pomůcky pro uvolnění a udržení průchodnosti dýchacích cest
- Set k drenáži hrudníku na sání a na spád
- Souprava k tracheostomii, minitracheostomii
- Skříň na léky s nejdůležitějšími farmaky
- Žilní kanyly, žilní katétry, arteriální kanyly
- Spotřební materiál, stolky
Monitorování a sledování pacienta
Ideálně je nemocný při příjmu na dospávací pokoj při vědomí a extubován, dýchání a oběh jsou stabilní, pacient dýchá přes polomasku zvlhčovaný kyslík, pravidelně je vybízen k odkašlání a hlubokým vdechům Rizikoví pacienti jsou většinou intubovaní, na řízené UPV, oběhově nestabilní a vyžadují následnou intenzivní péči (JIP, ARO), život těchto pacientů je ohrožen pooperačními komplikacemi.
- Monitorování parametrů základních životních funkcí – dýchání, krevní tlak, srdeční frekvence, EKG, saturace kyslíku jsou během prvních 1-2 hodin nejméně každých 15 minut sledovány a zaznamenány
- Pravidelně je sledována tělesná teplota, diuréza, krevní ztráty a ztráty z drénů a sond
- Zajištění pooperační analgezie a individuální ordinace pooperační péče ze strany anesteziologa a operatéra
Aldreteho skórovací systém
- hodnocení stavu pacienta po operaci a následná délka období stráveném na dospávacím pokoji
Aktivita |
hýbe všemi končetinami spontánně nebo na výzvu
hýbe dvěma končetinami spontánně nebo na výzvu
nehýbe končetinami |
2
1
|
Dýchání |
dýchá zhluboka, odkašle dostatečně
hypoventiluje
apnoe |
2
1
|
Oběh |
TK +/- 20 % oproti výchozí hodnotě
TK +/- 20-50 %=oproti výchozí hodnotě
TK +/- 50 % oproti výchozí hodnotě |
2
1
|
Vědomí |
plně bdělý
na zavolání probuditelný
nereaguje |
2
1
|
Barva kůže |
růžová
bledá, mramorová, ikterická
cyanotická |
2
1
0 |
JIP
Jednotky intenzivní péče jsou určené pro pacienty, kteří potřebují neustálý dohled zdravotnického personálu a jejichž zdravotní stav je natolik závažný, že jim nedovoluje pobyt na standardních odděleních. Je zde výhradně skupinová péče – každá sestra má na starosti omezený počet pacientů (většinou maximálně cca 1–3 pacienty). Vždy jde ale o pacienty, kteří jsou stabilizovaní po stránce oběhové a dechové. Pokud by byl pacient po stránce oběhové či dechové nestabilizován, na jednotku intenzivní péče nepatří a je hospitalizován na ARO. Stejně tak, jako když by byl v jakémkoliv jiném bezprostředně život ohrožujícím stavu. Na ARO je pacient pod 24 hod. kontrolou zdravotnického personálu, může být napojený na ventilátor či jiné diagnostické a terapeutické přístroje. Na ARO se stará jedna sestra o jednoho (max. o 2 pacienty) a je u nich nepřetržitě.
Jednotka intenzívní a resuscitační péče (monitor, injektomaty, oxygenoterapie)
Zdroj: Autor
Intermediální pokoje
Jedná se o uspořádání pokojů či oddělení tak, že sestra má neustálý přehled o všech pacientech – vidí na ně a dle potřeby může ihned v případě jakéhokoliv problému zasáhnout. Intermediální pokoje jsou co se výběru pacientů a péče o ně týče jednotky řazené mezi standardní oddělení a jednotky intenzivní péče. Jsou na nich hospitalizováni pacienti, kteří potřebují intenzivnější péči, než kterou je možné poskytovat na standardních odděleních, ale zároveň tato péče nemusí být tak vysoce specializovaná jako na JIP.
Intermediální pokoj
Zdroj: Autor
Standardní oddělení
Jsou na nich pacienti s danými problémy (chirurgické, interní, gynekologické, ortopedické, dětské). Oproti JIP a ARO je na nich méně personálu. V případě skupinové péče se zde sestra stará cca o 5–8 pacientů najednou (někdy i více). Zde hospitalizovaní pacienti nebývají bezprostředně ohroženi na životě, bývají většinou soběstační či alespoň částečně soběstační (výjimky tvoří většinou geriatrická oddělení a oddělení pro dlouhodobě nemocné). Od JIP a ARO se liší i většinou přístrojového vybavení, které zde není v takovém rozsahu – nebo vůbec.
Pokoj na standardním gynekologickém oddělení
Zdroj: Autor
Faktory ovlivňující vznik komplikací
- OPERAČNÍ VÝKON – délka operace, technické chyby při operaci, dodržování zásad fyziologického operování
- ZPŮSOB ANESTEZIE - přetrvávající myorelaxace po operaci, porucha dýchání při otoku hrtanu jako následek intubace
- STAV PACIENTA PŘED OPERACÍ – přidružené choroby, akutní operace
- STÁŘÍ PACIENTA – ve vyšším věku jsou častěji komplikace
Pooperační komplikace
Dělení:
Všeobecné, speciální
Místní, celkové
Bezprostřední, časné, pozdní
1. Bezprostřední do 24 h po operaci
- Útlum dechu
- Hypovolemie
- Atelaktáza
- Krvácení
- Nevolnost a zvracení (hlavně ženy, děti a straší, bolest ale také strach)
- Svalový třes a podchlazení (u dětí a starších lidí, u hubených klientů)
2. Časné pooperační komplikace 2.-3. pooperační den
- Poruchy dýchání (neprůchodnost dýchacích cest, hypoxie, hypoventilace)
- Poruchy oběhu (hypotenze, hypertenze, poruchy srdečního rytmu)
3. Pozdní pooperační komplikace – následující období
- Plicní embolie
- Infekce rány
Dehiscence rány
- Paralytický ileus
- Sekundární krvácení
- Hluboká žilní trombóza
- Pozdní krvácení
Pooperační komplikace podle systému
a) dýchací systém
- embolizace plic
- atelaktázy (nevzdušnost)
- bronchopneumonie, pneumonie
- aspirace
- plicní embolie
- ARDS
- pneumotorax
b) Kardiovaskulární systém
- hypovolemie
- tromboflebitida
- tromboembolické komplikace
- infarkt myokardu
- srdeční zástava
- arytmie
- plicní edém
c) močový systém
- retence moče
- infekce
- selhání ledvin
d) zažívací sytém
- nauzea, zvracení
- škytavka (= singultus)
- meteorismus
- zácpa
- ileus
e) operační rána
- zavlečení infekce
- dehiscence (otevření – rozpad stehů)
- kýla v ráně
- hematom v ráně
- nekróza
14 Způsoby péče o terminálně nemocné
14 Způsoby péče o terminálně nemocné
14.6 Testovací otázky
Definice
Paliativní péče je aktivní péče poskytovaná pacientovi, který trpí nevyléčitelnou chorobou v pokročilém nebo konečném stádiu.
Cílem paliativní péče je
- zmírnit bolest,
- zmírnit tělesná a duševní strádání,
- zachovat pacientovu důstojnost,
- poskytnout podporu jeho blízkým.
Základní organizační formy paliativní péče
1. OBECNÁ PALIATIVNÍ PÉČE
Klinická praxe poskytnuta v rámci primární péče v situaci pokročilého onemocnění.
Její součástí je:
- dobrá komunikace s pacientem a rodinou,
- orientace léčby a péče na kvalitu života,
- účinná léčba symptomů,
- psychosociální podpora.
2. SPECIALIZOVANÁ PALIATIVNÍ PÉČE
Specializovaná paliativní péče je aktivní interdisciplinární péče poskytovaná pacientům a jejich rodinám týmem odborníků, kteří jsou v oblasti paliativní péče speciálně vzděláni a disponují potřebnými zkušenostmi.
Specializovaná paliativní péče je indikovaná tam, kde pacient a jeho rodina mají obtíže, jež svou komplexností přesahují možnosti poskytovatelů obecné paliativní péče.
- Hospic jako samostatně stojící lůžkové zařízení.
- Specializovaná domácí paliativní péče, tzv. domácí (popř. „mobilní“) hospic.
- Oddělení specializované paliativní péče v rámci jiných lůžkových zařízení (především nemocnic a léčeben).
- Specializovaná ambulance paliativní medicíny.
- Denní stacionář paliativní péče (denní hospicový stacionář).
Aspekty péče
1. PSYCHOLOGICKÉ ASPEKTY PÉČE
U pacienta i jeho rodiny je třeba pravidelně hodnotit:
- psychický stav,
- psychické reakce (stres, obavy z budoucnosti),
- psychiatrické jevy (těžká deprese, suicidální myšlenky a pokusy, delirantní stavy).
2. SOCIÁLNÍ ASPEKTY PÉČE
Komplexní zhodnocení sociální problematiky, které zahrnuje:
- rodinné vztahy,
- kulturní vazby pacienta,
- jeho komunikační zvyklosti,
- finanční a životní podmínky,
- dostupnost dalších laických poskytovatelů péče,
- dostupnost potřebného domácího vybavení,
- terapeutická komunikace- interakce PA-P/K
3. DUCHOVNÍ A EXISTENCIÁLNÍ DIMENZE
- zjistit pacientovy spirituální hodnoty,
- orientaci,
- názory, rituály a praktiky.
Zdravotníci by měli respektovat a případně pomáhat zajistit náboženské a duchovní rituály podle přání pacienta a rodiny, a to především při umírání a po smrti.
Literatura:
Marková, Monika. Sestra a pacient v paliativní péči. Praha: Grada, 2010,128 s. ISBN 978-80-247-3171-1.
O'CONNOR, Margaret. Paliativní péče: pro sestry všech oborů. 1. české vyd. Překlad Jana Heřmanová. Praha: Grada, 2005, 324 s. ISBN 80-247-1295-4.
Richards, Ann et al. Repetitorium pro zdravotní sestry. Praha: Grada, 2004, 376 s. ISBN 80-247-0932-5.
Sláma, Ondřej, KABELKA, Ladislav, VORLÍČEK, Jiří. Paliativní medicína pro praxi. Praha: Galén, 2006, 362 s. ISBN 978-80-7262-505-5.
Slamková, Alica, POLEDNÍKOVÁ, Ľubica. Klinické a ošetrovateľské aspekty paliatívnej starostlivosti. Vysokoškolská učebnica, Martin: Osveta, 2013, 146 s. ISBN 978-80-8063-379-0.
HOLUBOVÁ, Jana, SEDLÁŘOVÁ, Petra, VYTEJČKOVÁ, Renata, WIRTHOVÁ, Vlasta. Ošetřovatelské postupy v péči o nemocné I: obecná část. 1. vyd. Praha: Grada, 2011, 228 s. ISBN 978-802-4734-194.
HOLUBOVÁ, Jana, SEDLÁŘOVÁ, Petra, VYTEJČKOVÁ, Renata, WIRTHOVÁ, Vlasta. Ošetřovatelské postupy v péči o nemocné I: obecná část. 1. vyd. Praha: Grada, 2011, 228 s. ISBN 978-802-4734-194.
Workman, Barbara et al. Klíčové dovednosti sester. Praha: Grada, 2007, 259 s. ISBN 80-247-1714-X.
14.1 Péče o tělo, dutinu ústní
14.1 Péče o tělo, dutinu ústní
Péče o čistotu těla
Snahou je vést pacienty k soběstačnosti, u již nesamostatných pacientů zachovat intimitu a být empatičtí.
Provádí se celková koupel na lůžku:
- Připravit pomůcky k hygieně těla: nádobu s teplou vodou, žínku, ručník, nádobu na spláchnutí vlasů, hřeben, fén, rukavice, čisté osobní prádlo, přípravek na mytí (např: Tenaset krém /na znečištěnou kůži/, Menalind pasta či Chlorophyl gel /na zarudlou kůži/, Pityol mast /na opruzeniny/, Menalind olej /na suchou kůži/), savou podložku.
- Zajistit vhodnou dobu, zavřít okna, zvolit vhodnou teplotu pokoje.
- Pacienta podložit savou podložkou a položit na záda a umývat postupně od obličeje k nohám, genitálie nakonec. Postupně pečlivě osušit. Netřít moc kůži abychom neporušili její integritu. Při hygieně pozorovat jakékoliv změny na kůži. Poté pacienta otočit na bok a umýt záda a hýždě. Opět pečlivě osušit aby nedocházelo k opruzeninám. Po koupeli kůži ošetřit a promazat.
- Vyměnit prostěradlo (být velice pozorní na střižný efekt /důsledkem může být porušení kožní integrity/ či jakékoliv záhyby na prostěradlu pod pacientem /též nebezpečí porušení kožní integrity/) i ložní prádlo a osobní prádlo pacienta.
Péče o dutinu ústní
Péče o DÚ je jedním z nejdůležitějších paliativních opatření u umírajících.
Sliznice mají sklon vysychat – dýchání ústy, podávání morfinu, dehydratace.
Důležité je pravidelné zvlhčování a toaleta dutiny ústní:
- odstraňování hlenu,
- vyplachování čajem,
- cumlání kostek ledu,
- cumlání vařenými plody citronu nebo čerstvého ananasu.
Pokud je pacient spolupracující, pouze asistence u čištění zubů, případně vyčištění zubů, ale pacient si sám vypláchne pusu.
Pokud je pacient v bezvědomí či slabý:
- Připravit pomůcky: rukavice, tampony, peán, štětičky, nádobu s vlažnou vodou (může být odvar z heřmánku), jelení lůj, ústní lopatku, 2 emitní misky, 3% peroxid).
- Pacienta alespoň mírně posadit, pod bradu dát ručník, lopatkou zkontrolujeme stav, tampon v peánu namočíme a čistíme jazyk zezadu dopředu, horní patro, předsíně, tváře. Štětičky použijeme na čistění zubů – pokoušíme je zbavit povlaku – od dásní k vrcholu zubu, nakonec plošky. Suchý jazyk případně ošetříme boraxglicerinem.
Pomůcky k hygieně dutině ústní (štětička a ústní voda)
Zdroj: Autor
Pomůcky k ústní hygieně
Zdroj: Autor
14.2 Výživa a vylučování
14.2 Výživa a vylučování
Umírající pacienti obvykle nepociťují hlad a žízeň. Při zvažování nutriční podpory je třeba postupovat individuálně.
Je vhodné zohlednit následující skutečnosti:
- Umírající pacient obvykle nemá z parenterální nebo enterální výživy prospěch.
- Kanyla a sonda představují pro nemocného zátěž a omezení.
- Kalorický přísun v této situaci nezlepšuje kvalitu života, nemění prognózu, pouze může o několik dní proces umírání prodloužit a tím přispívá k většímu utrpení.
- Zajištění enterální nebo parenterální výživy je většinou spojeno s hospitalizací a znemožňuje tak nemocnému prožít závěr života doma.
- Zásadní důležitost má v této situaci dobrá ošetřovatelská péče, především péče o dutinu ústní.
Péče o vylučování
- Nutno kontrolovat bilanci tekutin.
- Po vyprázdnění nutno pacienta ihned umýt, osušit, a obléct do čistého.
- Důležité dbát na důslednost a okamžité umytí pacienta. Moč i stolice přispívají k narušení integrity kůže, pokud jsou s ní dlouho v kontaktu.
14.3 Hydratace
14.3 Hydratace
Umírající pacient ve většině případů nemá prospěch z parenterální nebo enterální hydratace. Parenterální hydratace umírajícím nezlepšuje kvalitu života, nemění prognózu, pouze může o několik dní proces umírání prodloužit a tím přispívá k většímu utrpení.
Hydratace vede k větší produkci moči, střevních šťáv a bronchiálního sekretu se všemi z toho plynoucími důsledky jako nutnost častějšího odsávání, větší vyzvracené objemy při terminální střevní obstrukci.
Může vést k zhoršení edémů, výpotků a kardiální dekompenzaci.
Parenterální hydratace má velký symbolický význam.
Pokud indikujeme parenterální hydrataci, můžeme ji aplikovat intravenózně nebo subkutánně.
Nevýhodou intravenózního podání u pokročile nemocných v domácím prostředí bývá obtížné zajištění žilního přístupu, nutnost odborného dohledu po dobu aplikace infuze a někdy nutnost kurtování neklidného pacienta, který má tendenci jehlu nebo kanylu vytáhnout. Subkutánní hydratace (hypodermoklýza) je pro bazální hydrataci v domácím prostředí jednoduchou a bezpečnou alternativou k intravenoznímu podání.
Pro podávání infuzí je výhodné zavést jehlu „s motýlkem“ velikosti 25 nebo 27 G do podkoží na přední straně hrudníku, na břiše, popř. na paži nebo na stehně. Jehlu s krátkou spojovací hadičkou fixujeme náplastí (analogicky se zavedením nitrožilní kanyly – ,,flexily“). Subkutánní jehlu lze ponechat na jednom místě 5–7 dní.
Subkutánně lze podat fyziologický roztok (0,9% NaCl), 5% roztok glukózy a tzv. „poloviční fyziologický roztok“ (směs 5% G a 0,9% NaCl v poměru 1:1).
Subkutánní infuzi lze s výhodou podat během nočního spánku (např. 1000 ml/8 h). Pacient není během dne omezován přítomností infuze.
14.4 Nejčastější symptomy v terminálním stadiu
14.4 Nejčastější symptomy v terminálním stadiu
1. BOLEST (aplikace analgetik)
2. DUŠNOST (aplikace relaxanci)
3. NAUZEA A ZVRACENÍ
Opatření proti nauzee a zvracení:
- podávat lehko stravitelné jídla podle pacientova výběru,
- podávat jídlo častěji v menších dávkách,
- aplikovat antiemetika před jídlem,
- dodržovat ústní hygienu.
A. Zácpa a její terapie
- dostatečná hydratace,
- tlumení bolestí spojených s defekací,
- zajištění intimity při defekaci,
- změna aplikační formy opioidů (parenterální podání a náplasťové lékové formy působí zácpu méně),
- přiměřené použití projímadel,
- obecná dietní doporučení (vysokozbytková strava, jogurty s biotickými kulturami atd.)
PORUCHY STŘEVNÍ PASÁŽE – důležité zavést NGS
- Kašel (aplikovat antitusika, zvlhčovat vzduch)
- Nechutenství (preferovat jídlo, které pacient upřednostňuje, tolerovat čas apetitu, zajistit dostatek času k snědku)
- Anorexie (zajistit konzultaci s výživovým terapeutem a podávat doplňky stravy- Nutridrinky)
- Zmatenost, úzkost, deprese, delirium (podávat naordinované antidepresíva, hypnotika, analgosedaci, přistupovat individuálně k pacientovi, zajistit pacientovu bezpečnost)
- Škytavka
- Pruritus (zajistit promazávaní pokožky např. francovkou)
14.5 Polohování pacienta
14.5 Polohování pacienta
1. Aktivní poloha – u ještě mobilních pacientů, tedy ne u terminálně nemocných. Pacient je mobilní a sám si najde polohu, která je mu pohodlná a příjemná.
2. Pasivní poloha – pacient pro slabost nebo nevědomí již nemůže ovládat svou polohu.
U terminálně nemocných:
- Ortopnoická poloha: pacient sedí na lůžku, nohy případně spuštěné dolu, ruce o široké bázi podepřené o jídelní stolek, ulehčené dýchání – maximální expanze hrudníku.
- Stabilizovaná poloha: na boku, spodní horní končetina za pacientem, horní ohnutá v rameni a lokti, vrchní dolní končetina pokrčena více než spodní. Při bezvědomí, paraplegiků či hemoplegiků.
- Fowlerova poloha – v polosedě na posteli, hlava a trup zvednutý o 45–90 stupňů, kolena případně pokrčena. Při dýchacích problémech, onemocněních srdce, čtení, pozorování TV.
Prevence dekubitů
Pacienta polohovat po dvou hodinách, v noci případně po třech, dle potřeby i dříve.
Rizikové faktory vzniku dekubitů: úbytek na váze, dehydratace, nečistoty, vlhkost, inkontinence, shrnuté prostěradlo, střižný efekt, nevhodné pomůcky.
Prevence: polohování, jemné masáže, odlehčení predilekčních míst antidekubitárními pomůckami, pravidelná celková očista na lůžku.
Stupně dekubitů:
Predilekční místa: /kosti naléhají na podložku přes malou vrstvu tuku/ 7. Krční obratel, lopatky, bederní a křížová část páteře, paty, lokty, hřeben kosti kyčelní, vnější kotníky, spánková oblast, líce, čelo, brada, kolena, ramena.
Projevy: známky zánětu /bolest, zarudnutí, zduření/
1. Začervenání, bolest
2. Tvorba puchýřů
3. Obnažení podkoží
4. Hluboké obnažení až kost
15 Prenatální péče
15 Prenatální péče
15.6 Testovací otázky
Prenatální péče je všeobecné zabezpečení těhotné ženy, především důsledná prevence všech možných patologických stavů matky i plodu a při jejich výskytu zajištění dostupných diagnostických a terapeutických opatření (Čech, Hájek, 1999).
Prekoncepční péče je důležitou součástí preventivní medicíny (Zwinger, 2004).
Cílem prenatální péče je zdravá rodička a zdravý plod.
Systém prenatální péče
- ambulantní (prenatální poradny),
- lůžková (3. stupňový diferencovaný systém)
1. základní péče v prenatálních poradnách – první linie – obvodní gynekolog a spádové nemocnice prvního typu,
2. superkonziliární pracoviště intermediárních center – některé okresní nemocnice,
3. superkonziliární pracoviště regionálních center (23 + 1 až 32 + 0) (Čech, Hájek, 1999).
Povinnosti PA v prenatální poradně
- příprava ženy/klientky,
- příprava pomůcek a péče o ně,
- asistence při vyšetřování a plnění ordinací,
- vedení dokumentace,
- měření FF, vyš.moče, měření pánevních rozměrů, zevní vyšetření, vyšetření DK(otoky, varixy), poslech ozev plodu,
- vyhledávání a vyčleňování žen s ohroženým těhotenstvím,
- edukace v oblasti výživy, fyzické aktivity a odpočinku, duševního zdraví v těhotenství,
- návštěvní služba.
15.1 Známky těhotenství
15.1 Známky těhotenství
Známky těhotenství nejisté
Změny mimo pohlavní orgány vyvolané těhotenstvím. Celkové nespecifické adaptační příznaky, které se často objevují v rámci gravidity, ale mohou být vyvolány i jinými faktory, příčinami než těhotenstvím. Z nejistých známek, symptomů není možné diagnostikovat těhotenství, i když jsou běžné při těhotenství.
1. Změny celkového zdravotního stavu
- Neurovegetativní poruchy – závratě, mdloby, únava, ospalost.
- Gastrointestinální projevy - abnormální chutě, chuť - nechuť k jídlu, nauzea – nevolnost, vomitus – ranní zvracení, obstipace - zácpa, diarhoe – průjem, zvýšená sexuální apetence, ptyalizmus – zvýšená slnivost.
- Urologické projevy – časté močení, nutkavé močení (Martius, 1996).
- Kožní změny
- zvýšená pigmentace obličeje - chloasma uterinum - těhotenská maska,
- linea fusca – nigra – čára od pupku k symphysis pubis,
- ztmavnutí areol, bradavek, prsních dvorců,
- hyperpigmentace v oblasti mons pubis, zevního genitálu a v pupeční jizvě,
- strie gravidarum (pajizévky) na břiše, stehnech, prsech,
- zvětšující se prsa, zvýšená citlivost, pocit napětí, brnění a plnosti prsů, mastodynie, zvětšeni Montgomeryho žlázek, odkapávaní kolostra.
2. Změny psychiky - labilita, deprese (Leifer, 2004).
Známky těhotenství pravděpodobné
Změny pohlavních orgánů vyvolané těhotenstvím. Změny pravidelně vyvolané specificky graviditou.
1. Amenorea - vynechaní menstruace.
2. Vyšší bazální vaginální teplota i axilární (hypertermie více než 14 dnů).
3. Lividita (lividní zbarvení) poševního vchodu, pochvy a cervixu (v důsledku zvýšení prosáknutí, hyperémie od 7-. 8 týdne gravidity).
4. Palpační známky těhotenství: zvětšování, prosáknutí dělohy (Piskáčkovo, Hegerovo, Dickinsonovo znamení). Piskáčkovo znamení – jednostranné vyklenuti dělohy v místě nidace vajíčka (8. týden gravidity). Děloha se stává nesouměrnou. Dickinsonovo znamení – v místě nidace plodu je děložní stěna měkči (4.–6. týden gravidity). Hegerovo znamení – pocit sblížení prstů zevní a vnitřní ruky (bimanuální vyšetření) v souvislosti se změkčeným děložním istmem a tuhým cervixem (od 16. týdne těhotenství).
5. Přetrvávající corpus luteum (USG vaginální).
Známky těhotenství nejpravděpodobnější
Dokazují přítomnost plodového vejce v děloze.
HCG (lidský choriogonadotropín) v moči (kvalitativně) nebo v séru (kvantitativně). Průkaz choriogonadotropinu – hCG je glykoprotein, vytvářen trofoblastem. Těhotenské testy jsou založeny na přítomnosti hcg v seru nebo v moči. Rutinní metody jsou schopny určit koncentraci hCG 7.–8. den po koncepci.
Známky těhotenství jisté
Jisté známky jsou způsobeny pouze vyvíjejícím se plodem. Dokazují přítomnost plodu v děloze.
1. Ozvy plodu. Od 6. týdne gravidity lze prokázat srdeční akci plodu pomocí vaginálního ultrazvuku.
2. Průkaz srdeční akce plodu podle Dopplerova principu, EKG, ozev plodu stetoskopem (od 18.–20. týdne gravidity), vizuálně UZ.
3. Pohyby plodu. Hmatatelné vyšetřujícím ve druhém trimestru gravidity neboli sledovatelné ultrazvukem.
4. Zobrazení plodu USG. Průkaz plodového vejce ultrazvukem ukáže gestační vaček děloze nebo mimo ni od 4.–5. týdne gravidity. Novější přístroje vaginálně detekuji těhotenství už ve 3.–4. týdnu těhotenství (Leifer, 2004).
5. Palpační vyhmatání plodu – cca od 24. týdne.
15.2 Průkaz gravidity – těhotenský test, vyšetření krve na HCG, USG
15.2 Průkaz gravidity – těhotenský test, vyšetření krve na HCG, USG
Těhotenský test z moči
pozitivní od 28. menstruačního dne cyklu (hCG) - 1. den po očekávaném termínu menses (1. den skluzu menstruace).
Stanovení β-podjednotky hCG v krvi
detekce již 8.-11. den po koncepci (vrchol hladiny hCG nastává někdy kolem 9. a 10. týdne těhotenství a pak mírně opadá, přibližně v 16. týdnu těhotenství se ustálí na určité hladině),
za 2 týdny po koncepci hodnoty kolem 100 U/l.
Ultrasonografie
5. týden – gestační váček,
6. týden – zárodek s akcí srdeční.
15.3 Výpočet termínu porodu – Naegelovo pravidlo, těhotenský diagram, první pohyby, USG
15.3 Výpočet termínu porodu – Naegelovo pravidlo, těhotenský diagram, první pohyby, USG
Lidské těhotenství trvá průměrně 280 dnů – 10 lunárních měsíců 38 až 42 týdnů – 9 kalendářních měsíců od prvního dne poslední menstruace s variací od 266 do 294 dnů. Tato odchylka zahrnuje individuální rozdíly v délce cyklu a nepravidelnosti ovulace (Zwinger, 2004).
Způsoby výpočtu termínu porodu:
1. Podle menses: od prvního dne posledních měsíčků připočteme 7 dnů, odečteme 3 měsíce, připočteme 1 rok (k PM + 7 dní - 3 měsíce + rok). Naegeleho výpočet termínu porodu se používá kotoučem gravidimetru.
2. Podle termínu koncepce: k datu oplodňující soulože přičteme 266 tj. 38 týdnů nebo minus 3 kalendářní měsíce (prakticky odečteme od koncepce 3 měsíce).
3. Podle prvních pohybů plodu vnímaných (pociťovaných) ženou:
- u nulipary, která cítí pohyby nejčastěji ke konci 20. týdne gravidity, přičteme 140 dnů (20 týdnů t.j 4 měsíce),
- u multipary, která cítí pohyby o 14 dnů dříve, v 18. týdnu přičteme 154 dnů (22 týdnů tj. 4, 5 měsíců).
4. Podle výšky fundu – nejvýše 36. týden těhotenství (gravidometrie S - F (horní okraj spony – nejvyšší bod konvexity fundu), gravidometrická křivka v průkazce)
5. Podle UZ biometrie – korekce jen tehdy, je - li rozdíl v 1. i 2. trimestru více než 14 dní. Nekorigovat 3. trimestr!
Přesné údaje jsou u gestace při asistované reprodukci a při ultrazvukovém stanovováni gestace v raném období.
15.4 Fyziologické změny v těhotenství
15.4 Fyziologické změny v těhotenství
Reprodukční systém
Prsy
Mléčná žláza prodělává v těhotenství změny zaměřené na její příští funkci – laktaci. Celé prsy se zvětšují rozvíjením žlázového parenchymu a přibýváním tuku ve vmezeřeném vazivu. Bradavkové dvorce jsou zvýšeně pigmentované, bradavky se stávají erektilními – vztyčují se. Celá žláza a prs jsou bohatě prokrvené, zmnožená podkožní kapilární síť je viditelná po obvodu dvorců. Již v prvních týdnech gravidity tvoří mléčná žláza rosolovitou hmotu kolostrum. Změny na prsech těhotné ženy jsou vyvolány účinkem estrogenů a progesteronu, nejprve ovariálních, později placentárních. Estrogeny stimulují proliferaci žlázových vývodů, progesteron spolu s estrogenem proliferaci sekrečního epitelu alveolů – lalůčků. Na takto připravenou mléčnou žlázu působí po porodu hypofyzární hormon prolaktin a vyvolá sekreci (tvorbu mléka).
Děloha
- Hmotnost dělohy v době termínu porodu dosahuje v průměru 1100 g.
- Obsah dutiny děložní je 5–20 l.
- Objem krve – dělohou proudí v době termínu porodu asi 10 %, tj. 500–700 ml krve za minutu.
- Uložení dělohy děloha vystupuje z pánve a ukládá se spíše do pravé poloviny dutiny břišní (dextroverze) a rotuje doprava (levá hrana děložní leží blíže přední stěny břišní – dextrotorze). Příčinou této polohy dělohy je uložení rektosigmoidea v levé polovině pánve.
- Tělo dělohy – měkké, prosáklé, chabého tonu.
Hrdlo děložní
- Barva likvidní.
- Konzistence cervikálního hlenu; hlenová zátka, uzavírá cervikální kanál.
- Tonus cervixu vysoký v těhotenství, před porodem nízký.
Vaječníky
- Funkce – ustávají v produkci vajíček.
- Žluté tělísko udržuje deciduu 7.-8 t.t.
Pochva a vulva
- Pochva a vulva - překrvené a prosáklé.
- Poševní sliznice je kyprá, poddajná.
- Změna pH pochvy, nízké pH (4).
- Barva pochvy lividně, nafialověle zbarvená.
- Vulva - zvýšená pigmentace.
Kůže
- Zvýšená pigmentace je zapříčiněna zvýšenou tvorbou estrogenů a melanocyty stimulujícího hormonu. Hyperpigmentace se v těhotenství objevuje na vulvě, hrázi, kolem řitního otvoru, na podbřišku ve střední čáře - linea fusca - linea nigra a kolem pupku a na dvorcích prsních bradavek, na obličeji - Chloasma gravidarum (tváře, horní ret, čelo).
- Strie gravidarum (břicho, stehna, prsy).
- Pavoučkové névy se objevují nejčastěji na hrudníku, obličeji a pažích. Kožní névy se v těhotenství zvětšují a tmavnou, po porodu se vracejí do původní podoby.
Metabolismus
- Zvýšení bazálního metabolismu ve III. trimestru o 15–20 % Většinu tohoto zvýšení (cca 80 %) spotřebuje plod.
- V těhotenství se zvyšuje spotřeba O2.
- Zvýšení tělesné hmotnosti o 9-15 kg je způsobeno růstem dělohy, placenty a plodu, zvětšením objemu prsů, krve a extravaskulární extracelulární tekutiny, v menší míře pak zvýšením objemu intracelulární vody, tuků a bílkovin.
Močový systém
- Močový měchýř i močovody jsou vysunuty z normálního uložení.
- Tonus svalů močových cest a močového měchýře je snížený.
- Sliznice močových cest je překrvená.
- Dilatace močovodů a ledvinné pánvičky, hlavně vpravo.
- Zvýšení GF o 60 %.
- VUR, častější IMC, infekcím močového měchýře.
Nadledviny
- Vzestup produkce ACTH (KS), indukovaného vysokými hladinami estrogenu, způsobuje strie, tendence k HT, glykosurie.
Dýchací systém
- Zvýšený stav a omezená pohyblivost bránice na konci těhotenství - prohloubené dýchání.
- Snížena vitální kapacita plic.
- Stoupá spotřeba kyslíku i minutová ventilace.
Gastroinestinální systém
- Vomitus matutinus, Emesis gravidarum: těhotenská nauzea, zvracení – nejčastěji ráno ve 4.-8. týdnu gravidity event. až do 14.-18. týdne.
- Změny chuti k jídlu.
- Ptyalismus: až 1 l slin za den.
- Nižší tonus svaloviny a snížená motilita - sklon k zácpě a meteorismu, pálení žáhy, zpomalenému vyprazdňování
Krevní systém
- Objem krve asi o 1/3 vyšší (o 1200-1500 ml).
- Zmnoží se především plazma - krev je zředěná.
- Zvýšený počet leukocytů.
- Vyšší sedimentace krve (25-30 mm/hod). Zvětšení minutového srdečního objemu o 40 %.
- Vyšší srdeční frekvence o 15 %.
- Syndrom DDŽ – nevolnost, točení hlavy, až ztráta vědomí vleže na zádech.
- Periferní vazodilatace (zvýšené prokrvení ledvin, kůže).
- Tonus žilních stěn je snížený sklon k tvorbě varixů.
Kosterněsvalový systém
- Změny statiky v oblasti pánevního pletence.
- Větší lordóza bederní páteře, vyšší kyfóza hrudní páteře.
- Prosáknutí kloubních vazů a pouzder - uvolnění pánevního pletence.
Endokrinní systém
- Štítná žláza
Kompenzačně se zvětšuje štítná žláza a zvyšuje se vychytávání jódu. Tím je zajištěna dostatečná syntéza tyroidních hormonů, respektive eutyroidní stav organismu.
- Hypofýza
Přední lalok hypofýzy je v těhotenství 2–3krát zvětšený jako výsledek zmnožení prolaktin-secernujících buněk, stejně tak je zvýšená hladina prolaktinu.
15.5 Prenatální vyšetření a laboratorní testy běžné a screeningové v I., II., III., trimestru gravidity
15.5 Prenatální vyšetření a laboratorní testy běžné a screeningové v I., II., III., trimestru gravidity
Kontroly v poradně fyziologické těhotenství
- do 22. týdne – à 6 týdnů
- do 32. týdne – à 4 týdny
- do 36. týdne – à 3 týdny
- do 40. týdne – à 1 týden
- po 40. týdnu – 2x týdně
- hospitalizace, neporodí-li do 41+3, 10 dní po termínu
Všeobecný screening v prenatální poradně - jednorázový
- KS + Rh (na začátku), protilátky u RH negatívity – 3x (na začátku těhotenství, v 7. měsíci., v 8. měsíci). Pokud je matka Rh negativní a má anti D protilátky pozitívní – kordocentéza - KO plodu (anémie) – intrauterinní transfuze - ukončení těhotenství před termínem porodu
- HIV (na začátku)
- HbsAg (na začátku)
- Kolposkopie, cytologie
- Pánevní rozměry
- Prsa
- EKG
- Tripple test (AFP, beta - HCG, E3) – v 16. týdnu - diagnostika VVV
- S1 – v 16. týdnu – dg. VVV, rozštěpových vad NS, dg. dvojčat, teratomů
- TORCH (toxoplasmóza, rubeola, cytomegalovirus, herpes simplex) jsou doporučené.
Všeobecný screening opakovaný
- KO l. trimestru a v 7. měsíci
- OGTT v 24. týdnu a 32. týdnu (při pozitivním nálezu ihned odeslat do poradny pro DM)
- BWR (na začátku těhotenství a v 7. měsíci)
- UZ 2x – v 16. - 20. týdnu a ve 32.-36. týdnu
- PL anti D u Rh negat. – 12., 24., 36. týden
- Dále klasická vyšetření prenatální poradny – moč, TK, hmotnost, vaginální vyšetření, OP, zevní vyšetření.
Další nepovinné screeningy
- Antifosfolipidové PL
- Screening předčasného porodu – fetální fibronektin (pozitivní 4–5 týdnů před předčasným porodem)
Biofyzikální metody v predikci placentární funkce
- CTG – non stress test
- Oxytocinový zátěžový test (po 34. týdnu)
- Intrapartální CTG
- UZ flowmetrie
- Doporučené, ne povinné, je biofyzikální profil – dýchací pohyby, svalový tonus, reakce plodu, fetální pohyby, objem VP.
15.5.1 Vyšetření v I. trimestru těhotenství
15.5.1 Vyšetření v I. trimestru těhotenství
1. Anamnéza
- rodinná anamnéza - výskyt vrozených vývojových vad, dědičných onemocněni, vícečetného těhotenství, zhoubných nádorů, tromboembolie, kardiovaskulárních chorob, alergie, psychiatrických onemocněni, diabetu a tuberkulózy
- osobní anamnéza - BDN, závažné choroby, hospitalizace, diabetes, tuberkulóza, hypertenze, onemocněni (srdce, jater, plic, ledvin, močové infekce, psychické poruchy, epilepsie, onemocněni skeletu luxace kyčelních kloubů, varixy, hemoroidy, alergie, onemocněni štítné žlázy), úrazy, operace, krevní transfuze, venerické choroby, farmakoterapie, tělesné funkce (stolice, močeni, chuť k jídlu, spánek, únava, abúzus (alkohol, cigarety, léky, drogy),
- gynekologická anamnéza - menarche, délka cyklu, trvání a intenzitu krvácení, bolesti, datum poslední menstruace a datum možné koncepce, kontracepce, frekvenci koitu, libido, bolesti při styku, poměry za gestace, sterilita, aborty, IVF, UUT, operace (hysteroskopie, hysterosalpingografii (HSG), laparoskopie), průběh všech těhotenství (krvácení, kontrakce, předčasný odtok plodové vody, projevy gestózy, výskyt hypertenze, předčasné porody, porody samovolné a operační, vrozené vady, pohlaví plodů, porodní hmotnost a délku, průběh šestinedělí, délku laktace, onemocněni mléčné žlázy, gynekologické choroby (záněty, konizace, kryoterapie),
- sociální anamnéza - vzděláni, rodinný stav, bytové podmínky (kategorie, počet místnosti, počet osob, vybavení), zaměstnaní, infekce, otřesy, tuková rozpouštědla, práce na směny, fyzická zátěž, sport, finanční zajištění, telefonické spojeni.
- V současné graviditě - průběh poslední menstruace, slabé krvácení v době očekávaných menses, na bolesti, výtok, krvácení, křeče, bolesti hlavy, omdléváni, ranní únavu, nevolnosti, otoky DK, častější mikci, pocit napětí v prsech.
2. Vyšetření FF
Krevní tlak, puls, teplota, moč na bílkovinu, cukr, aceton a žlučová barviva, tělesná váha, otoky.
3. Lékařské vyšetření těhotné
Fyzikální vyšetření
- habitus (somatotyp): výšku, hmotnost,
- kůže - pigmentace na linea fusca, která určuje postupně výšku děložního fundu,
- pigmentaci na bradavkách a na obličeji (chloasma uterinum).
- štítná žláza,
- zabarveni spojivek a exoftalmus,
- DK - a varixy, otoky a trofické poúrazové změny
Vyšetření rodidel
- aspekce - na kůži vulvy si všímáme otoků, varixů, změny pigmentace a exkoriaci. Na zevních rodidlech hodnotíme nejdříve zabarveni a neporušenost labii, známky infekce, ulcerace, bradavičky, mateřská znaménka a vzhled ústí močové trubice. Hodnotíme výšku hráze, jizvy po rupturách a po episiotomii. Popíšeme změny trofiky kůže, ekzém, exantém, intertrigo.
Při vyšetřeni nevynecháme ani anální otvor, hemoroidy, fisury.
- vyšetřením v poševních zrcadlech - všímáme si poševní stěny a prohlédneme děložní hrdlo (zda se nezkracuje, zda je zevní branka uzavřena, zda nejsou patrné ulcerace nebo exofyt, který by svědčil pro nádor). Kontrolujeme, zda neodtéká plodová voda, výtok (barvu, množství, konzistenci a zápach), MOP, K+C (p.p.)
- kolposkopické vyšetření s onkocytologickým odběrem
Bimanuální vyšetření
Bimanuálním vyšetřením na podbřišku vyhmatáváme děložní hrdlo (pohyblivost, citlivost na dotek a pohyb, měkkost, jeho délku, jemně zkoušíme prstem prostupnost zevní branky) a tělo dělohy (určeni velikosti, tvaru a uložení, tonus, pohyblivost dělohy a citlivost pohybů tělem dělohy a hrdlem). Zjišťujeme napětí a bolestivost parametrii, citlivost vaječníků (i zdravé), vejcovod není hmatný.
Měření pánve
Zevní pelvimetrie je základním vyšetřením, které doplní naše představy o somatotypu ženy. Pánev měříme pelvimetrem. Měřeni conjugata diagonalis a příčného pánevního průměru východu provádíme až před porodem. Conjugata diagonalis, což je vzdálenost mezi dolním okrajem symfýzy a předním okrajem promontoria, je jako jediný pánevní rozměr měřen u živé ženy per vaginam – ukazovákem a třetím prstem zavedenými do pochvy (měří asi 12,5–13 cm). U normální pánve, tedy pánve vhodné pro porod, nesmí prsty dosáhnout k přednímu okraji promontoria. V případě, že se promontorium nahmatat dá, jedná se vždy o pánev zúženou (Dokládal, 1998; Čihák, 2001).
Vyšetření prsů
Kontrolujeme tvar prsů, bradavky, přítomnost kolostra i výskyt rezistenci, axilární uzliny na obou stranách. Při vyšetřeni poučíme ženu, jakým způsobem má o prsy pečovat a jak si je může vyšetřovat sama.
Příprava k laktaci by se měla provádět již před graviditou.
Odběry
Do 12. týdne, zajistí lékař základní laboratorní vyšetřeni:
- krevní obraz,
- určení krevní skupiny v systému AB0 a Rh u matky a otce,
- vyšetřeni aloimunitnich antierytrocytarnich protilatek (Rh-negativních žen),
- RRR – rychlá vyhledávací reakce na syfilis,
- anti-HIV protilátky,
- HBsAg (při podezřeni na hepatitidu nebo onemocněni jater v anamnéze),
- vyšetřeni moči (cukr, bílkovina), močový sediment, kvantitativní bakteriurie, pH,
- vyšetřeni poševního prostředí kultivace z pochvy, mikroskopické vyšetřeni výtoku, mikrobi poševní.
15.5.2 Vyšetření v II. trimestru těhotenství
15.5.2 Vyšetření v II. trimestru těhotenství
Pravidelně měříme vzdálenost mezi horním okrajem spony a fundem dělohy, kterou zanášíme do gravidogramu. Začínáme sledovat srdeční frekvenci plodu.
U ležící ženy je ve 24. týdnu gestačního staří těhotenství fundus v oblasti pupku, ve 20. týdnu 2 prsty pod pupek.
Insuficience hrdla (incompetent internal os) může byt vrozena či získaná (po poraněních cervixu, porodní ruptuře, interrupci, konizaci). Stav hrdla posoudí i UZ vyšetřeni vaginální sondou
Z laboratorních vyšetřeni v II. trimestru provádíme
- mezi 16.–18. týdnem gravidity v séru matky biochemicky screening na přítomnost chromosomalni abnormality u plodu, především trisomie 21.,
- Rh-protilátky u Rh-negativních žen (každé 4 týdny od 20. týdne gravidity při pozitivitě),
- krevní obraz, GTT ve 24. týdnu gravidity u žen s rizikem gestačního diabetu a poruchy glukózové tolerance.
15.5.3 Vyšetření v III. trimestru těhotenství
15.5.3 Vyšetření v III. trimestru těhotenství
Periodicky vyšetřujeme moč, TK, tělesnou hmotnost, otoky, varixy. Pravidelně sledujeme růst dělohy. Zaměřujeme se na určení polohy a postaveni plodu. Sledujeme srdeční frekvenci auskultačně stetoskopem nebo UZ přístroji. Obvykle od 38. týdne těhotenství hodnotíme těhotenský kardiotokografický záznam, při suspektním záznamu toto vyšetřeni doplňujeme zátěžovým testem. Těhotná zaznamenala motilitu plodu.
Při větším výtoku je nutno vyloučit odtok plodové vody, zjišťujeme výskyt děložních stahů, pátráme po faktorech vedoucích k předčasnému porodu.
UZ vyšetřeni placenty se zaměřením na event. známky předčasného odlučovaní. Těhotným podle jejich praní zajišťujeme psychoprofylaktickou a somatickou předporodní přípravu. Těhotná je upozorněna na nebezpečí předčasného odtoku plodové vody, krvácení z rodidel, na otoky obličeje, rukou, na poruchy viděni, bolesti hlavy, bolesti epigastrické i na zimnici. Odebíráme materiál z cervixu na mikrobiologické vyšetřeni.
Skóre podle Bishopa
Při každém palpačním vyšetřeni objektivizujeme, nález na hrdle podle Bishopa (insuficience hrdla, úspěšnost indukce u termínové gravidity). Do 22. týdne gravidity by nemělo byt skóre vyšší než 1 bod, ve 26. týdnu 3 body, v 29. týdnu 4 body, v 34. týdnu 6 bodů, v 36. týdnu 7 bodů.
- dilatace hrdla v cm méně než 0,5 0,5–1,5 více než 1,5
- zkrácení hrdla v % 0 méně než 50 více než 50
- naléhající části klenba prázdná naléhá, vstupuje
- konzistence hrdla tuhá poddajná měkká
- umístění (směr) hrdla sakrálně mediosakrálně středem
Laboratorní vyšetřeni v III. trimestru:
- Rh-protilátky u Rh-negativních žen v 28. týdnu,
- výběrově ještě v 36. týdnu, krevní obraz, HbsAg (náleží-li těhotná do okruhu osob ohrožených infekční hepatitidou),
- kultivace z pochvy, při změnách pH pochvy.
Aspekce břicha odhaluje zmnoženy děložní obsah: vícečetné těhotenství, makrosomie plodu, polyhydramnion.
Cylindricky tvar dělohy budí podezření na polohu obličejovou, rozšířeni příčného průměru na polohu příčnou či na děložní anomálii, vyklenuti na velký myom nebo tumor, kýlu (Zwinger, 2004).
Palpace
Hmaty podle Leopolda s modifikací podle Pawlika
Zevní pelvimetrie je základním vyšetřením, která doplní naše představy o somatotypu ženy. Pelvimetrie je součásti komplexního vyšetření těhotné v prvním trimestru gravidity. Pánev měříme pelvimetrem podle Baudelocque – Breiského:
- conjugata externa (diameter Baudelocquei) 19-20 cm – vzdálenost mezi trnem 5. bederního obratle (vrchol Michaelisovy routy) ke středu horního okraje stydké spony. Její hodnota by měla být minimálně 18 cm (Čihák, 2001),
- distantia bispinalis – 25-26 cm (vzdálenost mezi spinae iliacae anteriores superiores ) zevními okraji horních trnů kyčelních kostí
- distantia bicristalis - největší vzdáleností hřebenů obou kostí kyčelních 28-29 cm (vzdálenost mezi cristae iliacae),
- distantia bitrochanterica - není pánevním rozměrem, je to největší vzdálenost mezi zevními okraji velkých trochanterů obou femurů, měří průměrně 31-32 cm.
Zevní rozměry pánevní.
a - distantia bicristalis, b - distantia bispinalis, c - distantia bitrochanterica.
Měřeni conjugata diagonalis a příčného pánevního průměru východu provádíme až před porodem.
Klinická a laboratorní vyšetření při poskytování prenatální péče rozdělujeme na:
- pravidelná (provádějí se při každé návštěvě gynekologa),
- nepravidelná (provádějí se pouze v určeném týdnu těhotenství).
Komplexní prenatální vyšetření by mělo být provedeno nejpozději do konce 12. týdne těhotenství.
Pravidelná vyšetření
- podrobný sběr anamnestických údajů a stesků těhotné,
- zevní vyšetření těhotné s určením hmotnosti a krevního tlaku,
- chemická analýza moči,
- bimanuální vaginální vyšetření se stanovením cervix-skóre,
- od 24. týdne gravidity detekce známek vitality plodu.
15.5.4 Nepravidelná vyšetření
15.5.4 Nepravidelná vyšetření
16. týden:
- stanovení krevní skupiny + Rh faktoru,
- vyšetření titru erytrocytárních protilátek,
- stanovení hematokritu a počtu erytrocytů, leukocytů i trombocytů, hladiny hemoglobinu,
- sérologické vyšetření HIV a HBsAg,
- sérologické vyšetření protilátek proti syfilis,
- biochemický screening VVV ve druhém trimestru,
- vyšetření močového sedimentu střední porce moči.
18.–20. týden:
první ultrazvukový screening plodu.
24.–28. týden:
screening poruch glukózové tolerance (blíže viz Doporučení k provádění screeningu poruch glukózové tolerance v graviditě).
30.–32. týden:
- vyšetření titru erytrocytárních protilátek u žen Rh negativních a s krevní skupinou 0,
- stanovení hematokritu a počtu erytrocytů, leukocytů i trombocytů, hladiny hemoglobinu,
- sérologické vyšetření protilátek proti syfilis,
- sérologické vyšetření HBsAg a HIV – pouze výběrově,
- druhý ultrazvukový screening plodu.
36.–37. týden:
detekce streptokoků skupiny B v pochvě.
36., 37., 38., 39. a 40. týden:
kardiotokografický non-stress test (ve 36. a 37. týdnu je doporučen, v dalších týdnech již je povinný).
Ultrazvukové vyšetření v 1. trimestru 11.-13. + 6 týdnu těhotenství
- průkaz, zda se jedná o intra či extrauterinní graviditu,
- detekce gestačního váčku možná při gestačním stáří 4 + 1,
- detekce žloutkového váčku při velikosti gestačního váčku 5 mm,
- potvrzení životaschopnosti plodu,
- přesné datování stáří těhotenství,
- diagnostiku vícečetného těhotenství,
- biometrie plodu - měření temenokostrční vzdálenosti – CRL (crown-rump length),
- zhodnocení sonoanatomie,
- časnou diagnostiku většiny zásadních vrozených vad plodu, (Calda, 2006).
Po 11. týdnu gravidity hodnocení markérů chromosomálních aberací - nuchální translucence (měření šíjového projasnění), eventuálně nosní kosti (opožděná osifikace nosní kůstky u plodů s DS).
Ultrazvukové vyšetření v 2. trimestru "orgánový ultrazvuk" 20. – 22. týdnu těhotenství
Hodnotí se:
Hodnotí se:
- anatomie plodu - orgány - srdce (4 oddíly, velké cévy), bránice, žaludek, ledviny, močový měchýř, páteř, přední břišní stěna, pupečník, mozek, obličej, 4 končetiny,
- chování plodu,
- biometrie plodu (velikost a pravděpodobná délka gestace):
- BPD (biparietal diameter = biparietální průměr),
- HC (head circumference = obvod hlavy),
- AC (abdominal circumference = obvod břicha),
- FL (femur length = délka femuru),
- poloha, umístění a struktura placenty,
- objem plodové vody (Bešťák, 2011).
Ultrazvukové vyšetření v 3. trimestru 30.-32. týdnu těhotenství
- ověření vitality plodu,
- zhodnocení biometrie plodu
- eutrofie, makrosomie (≥ 14 dní proti TP), hypotrofie ( ≤ 14 dní proti TP),
- zhodnocení sonoanatomie,
- zhodnocení uložení placenty a množství VP,
- záchyt vrozených vývojových vad nedetekovatelných ve II. trimestru (hydrocephalus, dudenální atrezie, brániční hernie, skeletální dysplazie, hydronefroza),
- detekce intrauterinní růstové retardace II. typu,
- popis placenty - popsat uložení placenty a typ zralosti.
- NT screening (UZ screening I. trimestru)
- I. UZ screening (UZ screening II. trimestru)
- II. UZ screening (UZ screening III. trimesru)
Dopplerometrie
- umožňuje sledovat jemné změny ve fetální cirkulaci - využití při hodnocení fetálního distressu,
- standardně prováděna měření v arteria umbilicalis, v arteria cerebri media a v ductus venosus,
- využití při sledování stavu plodů v souvislosti s alloimunizací.
USG při invazívních výkonech
- využití při provádění CVS, amniocentese, placentocentese, cordocentese,
- intraumbilikální transfuze,
- punkce výpotku či ascitu,
- intraamniální aplikace léků (prostaglandiny ve II. trimestru při terminaci gravidity),
- selektivní fetocida,
- využití Dopplerova jevu.
Hlavní testy jsou
- standardní – nabídnuty každé těhotné ženě (převážně neinvazivní)
- nestandardní – nabídnuty určité skupině žen (převážně invazivní)
Měření nuchální řasy – nuchální translucence
Ultrazvukové měření ztluštění na šíji plodu. Ideálně provedeno v 13.-14. týdnu gravidity. Tato metoda je založena na skutečnosti, že 70 % plodů s Downovým syndromem má významný otok na šíji způsobený nahromaděním tekutiny.
Stanovení PAPP – A a volného beta-hCG
Stanovení dvou plasmatických bílkovin – možných ukazatelů fetálních anomálií. Ideálně provedeno v 9.-11. týdnu gravidity. Tento test v kombinaci s měřením nuchální řasy může odhalit až 87 % plodů s Downovým syndromem.
Triple test
Účelem testu je stanovit hladinu tří sérových bílkovin:
- alfafetoproteinu (AFP)
- lidského choriového gonadotropinu (hCG) a - estriolu (E3) v mateřské krvi a jejich vzájemný poměr přičemž se bere do úvahy váha pacientky, věk a délka těhotenství.
Optimální doba testu je 16,5.–17. týden těhotenství (rozmezí 16–20). Hladina AFP má vztah k vadám nervové trubice (mícha, mozek), hCG odráží riziko Downova Syndromu a hladina estriolu odráží celkové riziko těhotenství.
16 Péče o rodičku v I. době porodní
16 Péče o rodičku v I. době porodní
16.5 Testovací otázky
První doba porodní začíná nástupem pravidelných děložních stahů a končí úplným zánikem branky. Stahy děložní svaloviny začínají v děložním fundu a šíří se směrem dolů. Děložní hrdlo se zkracuje a dilatuje, až je celé spotřebováno, zůstane jen zevní branka – tak vzniká porodnická branka. Rozeznáváme 3 fáze první doby porodní: latentní (pasívní) - dilatace hrdla do 3 cm, kontrakce à 5min středně silné, bolest v bedrech, aktivní - dilatace hrdla na 4 -7 cm, kontrakce à 2 min, intenzita silná, přechodná (transitorní) - dilatace hrdla na 8-10 cm, intenzita kontrakci silná à 2-3 min (LEIFER, 2004).
16.1 Příjem rodičky
16.1 Příjem rodičky
Administrativní příjem rodičky
Rodička se přijímá na prenatální ambulanci nebo ambulanci porodního sálu
- vyhledání karty z kartotéky
- kontrola údajů z těhotenské průkazky
- sběr porodnické anamnézy
- důkladné vyplnění porodopisu
- vyplnění pojišťovny dítěte
- vyplnění matriky
- identifikace rodičky
- podepsáni informovaného souhlasu
Fyzický příjem rodičky
Intervence porodní asistentky:
- změření a záznam FF (TK, P, TT)
- vyšetření moči na bílkovinu, cukr, ketolátky
- změření pánevních rozměrů
- kontrola otoků na HK a DK¨
- kontrola a záznam hmotnostního přírůstku během těhotenství
- průkaz odtoku plodové vody - Temesváryho zkouška
- oplach rodidel dezinfekčním prostředkem před vaginálním vyšetřením
- zabezpečit sterilní vložku na rodidla
- CTG (20 min)
16.2 Zevní předporodní vyšetření
16.2 Zevní předporodní vyšetření
A, Celkové fyzikální vyšetření - pohledem aspekce
- habitus (somatotyp): výška, hmotnost, konstituce, držení těla a chůze
- kůže: pigmentace, strie, kožní defekty, hydratace
- hlava: zabarveni spojivek a exoftalmus, pigmentaci na obličeji (chloasma uterinum)
- tvar břicha (ovoidní - primipary, kulovité - vícerodičky), jizvy po operacích, rozestup přímých břišních svalů (diastáza), pupeční jamka (vyhlazena)
- krk: štítná žláza (viditelně zvětšena), jizvy
- hrudník: prsa, pigmentace, strie, přítomnost kolostra, stav bradavek
- HK: otoky, jizvy, patologie
- genitál (typ ochlupení, varixy, hygiena)
- DK : varixy, otoky a trofické poúrazové změny
B, Pozorování psychického stavu rodičky– klidná, bázlivá, ustrašená, řečový projev (srozumitelnost, koktavost, adekvátnost odpovědí), spolupráce, orientace.
C, Speciální zevní vyšetření - 1. pohledem, 2. pohmatem, 3. poslechem, 4. měřením
1. Pohledem - popis břicha
Tvar: hruškovité, ovoidní, kulovité
Linea fusca: pigmentovaná
Pupeční jamka: nevyhlazená, vyhlazená
Strie: přítomné, nepřítomné (+, -), staré (stříbrné), nové (červené)
Jizvy: (APPE - appendectomie, LPSK – laparoskopická operace, S. C. – seactio cesarea, HY – abdominální hysterectomia, jizva po plastice břicha)
Diastáza břišních svalů: přítomná, nepřítomná (+, -)
Kýla: přítomná, nepřítomná (+, -)
2. Pohmatem – palpací
Zevní předporodní vyšetření poskytuje informace o délce trvání těhotenství a uložení plodu v děloze (určíme tak polohu, postavení, držení plodu a naléhání). Systém zevního palpačního vyšetření se nazývá Leopoldovy hmaty s modifikací podle Pawlika. Umožňují jednoduše proveditelné posouzení růstu plodu (Roztočil, 1998, s. 25).
Vyšetření dělohy
a) velikost dělohy (Leopoldův hmat) se zjišťuje ohraničením děložního fundu (určuje výši fundu děložního a tím i stáří těhotenství). Postup: obě ruce volně položíme na děložní fundus a určujeme, jak vysoko sahá, přičemž orientačními body jsou spona pupek a dolní okraj mečovitého výběžku prsní kosti. Velikost dělohy se vypočítá též podle vzdálenosti spona - fundus v cm.
Výška děložního fundu
b) palpace děložních hran
1) Děložní tvar
- hruškovitý (primipary, poloha podélná)
- ovoidní (sekundipary, poloha podélná)
- kulovitý (dvojčata)
2) Děložní verze určuje vzdálenost od střední břišní čáry k hranám dělohy. Uložení dělohy – vpravo (dextroverzetorze), vlevo (sinistroverzetorze)
Děložní tvar a děložní verze
Dextroverzetorze
Sinistroverzetorze
c) Pawlikův hmat I fáze
- Obsah dolního děložního segmentu - plný, prázdný
- Velikost (kefalopelvický nepoměr, poměr), tvar (ovoidní, kulovité), konzistence naléhající části (tuhá – hlavička, tuhá – zadeček)
d) Pawlikův hmat II. fáze
- Průběh krční rýhy hmatáme u polohy podélné hlavičkou. Krční rýha probíhá u I. postavení, levého, obyčejného, méně obyčejného (přední, zadní) šikmo zprava hoře, doleva dolů. Krční rýhu nehmatáme u konce pánevního.
Vyšetření sklonu krční rýhy Vyhmatání krční rýhy
Postavení I. levé, obyčejné, přední
e) Pawlikův hmat III. fáze
- Vztah hlavičky plodu k pánevnímu vchodu
- Hmatá se vzdálenost středu krční rýhy nad horním okrajem stydké spony
- Hmat, který informuje o kefalopelvickém (C-P) poměru, nepoměru
Progrese hlavičky do porodních cest zevním hmatem:
- Krční rýha 5 prstů nad sponou - hlava naléhající v indiferentním drženi nad vchodem, krční rýha vodorovná, hlavička balotuje.
- Krční rýha 4 prsty nad sponou - hlava naléhá na vchod pánevní, pohyblivost hlavy omezená, začíná flektovat, krční rýha šikmá
- Krční rýha 3 prsty nad sponou - hlava vstouplá malým oddílem, hlava málo pohyblivá, lze posunout, krční rýha šikmá
- Krční rýha 2 prsty nad sponou - hlava vstouplá velkým oddílem, hlava pevně fixovaná
- Krční rýha 1 prst nad sponou - hlava v pánevní šíři je zevně téměř nehmatná. Krční rýha v rovině spony - celá hlava vstouplá do malé pánve, na pánevní vchod naléhá přední raménko (ROZTOČIL, 2008; ČECH, 2006; LEIFER, 2004).
f) Budínův hmat
- Uložení hřbetu a malých částí plodu po obou stranách dělohy
- Velké časti porovnáváme podle jejich tvrdosti
- Upřesnění postavení plodu
16.3 Vyšetření poslechem OP (průkaz vitality plodu, průkaz akce srdeční)
16.3 Vyšetření poslechem OP (průkaz vitality plodu, průkaz akce srdeční)
Ozvy plodu lze vyšetřit stetoskopem, dopplerovským přístrojem, ultrazvukovým detektorem, CTG.
Při poslechu ozev stetoskopem:
- Kontrolujeme současně pulz matky na arterii radialis, abychom rozlišili pulz matky od pulzu plodu.
- Měříme vždy celou minutu.
- Fyziologická hodnota ozev plodu je 110-150/min.
- Hodnotíme frekvenci, ohraničení, pravidelnost ozev.
- OP sledujeme pravidelně po 15´.
- OP zapisujeme do průběhu porodopisu společně s časem a podpisem PA.
- Jakékoliv nepravidelnosti či nejasnosti ozev plodu hlásíme lékaři.
- Poslech ozev může být stižen obezitou rodičky, změnou polohy plodu, polyhydramniem (ČECH, HÁJEK, 2006).
Nevýhodou auskultace stetoskopem je identifikace pouze bazální frekvence a decelerací a neidentifikace závažných patologii (MĚCHUROVÁ, 2012).
Při poslechu ozev US detektorem:
Pokud je dostatečně citlivý ultrazvukový detektor, tak je možné prokázat srdeční činnost embrya již od 8.-10. týdne těhotenství.
Místa maximální auskultace ozev plodu podle polohy a postavení plodu
- břicho si v oblasti pupku rozdělíme na čtyři kvadranty
- poloha podélná hlavičkou - maxima slyšitelnosti v dolních kvadrantech (ve středu umbilikospinální čáry - čára mezi pupkem a spinou iliacou ant. sup.).
-- PPHL, postavení I. slyšitelnost v levém dolním kvadrantu
-- PPHL, postavení II., slyšitelnost v pravém dolním kvadrantu
- poloha podélná koncem pánevním - maxima slyšitelnosti v horních kvadrantech
-- PPKP, postavení I. slyšitelnost v levém horním kvadrantu
-- PPKP, postavení II. slyšitelnost v pravém horním kvadrantu
- poloha příčná, maxima slyšitelnosti v oblasti kolem pupku
-- postavení I. slyšitelnost v oblasti pupku vlevo
- -postavení II. slyšitelnost v oblasti pupku vpravo
- tato metoda odliší jen velké patologie, přesněji bychom srdeční činnost zhodnotili kardiotachografem (indikujeme ji, najdeme-li dopplerem šelest)
Kapesní ultrazvukový detektor - dopplerovský přístroj
Při poslechu ozev CTG
CTG elektronické monitorování srdeční frekvence plodu:
Zevní snímání - ultrazvukový snímač se umístní na břicho těhotné ženy, v místě maxima slyšitelnosti ozev plodu
Vnitřní monitorování - používá se skalpova elektroda (spirální intradermální), která se umísťuje na hlavičku mimo švy a fontanely a u KP mimo zevní genitál. Podmínkou vnitřního monitorování je otevřená branka na 2 cm a více, odtekla VP, fixovaná velká naléhající část - hlavička, KP nebo neúplný řitní konec pánevní
Skalpova elektroda
Telemetrie - bezdrátová registrace srdeční akce plodu, jde o přídatné zařízení CTG, výhodou je neomezený pohyb matky (MĚCHUROVÁ, 2012).
Kardiotokograf
Měřením pánevních rozměrů
Zevní měření pánve
- Pánev měříme zevně pelvimetrem dle Baudelocquea-Breiskyho.
- Žena je v poloze na zádech, DK má natažené, HK volně podél těla. PA sedí na lehátku po pravé straně ženy.
- Distantia bispinalis - vzdálenost mezi zevními okraji horních trnů kyčelních kostí průměrně 25-26 cm.
- Distantia bicristalis - největší vzdálenost hřebenů kosti kyčelních - 28-29 cm.
- Distantia bitrochanterica - vzdálenost mezi zevními okraji obou trochanterů major - 31-32 cm.
Měření pánevních rozměrů distancia bispinalis a bicristalis
- Conjugata externa (diameter Baudelocqueův) - vzdálenost trnu od středu lubosakrální meziobratlové ploténky pod trnem 5 bederního (vrchol Michaelisovy routy), k zevnímu hornímu okraji symfýzy. Při měření conjugata externa - žena leží v poloze na levém boku, levou nohu má v koleni i kyčli pokrčenou, pravá je natažená. Conjugata externa - měří 19-20 cm, pokud odečteme 9 cm, získáme přibližný rozměr conjugata vera - přímého průměru pánevního vchodu (11 cm).
- Měření příčného průměru pánevního východu - měříme na porodnickém vyšetřovacím stole zkříženým pelvimetrem, branže pelvimetru přitlačíme k vnitřním plochám sedacích hrbolů sedacích kostí, k naměřené hodnotě připočteme 1,5 cm (měkké části) Součet měří 11 cm. Jednodušší je odhad prostornosti pomocí Rubeškova hmatu vtlačením pravé pěsti mezi sedací hrboly, pokud se pěst nevejde, je pánev příčně zúžená (každý porodník má znát rozměry své ruky).
Vnitřní měření pánve
- Pokud nahmatáme promontoria průměrně dlouhými prsty, jde o zúžení přímého průměru pánevního vchodu.
- Měříme hlavně délku conjugata diagonalis od promontoria k dolnímu okraji smyfýzy (lig. arcuatum); jediný přímo měřitelný rozměr. Do pochvy zavedeme do špetky uspořádaný 2. a 3. prst, třetím prstem se snažíme dosáhnout promontoria, radiální hrana ruky je přitom opřená o dolní okraj symfýzy a toto místo vyznačujeme ukazovákem levé ruky (označíme na svém prstu místo, kdy jsme se dotkli promontoria), držíme si tam ten prst a pak po opláchnutí změříme délku conjugata diagonalis speciálním měřidlem s posuvným jezdcem (ČECH, 2006).
Hodnoty conjugata diagonalis
- normální vzdálenost je 13 cm
- hodnoty kolem 12 cm - pánev je hraničně zúžená (musíme dobře zvážit porod poševní cestou, K-P nepoměr)
- hodnoty kolem 11 cm - značné zúžení, řešíme prakticky vždy S.C.
CTG
Intrappartální monitoring plodu:
- kardiotokografický záznam
- pulzní fetální oxygenometrie
- fetální EKG
- mikroodběr kapky krve podle Sahlinga
CTG:
- Kardiotachogram
Srdeční frekvence plodu + akustický výstup
- Tokogram
Děložní činnost
CTG
Kardiotokografický nález je hodnocen třemi stupni závažnosti jako fyziologický,
suspektní nebo patologický podle FIGO. Záznam musí trvat 20´, v některých případech i 40´.
Klasifikace CTG
- antepartální CTG - fyziologický, suspektní, patologický
- intrapartální CTG - fyziologický, suspektní, patologický
CTG popis |
Fyziologický
|
Suspektní (projev
kompenzace) |
Patologický (projev dekompenzace – včetně
možnosti kombinace patologických a
přechodných znaků) |
CTG 3 základní typy frekvenčních změn |
|||
Dlouhodobé
frekvenční
jevy jsou charakterizovaný - BF (střední úroveň OP trvající 5-10´, t/min)
|
Normokardie
110–150 t/min
|
Lehká tachykardie s BF 150-170 t/min
déle než 10 (hypertermie matky, plodu)
Lehká bradykardie s BF 110-100t/min (po předchozí tachykardii svědčí o počínající hypoxii)
|
Těžká tachykardie
BF 170 t/min a více
BF nad 180t/min - (rozvoj hypoxemie, hypoxie, metabolická acidóza) Příčina:infekce matky nebo plodového vejce, nezralý CNS plodu, anemie matky nebo
plodu, akutní krvácení, podání parasympatolytik matce (atropin), podání beta-sympatomimetik
matce (Gynipral), mateřská tachykardie, hypertermie matky, hypotenze matky, exogenní stimulace
plodu, převodní poruchy, hypoxie.
Těžká bradykardie s BF méně než 100t/min
OP 100-80 po 3´
OP pod 80 za minutu po 2 ETI:podání kokainových lokálních anestetik
(Marcain) – tzv. prolongovaná decelerace, idiopatická decelerace, která se spontánně upraví
(nevyžaduje žádných opatření), supinní syndrom, terminální bradykardie – asfyxie (známka
počínající smrti plodu, plod je již trvale poškozen)
|
Středně
dlouhé
frekvenční
jevy:
přechodná frekvenční zrychlení a zpomalení, vycházejí z normo-tachy - bradykardiální bazální srdeční frekvence
Akcelerace-přechodná zvýšení frekvence OP o 15t /min trvající od 15s do 3 min
Decelerace- přechodné zpomalení frekvence OP pod úroveň bazální linie o 15 t/min v trvání 10 s až 1 min
Periodické decelerace závislost na kontrakcích |
Sporadické akcelerace (nezávislé na kontrakcích, reakce plodu na pohyb, či akustické, mechanické podněty)
Sporadické decelerace nezávislé na kontrakcích DIP 0 (strmý pokles a rychlý návrat k bazální linii v trvání méně než 10 s při krátkodobé kompresi
pupečníku v souvislosti s pohybem plodu)
Sporadicky prolongované deceleraci (EDA, sy. venae cavae |
Periodické akcelerace se vážou na minim 3 kontrakce za sebou Periodické decelerace rané DIP I Zrcadlový obraz kontrakce
Suspektní: 1-3 dec/20 min.
Patologické: více než 4dec/20 min. (komprese hlavičky DDS, u předčasných porodů, tlak fundu na hlavičku při poloze koncem
pánevním)
|
Periodické decelerace pozdní DIP II (Fázový posun o 30-60s za vrcholem kontrakce, uteroplacentární insuficiencie = hypoxemie)
Periodické decelerace variabilní - DIP I. -DIP II., (Má různý tvar (V, U, W) i různý časový vztah ke kontrakci rychlý vzestup a rychlý pokles) (suspektně se zařazují dle závažnosti decelerací a doby porodní) „V“ svědčí pro přechodnou okluzi pupečníkových cév, „U“ forma pro dlouhodobější kompresi, „W“ je typická pro pravý uzel nebo výhřez pupečníku.
Prolongovaná decelerace (pokles OP trvá od 1 do 3 min, pokles OP trvá pod 80t/min trvající od 1 min do 2 min hypoxie) objevuje se např. při náhlém poklesu krevního tlaku u těhotné (sy DDŽ,
krevní ztráty, oběhové selhání, šokový stav) |
Krátkodobé
frekvenční
jevy jsou dané šíři oscilačních pásem |
Pásmo undulatorní Normální (F)
síře 10-25 t/min
|
Pásmo zúžené undulatorní(zúžené kolísání) (S)
Šíře pásma 5-10t/min. – útlum fetální cirkulace.(Vyloučit spící plod, farmakologický útlum = fyziologický)
Pásmo saltatorní „skákavé
Šíře více než 25t/min
(kompenzační reakce při parciální kompresi pupečníku) |
Pásmo silentní- „mlčící, ticho (P). Šíře pásma méně než 5t/min (těžký stupeň hypoxie plodu ukončení těhotenství) (Vyloučit: spánek plodu buzení, farmakologický útlum- kortikoidy) |
Zdroj: ČECH, 2006, MĚCHUROVA, 2012, PAPIRNÍKOVÁ, 2006, ROZTOČIL, 2008
Vaginální vyšetření - vnitřní
Při vnitřním vyšetření se sleduje:
a) stav zevních rodidel – bpn., ochlupení, hygiena, varixy, fluor, opruzeniny, otoky
b) pochva – prostorná, volně prostupná, úzká
c) přední poševní klenba
- prázdná - pánevní vchod je ještě prázdný, u polohy přechodně šikmé a polohy příčné. Cave - placenta praevia - vysoko stojící část plodu!
- plná - hlavička nebo KP těsně naléhá na pánevní vchod, klenba plná, má buď tvar konkávní je nevyvinutá, nebo je vyklenuta konvexní – vyvinutá.
d) hrdlo – zjišťujeme skóre podle Bishopa (těhotensky nalez), pokud ještě není vytvořená porodnická branka. Tvar, lokalizace - uložení, zkrácení - délka na falangy, dilatace - prostupnost (pro prst), konzistence
e) branka – když je hrdlo zašlé, hodnotí se branka
- průměr v cm
- okraje (ostré, kulaté, navalíte, edematózní, tenké, tuhé, navalíte)
- poddajnost (spastická a rigidní)
f) naléhající velká část - hlava plodu nebo KP, naléhá na vchod pánevní, hlavička vstupuje malým oddílem, velkým oddílem, v šíři, v úžině, ve východu
Vyšetření progrese hlavičky - při vyšetřování postupu hlavičky se orientujeme podle švů a fontanel ve vztahu k pánvi. Postup hlavičky je určen vztahem procházejícího obvodu k pánevním rovinám
Hlavička volně naléhá na vchod
klenba je prázdná, hlavička je vysoko, balotuje
Hlavička naléhá na vchod
hlavičku lze volně vysunout, je hmatná celá zadní stěna symfýzy
Hlavička malým oddílem vstouplá
vedoucí bod je pod rovinou pánevního vchodu, hlavičku ještě lze
vysunout, jsou hmatné dolní 2/3 symfýzy
Hlavička vstouplá velkým oddílem
nehmatáme oblasti ohraničující vchod pánevní, vpředu nelze vyhmatat horní 1/3 stydké spony
Hlavička v pánevní šíři
vpředu hmatáme dolní okraj symfýzy a vzadu dolní třetinu vyhloubení křížové kosti
Hlavička v úžině
hmatáme dolní okraj spony a zadní stěnu kostrč
Hlavička ve východu
vedoucí bod je vidět pod sponou, hráz se vyklenuje, napíná, řitní otvor kruhovitě zeje
Při poloze podélné KP, hmatná genitoanální rýha, která se promítá do příslušného průměru pánevní roviny (tak jak šev šípový na hlavičce), lokalizace kostrči se identifikuje obdobně jak fontanely na hlavičce. U KP, jsou hmatné oba hrboly sedacích kostí.
- šev šípový – nediferencuji, nehmatám, v příčném, šikmém, přímém průměru V prvém šikmém průměru, kde pod sponou, tedy ventrálně, zasahuje do levé strany rodičky, u druhého šikmého průměru zasahuje do pravé strany. Směr definujeme podle polohy, kterou by zaujímala malá fontanela na ciferníku.
- malá fontanela - nediferencuji, hmatám u č. 2, 10, 11 dle ciferníku na hodinách nebo se používají výrazy fontanela vlevo, vpravo, vpředu, vzadu dle průměru šípového švu.
Příklad:
-š.š. I. šikmý průměr, postavení I. levé přední - M.F. vlevo vpředu (č. 2)
-š.š. I. šikmý průměr, postavení II. pravé zadní - M.F. vpravo vzadu (č. 8)
g) palpace, malých částí
- naléhající pupečník je v dolním pólu zachovalého vaku blan
- výhřez pupečníku při prasknutí vaku blan
- ručka při PPHL - salutující ručka
- výhřez ručky při příčné poloze
- nožky plodu - při úplném KP, při neúplném konci nožkou nebo nožkami a při příčné poloze
h) vak blan
- zachovalý – nezachovalý, praská
- hmatný vak blan – plochý, vyklenutý, ve tvaru přesýpacích hodin u poloh příčných
ch) voda plodová
- zachovalá – odtéká
- barva čirá, zkalená, zbarvená krvi, smolkou, mazem
- množství
- pach
Při podezřeni na infekci odebíráme materiál na mikrobiologické vyšetřeni, odebíráme krev matky na biochemické vyšetření.
i) kontrakce
- pravidelné - nepravidelné - ojedinělé
- frekvence
- síla
j) krvácení
- nekrvácí – krvácí
- krvácí – kvalitu, silně, slabě
k) OP – po vyšetření, odtoku VP
Cervix skóre - stav přední klenby poševní, charakteristiky děložního hrdla
Zdroj: http://tehotenstvo.rodinka.sk/kym-rastie-brusko/vysetrenia/tajne-kody-tehotenskej-knizky-3-cast/
CS hodnocení děložního hrdla (cervix uteri) v těhotenství, resp. v jeho pozdější fázi. Cervix skore (CS) je číselné vyjádření zralosti děložního hrdla. Hodnotí se (0 až 2 body) naléhající část plodu, dilatace (stupeň rozevření), zkrácení čípku, jeho konzistence a lokalizace. Max. hodnoty 10 bodů CS dosahuje na konci těhotenství (v takovém případě je naléhající část plně vyvinutá, hrdlo je přes 1,5 cm dilatováno, zkráceno pod 50 %, čípek je měkký a lokalizován ventrálně. Když cervix skore přesáhne kritickou hodnotu pro daný týden těhotenství, signalizuje to hrozící potrat nebo předčasný porod.
Vnitřní vyšetření malé pánve - prostornost pánve, přítomnost překážek
- Zadní stěna stydké spony
Pátráme po exostózách (povrchový kostní výrůstek z tkáně kosti nebo chrupavky), které jsou nebezpečné pro plod. Hodnotíme bolestivost při diastáze (rozestupu) spony, vyskytující se často na konci těhotenství.
- Arcus pubis
Hodnotíme stydký obloukovitý úhel ramen stydkých kostí. Fyziologická hodnota je cca 90°.
- Trny sedacích kostí (spinae ischiadicae). Měříme vzdálenost spinae ischiadicae a laterálně ohraničující pánevní úžinu.
- Kostrč
Při kontrole kostrči se orientujeme na poúrazově ohnutou a osifikovanou kostrč, která zužuje pánevní východ. Pokud se přehlédne tato skutečnost, musí se provést refraktura kostrče na konci vypuzovací doby (pacientkami poporodně špatně snášená bolest).
- Prohloubení křížové kosti
- Promontorium
Pokud nahmatáme průměrně dlouhými prsty promontorium, jde o zúžení přímého průměru pánevního vchodu a změříme conjugata diagonalis (Čech, 2006).
- Pánevní vchod
Hodnocení celkového sklonu pánevního vchodu. Patologický sklon se vyskytuje u asimilačních pánví při sakralizaci lumbálního obratle, u které je pátý bederní obratel L5 připojen ke kosti křížové (ČECH, 2006).
Anatomie pánve
Pánevní roviny
Povinnosti porodní asistentky
Příjem rodičky na PS
Příjem rodičky na por. sál
Důvody přijmu:
- Oteklá plodová voda.
- Pravidelné kontrakce.
- Krvácení.
- Tlak na konečník.
- Odeslána klientka obvodním gynekologem.
- Subjektivní pocity strach o dítě.
Přehled příjmu:
- Administrativní příjem a identifikace rodičky.
- Porodnická anamnéza.
- Zevní (změření pánevních rozměrů, zevní vyšetření k určení polohy a postavení
plodu, vyhmatání výšky a směru krční rýhy k časné diagnóze nepoměru
mezi hlavičkou a pánví, event. patologických poloh plodu)
a vnitřní porodnické vyšetření.
- Amnioskopie (zachovalý VB a branka na 2 cm a více).
- Vstupní CTG 20´ (potvrzení vitality plodu).
- Vyšetření FF: TK, P, TT.
- Zjištění hmotnostního přírůstku v těhotenství.
- Vyšetření moči na B, C, ketolátky.
- Temesváryho zkouška.
- Právní dokumentace (souhlasy).
- Epikríza vyšetřených nálezů se stanoveném vstupní dg.
- Způsob a rozsah přípravy k porodu určuje lékař dle vlastního nálezu.
Příprava rodičky k porodu
- Oholení zevního genitálu
Respektovat rozhodnutí klientky. Vysvětlit důležitost oholení genitálu - přehlednost terénu, minimalizace rizika infekce, lepší hojení poporodního poranění (episiotomie).
- Vyprázdnění tlustého střeva
Očistné klyzma - respektovat rozhodnutí klientky. Vysvětlit přínos očistného klyzma - lepší a hygieničtější podmínky pro vstup dítěte na svět, minimalizace infekce, lepší komfort pro klientku. Nevyprázdnění tlustého střeva zpomaluje postup naléhající části plodu, tlumí kontrakce, znečišťuje okolí rodidel, nebezpečí zavlečení infekce. Během hodiny, kterou příprava trvá, by se měla vyprázdnit klientka – rodička asi 3x, do pocitu úplného vyprázdnění.
CAVE při kontrakci se rodička nemůže vyprazdňovat, hrozí nebezpečí porození dítěte do WC. Důležitá je komunikace mezi klientkou a porodní asistentkou, aby rodička nahlásila odtok plodové vody, během přípravy a hlásila tlak na konečník i mimo kontrakci.
- Vyprázdnění močového měchýře
Možnost vyprázdnění močového měchýře – spontánně nebo jednorázové vycévkovaní. Plný močový měchýř brání postupu dítěte porodními cestami.
- Poslech OP
Poslech ozev UZ detektorem a kontrola porodnického nálezu po dobu přípravy
- Kontinuální dohled na rodičku v průběhu přípravy.
- Celková očista ve sprše
Po koupeli, sprše si žena oblékne čistou košili a je i s dokumentací odvedena na porodní box.
Péče o rodičku v I. době porodní
- Vaginální vyšetření á 1,5–2 hod. (fyziologický průběh) kontrola vstupování hlavičky.
- CTG - kontinuálně (zkalená voda - dyskomfort plodu) nebo intermitentně (fyziologický průběh) (1x za 2-3 hod) Na záznamu pak hodnotíme sílu a frekvenci kontrakcí, bazální tonus a sledujeme ozvy plodu v reakci na děložní činnost. Záznam se točí vždy po jakékoliv změně stavu - odtok VP, dirupce VB, EDA, aplikace Oxytocinu.
- Poslech OP po 15 min. při pravidelných kontrakcích a při nepravidelných kontrakcích po 30´(zápis do dokumentace s časem a podpisem porodí asistentky).
- Moniotoring FF - TK à 2-3 h, TT à 6 h.
- Vedení partogramu (porodopisu) nezbytná součást porodu vést od 1. doby porodní - od nástupu pravidelných děložních činností.
- Pohyb mimo lůžko do 1. poloviny první doby porodní a využití alternativních úlevových poloh, analgetických metod.
Při poloze vleže je optimální poloha na tom boku, kam směřuje hřbet plodu.
- Použití analgezie farmakologické dle ordinace lékaře (epidurální anestezie, lytická směs) a využití nefarmakologické metody tišeni bolesti (hydroanalgezie, aromaterapie, muzikoterapie, míč, masáže, vertikalizace rodičky).
- Kontrolování psychického stavu rodičky.
- Korigovat spolupráci s doprovodem u porodu (otec, rodina, dula).
- Po spontánním odtoku VP, kontrola porodnického nálezu, abychom vyloučili výhřez pupečníku (zápis o kvalitě vody - barva, pach, množství, čas).
- Dirupce vaku blan v průběhu I. doby porodní (pozor na výhřez pupečníku, vasa praevia).
- Zajištění intravenózní přístupu – intravenózní periferní kanylu, centrální žilní katétr. U primárně a sekundárně slabé děložní činnosti se zintenzívní aplikace minimálně 2j. Oxytocinu v G 5% 500 ml. Při prolongovaném průběhu I. porodní doby, energetická substituce parenterální výživou (G 5%).
- Zabezpečení jídla pro rodičku.
- Kontrolování příjmu tekutin, kontrolování vyprazdňování a plnění močového měchýře rodičky.
- Vytvoření příjemného prostředí a důvěrného vztahu.
- Přivolání lékaře ihned, pokud nastanou jakékoli komplikace
Kontinuální ošetřovatelská péče v průběhu porodu se zaměřuje na:
- sledování plodu
- sledování rodičky
- analgezii porodních bolestí
Dirupce vaku blan
- Amniotomie je porodnický výkon, který mechanickým způsobem indukuje porod spontánní.
- Amniotomie je artificiální ruptura plodových obalů, provedená sterilním ostrým nástrojem.
- Amniotomie se provádí za účelem stimulace kontrakcí, k posílení kontrakcí.
- Pomůcky na amniotomii:
- sterilní rukavice
- sterilní branži amerických kleští
- stetoskop, CTG
POSTUP dirupce:
Souhlas pacientky
Vaginální vyšetření
- zjistíme dilataci děložního hrdla (branka u prvorodiček asi 6 cm, u vícerodiček asi 4 cm)
- naléhající část plodu minimálně pevně fixovaná ve vchodu pánevním
- stav plodu
- klene se dolní pól vaku blan
Poloha:
- rodičku polohujeme do gynekologické polohy a dáme pod ní podložní mísu
Výkon:
- mezi zavedený 2. a 3. prstem ruky vsuneme hrot branže amerických kleští až k dolnímu pólu vaku blan a za kontrakce tento dolní pól vaku blan protrhneme, zavedenými prsty
- dbáme na to, aby příliš prudce neodteklo větší množství plodové vody
Po dirupci hodnotíme
- Plodovou vodu – množství, barvu, zápach, charakter - kvalitu (čirá a vločky mazu - fyziologická), (zelená, zkalená, zapáchající – patologie).
- Ozvy plodu do 1 minuty po dirupci.
- TT – 2-3 h.
Do porodní křivky zapíšeme čas amniotomie, charakter vody, ozvy plodu a tělesnou teplotu rodičky. Každý zápis obsahuje razítko a podpis PA.
Komplikace dirupce
- Výhřez pupečníku – proud vody, polyhydramnion, malý plod, plod vysoko v pánvi.
- CTG – mimo hodnotu 110-160 za minutu.
- Infekce – vagina – děloha.
- Abrupce placenty – např. polyhdramnion – placenta se neudržení na nidovaném místě.
Druhy diruptorů
- Americká klestě jednozubé
- Jednorázový diruptor v podobě amerikánu
- Jednorázový prstový diruptor
Indikace dirupce
Ze strany matky
- Hypertenze.
- Diabetes mellitus.
- Onemocnění ledvin.
Ze strany plodu
- Zpomalený růst.
- Smrt plodu.
- Prodloužené těhotenství.
Kontraidikace amniotomie
Ze strany matky
- Abnormální rozměry pánve.
- Herpetická infekce genitálu.
- Placenta praevia.
- Vasa praevia
Ze strany plodu
- Vysoký stav - nezralost plodu, úzká pánev.
- Abnormální naléhání plodu.
Sledování celkového stavu ženy
Je důležité je vytvořit mezi ženou a poskytovatelem péče dobrý vztah. Během I. a II. doby porodní by měl být pravidelně hodnocen tělesný a duševní stav ženy.
Hodnocení tělesného stavu ženy zahrnuje:
- Měření teploty.
- Měření tepu.
- Měření krevního tlaku.
- Kontrola příjmu tekutin.
- Kontrola výdeje moči.
Hodnocení duševního stavu ženy zahrnuje:
- Zhodnocení bolesti.
- Zajištění soukromí pro ženu během porodu.
- Respektování jejího výběru osob, které mají být u porodu přítomny.
- Zamezení vstupu nepotřebných osob do místnosti, ve které porod probíhá.
- Zajištění potřeby podpory.
- Zajištění potřeby pomoci.
- Zajištění potřeby informovanosti.
- Eliminace stresujících předmětů (jehly, instrumenty).
- Poslech ozev.
Sledování tělesného stavu rodičky i dítěte a psychického stavu rodičky, by mělo pokračovat až do ukončení celého porodního procesu.
16.4 Management bolesti v I. době porodní
16.4 Management bolesti v I. době porodní
16.4.1 Nefarmakologická psychologická metoda
16.4.1 Nefarmakologická psychologická metoda
Předporodní příprava
Příprava těhotných žen k porodu vznikla nezávisle v Anglii a v sovětské Ukrajině a po několik desetiletí byla chápána především jako metoda snižující porodní bolest.
1. Dick-Read (Anglie) - koncepce přirozeného porodu
- úzkost zvyšuje napětí dolního děložního segmentu => bolest
- relaxační cviky + ↓ úzkost ženy
- vysvětlení mechanismu porodu + nácvik rychlého dýchání během kontrakce
2. Velvovskij (Ukrajina) metoda porodnické psychoprofylaxe v 50. letech Lamazova metoda
- vysvětlení průběhu porodu => odstranění strachu z porodu
- techniky – hlazení břicha, sledování doby mezi kontrakcemi, těhotenský tělocvik, rychlé povrchní dýchání za kontrakce.
Psychoprofylaxe před porodem se dnes provádí pragmatičtěji než dříve a klade si za úkol připravit ženu k porodu všestranně a to i na jeho možný nefyziologický průběh. Kromě rodičky samotné se dnes věnuje pozornost i budoucím tatínkům, vzhledem k jejich aktivní účasti u porodu.
Cíle moderní psychoprofylaxe, přípravy na porod:
- zmírnění porodních bolestí
- eliminace strachu a úzkosti
- humanizace porodnictví (HERETIK, 2007).
Obsah předporodní přípravy:
- informovat o těhotenství (výživa, životospráva, tělesné, psychické změny, termín porodu)
- informovat rodiče o sociálních a pracovních důsledcích těhotenství
- seznámit ženu a jejího partnera s průběhem porodu (předporodní období, příjem do porodnice, první doba porodní - úlevové polohy, relaxace, dýchání; druhá doba porodní - porodní polohy, dýchaní; třetí doba porodní, poporodní období) včetně porodnických operací
- seznámit ženu s relaxačními technikami v průběhu těhotenství (jóga, těhotenský tělocvik, plavání) i porodu (aromaterapie, muzikotrrapie) (ROZTOČIL, 2001).
- informovat o možnostech analgezie za porodu (farmakologická a nefarmakologické metoda vnímání bolesti a možnosti jejího ovlivnění, posílení sebedůvěry)
- seznámit ženu se zásadami péče o dítě po porodu (kojení, hygiena)
- šestinedělí z hlediska matky, sexualita po porodu, hygiena, výživa, sport, spánek (RATISLAVOVÁ, 2008).
Otec u porodu
a) Pozitiva
- opora
- podpora
- odstranění pocitu osamocení v neznámém prostředí
- zmírnění bolesti
- efektivnější relaxace
- prohloubení vztahu mezi partnery
- prohloubení vztahu i otce k dítěti
- nově vzniklá rodina, která může společně po porodu odpočívat a vychutnávat radost z nového života a vzájemné blízkosti, zažívá nenahraditelné chvíle
b) Negativa
- psychické trauma (citlivý nebo labilní nastávajícího otce)
- sexuální trauma (pohled na krev, rodící se miminko)
- kolaps
- negativní stimulace ženy v období relaxace
Muzikoterapie
Muzikoterapie je metoda využívající hudbu ke zmírnění porodních bolestí. Pomocí hudby jsou stimulovány různé části mozku, které mají vliv na fyziologické rytmy v organismu. Dochází k psychickému a fyzickému uvolnění, dýchání i srdeční tep jsou pravidelné. Je zcela neškodná, jak pro těhotnou ženu, tak pro plod. Nevýhodou je nízký analgetický účinek, je tedy popisována jako doplňující metoda. Žena může během porodu poslouchat přenos tzv. bílého šumu. Šum připomíná zvuk zurčící vody. Během kontrakcí si žena může měnit intenzitu zvuku dle svých pocitů. Další možností je poslech hudebních motivů a kompozic, které mají relaxační účinek. Relaxační hudba je skvělým doplňkem ke všem metodám zvládání porodních bolestí. Je úzce spojena s aromaterapií a masážemi. Žena by si sama měla vybrat hudbu, která pro ni bude vhodná.
Poslech hudby:
- relaxační nebo meditační hudba,
- hudba new age
- klasická hudba (vybraná díla od Bacha, Mozarta, Saint Saense)
- hudba ze svatby
- oblíbená hudba páru
Hraní na nástroje:
- šamanský buben
- tibetskou mísu
- shakuhachi
16.4.2 Nefarmakologická fyzikální metoda
16.4.2 Nefarmakologická fyzikální metoda
Dýchání při porodu
Pro správný průběh porodu je velmi důležitý způsob dýchání rodičky.
Dýchací techniky:
- pomohou ženě uvolnit se (relaxace)
- zvyšuje vyplavování endorfinu (pocit štěstí)
- ovlivňují vnímání porodních stahů (pozornost se soustřeďuje na dech a ne na bolest)
- kontrakce jsou podstatně zvládnutelnější a méně intenzivní (okysličení svaloviny dělohy)
- dodávají rodícímu se dítěti více kyslíku (při kontrakci se snižuje přísun O2)
Správným dýcháním dochází k pozitivním psychickým i fyzickým účinkům pro matku i dítě. Průběh porodu probíhá efektivněji, rychleji.
3 základní způsoby dýchání:
Dýchaní v I. době porodní
Dýchaní v I. době porodní
1. Pomalé hluboké břišní dýchání, u kontrakcí, které nejsou tak intenzívní a frekventované, dýchaní má relaxační efekt a ženu uklidňuje
Postup: při kontrakci hluboký pomalý nádech nosem do bříška, prodloužený výdech ústy (cca 4 opakování)
Nácvik:
- leh na zádech, dolní končetiny pokrčené, chodidla opřená o podložku, mírně od sebe
- jednu dlaň položit volně na bříško
- při pomalém nádechu se nazvedává ruka na břiše
- ramena při břišním dýchání se nezvedají
2. Kombinace pomalého hlubokého dýchání a psího dýchaní, na přechodu fáze pasívní a aktivní (branka 3-4 cm), u kontrakcí, které jsou intenzívnější
Postup: na začátku kontrakce hluboký pomalý nádech nosem do bříška, prodloužený výdech ústy (cca 2 opakování), vrchol kontrakce psí dýchaní - mělké, rychlé, návrat k pomalému vydýchnutí a dýchaní, relaxace
Na začátku kontrakce je vhodné dýchat pomaleji a při vrcholu dýchání zrychlit, ke konci zase zpomalit
Nácvik:
- na začátku hluboký nádech a pomalý výdech 2x
- poté dýchat velmi rychle, s otevřenými ústy (vypláznout jazyk, stejně jako pes)
- k psímu dýchání připojte při výdechu jednoduché, efektivní vokalizace samohlásky. (ne křik), tzn. zvuky
- zvuk rozvibrujte v těle (odstranění napětí v těle)
-- A je cítit nejlépe v dolní části hrudníku
-- A je cítit nejlépe v dolní části hrudníku
-- O v břiše
-- U na pánevním dně
3. Mělké (povrchové, hrudníkové, zrychlené) psí dýchání - u kontrakcí silných a při pocitu tlaku na konečník, při nutkání tlačit. Tímto dýcháním se vyloučí hluboký nádech a tím reflexívní tlačení, kdy branka není zcela zašlá.
Postup: na začátku kontrakce nádech a výdech, navázat psí dýchání a pak se zase vrátit k pomalému dýchání
Nácvik 1:
- kolenoprsní poloha
- nádech a výdech
- rychle povrchně nadechovat a vydechovat ústy (do krku)10, 15 a 20 vteřin.
- při delším nácviku může dojít k respirační alkalóze organismu (nadměrná ztráta oxidu uhličitého v krvi), která se projeví necitlivostí končetin, mdlobou a pocitem neschopnosti popadnout dech
Nácvik 2:
- vleže na zádech pokrčit kolena
- ruce lehce položit na prsa, hrudník
- rychlý nádech a rychlý výdech (cítit pohyb pod dlaněmi na prsou)
Dýchaní v II. době porodní
Zadržení dechu a aktivní tlačení, u zašlé branky, dorotované hlavičce, odteklé VP, za kontrakce
Postup:
- hluboký nádech, zadržení dechu, silně zatlačit do konečníku, výdech
Nácvik:
- leh na zádech
- ruce podél těla
- chodidla opřená o podložku
- hluboký nádech do plic (zvedá se hrudník)
- zadržet dechy na 10 s, 20 s, 30 s
Nácvik: přidechnutí
- nádech
- zadržet dech
- znovu krátký, rychlý nádech, aniž byl předtím výdech
Nácvik: předechnutí.
- nádech
- zadržet dech
- zprudka výdech a okamžitě nádech znovu
- během jedné kontrakce, která trvá 1 až 2 minuty může žena 2x předechnout
V případě, že průběh porodu je správný, rodička je klidná a dítěti se daří dobře, respektujeme způsob dýchaní, který vyhovuje rodičce i když nekoresponduje s naučenými technikami dýchaní a fázi doby porodní.
(SIKOROVÁ, 2006, Čermáková, 2008)
Techniky dýchaní v průběhu porodu | ||
Fáze porodu |
Činnost organismu během porodu |
Dýchaní a činnost rodičky, PA |
I. Doba porodní (otevírací) |
1. Děložní kontrakce à 5´, malé intenzity |
- hluboké břišní |
1. Pasívní |
dýchání
- odlehčovací poloha (na boku,
v polosedě) | |
2. Mimo kontrakci |
relaxace, uvolnění, zavřené oči, muzikoterapie | |
2. Aktivní |
3. Děložní kontrakce à 2-3´,
bolesti silnější intenzity |
- hluboké břišní |
dýchání + psí dýchaní
- masáž křížové oblasti
- teplé obklady zad
- sprcha
- balón | ||
4. Mimo kontrakci |
klidné dýchaní, relaxace, muzikoterapie | |
3. Transitorní |
5. Děložní kontrakce à 2´ hodně |
- rychlé, krátké povrchní |
+ nucení ke tlačení, zašlá branka |
"psí dýchání"
- pomalé dýchaní | |
II. Doba porodní (vypuzovací) |
1. Děložní kontrakce à 2´ silná intenzita bolesti |
- hluboký nádech, zadržení dechu až na 1 minutu, případně přidechnout, zatlačit silně a dlouze, výdech
|
+ nucení ke tlačení, | ||
2. Mimo kontrakci |
relaxace, hluboké, pomalé dýchání | |
Aromaterapie
je druh alternativní medicíny, která užívá rostlinné těkavé látky - éterické oleje a další vonné složky za účelem změny mysli, nálady, procesu poznávání nebo zdraví
Aromaterapie je jednou z alternativních metod ovlivnění bolesti v průběhu porodu
Aromaterapie znamená „léčba pomocí vůní“
Způsoby využití esenciálních olejů - aromalampy, inhalační papírové kapesníčky, obklady, koupele, aromatické masti, masáže
Éterické oleje vždy působí na dvou úrovních:
1. Fyzické působení oleje podle jeho účinku – např. proti bolesti, křečovým žilám, nevolnosti, vysokému či nízkému tlaku
2. Vliv na psychiku člověka - některé zklidňují a vyrovnávají, jiné osvěžují či podporují koncentraci nebo nás posilují v začátku nové životní etapy.
1. Fyzické působení oleje podle jeho účinku – např. proti bolesti, křečovým žilám, nevolnosti, vysokému či nízkému tlaku
2. Vliv na psychiku člověka - některé zklidňují a vyrovnávají, jiné osvěžují či podporují koncentraci nebo nás posilují v začátku nové životní etapy.
Zásady aromatrapeuta pracujícího při porodu:
- vést plné záznamy a poznámky o použitých éterických olejích
- souhlas ženy i její porodní asistentky před použitím jakéhokoliv éterického oleje
- vůně je ženě zamýšleného éterického oleje příjemná
- začít s nízkým ředěním
- pozor na interakci éterických olejů s léky ! - po podání léku počkat 20-30 minut na reakci těla a až potom začít masírovat (aby bylo jasné, co způsobily léky a co EO)
Rozmarýn
- podporuje kontrakce
- zkracuje první dobu porodní,
- vhodná k použití u žen s nízkým tlakem
- využívá se ve formě koupele masáží podbřišku, chodidel
Jasmín lékařský - absoluce
- nejúčinnější na podporu kontrakcí
- podporuje vypuzení placenty - přiložit teplý obklad na břicho
Směs na podporu kontrakcí
4 lžíce mandlového oleje, 2 kapky verbeny, 1 kapku hřebíčku, 1 kapku zázvoru a 1 kapku skořice. Tímto olejem silně masírujeme oblast podbřišku.
4 lžíce mandlového oleje, 2 kapky verbeny, 1 kapku hřebíčku, 1 kapku zázvoru a 1 kapku skořice. Tímto olejem silně masírujeme oblast podbřišku.
Kadidlo
- posiluje dělohu a děložní stahy
- posiluje dělohu a děložní stahy
- harmonizuje dýchací proces při porodu
- při strachu z porodu dodá potřebnou podporu
- KONTRAINDIKACE: v kombinaci s epidurální analgezií může snižovat TK
Hřebíček
- podporuje děložní kontrakce, uvolňuje porodní cesty
- podporuje děložní kontrakce, uvolňuje porodní cesty
- podporuje při nervovém i tělesném vypětí ke konci druhé doby porodní
- usnadňuje vypuzování lůžka
Muškátová šalvěj
- tonizuje dělohu a pomáhá stahům
- tonizuje dělohu a pomáhá stahům
- dobrá při bolestech ve spodní části zad
- podporuje vypuzování placenty
- snižuje TK
- je velmi dobrá při nerozhodnosti
Růže Otto
- silné děložní tonikum
- silné děložní tonikum
- pomáhá uvolňovat hormon Dopamin - při depresi u porodu a pocitu neštěstí a žalu
- použít v oblasti obličeje nebo ve formě RŮŽOVÉHO HYDROLÁTU
- při pocitu viny a nejistoty
Skořice
- vyvolává stahy dělohy
- vyvolává stahy dělohy
- uvolňuje křeče
- je výrazně antiseptická
- při únavě a fyzickém vyčerpání
Zázvor
- vyvolává a podporuje stahy dělohy
- vyvolává a podporuje stahy dělohy
- silně povzbuzující
- posiluje sebedůvěru, odvahu a vyšší výkon
Heřmánek římský
- má analgetické účinky
- má analgetické účinky
- zmírňuje křeče a stahy svalů
- snižuje horkost
- působí protizánětlivě
- je vhodný pro přecitlivělé ženy, které nezvládají křečovité silné bolesti
- vhodný nejlépe k masáži, ale i do koupele
Majoránka sladká
- velmi účinně uvolňuje křeče
- velmi účinně uvolňuje křeče
- při pocitu osamění a izolovanosti ženy při porodu
- v masážním oleji na bolesti zad při porodu
- kontraindikace: hypotenze
Bazalka
- mírní bolesti při porodu a působí proti křečím,
- výrazné nervové tonikum při pocitu bezradnosti a psychické únavě
Levandule
- doporučována ženám s nízkým tlakem
- doporučována ženám s nízkým tlakem
- působí protiinfekčně relaxačně
- pomáhá k uklidnění rodičky, při strachu, potlačuje paniku a hysterii, která má silné bolesti.
- vhodná do koupele, k masáži zad, břicha a kříží i do aromalampy
Neroli
- pomáhá zejména budoucím otcům, kteří jsou velmi rozrušení a mají strach, že nezvládnou situaci
- pomáhá zejména budoucím otcům, kteří jsou velmi rozrušení a mají strach, že nezvládnou situaci
- jako první pomoc pro otce u porodu (přičichnout)
- aplikovat v oblasti obličeje a kolem ramen
- mírně snižuje TK
Verbana
- je vhodný pro rodičky, které začínají panikařit, jsou rozrušené a mají pocit, že nedokážou porodit.
- je vhodný pro rodičky, které začínají panikařit, jsou rozrušené a mají pocit, že nedokážou porodit.
- verbena zbaví napětí a zvýší koncentraci na porod
- k tomuto éterickému oleji stačí jen přičichnout k lahvičce
Masáže
Masáž je léčebný výkon zmírňující porodní bolestí během porodu. Při porodu se používá částečná masáž jednotlivých míst, podle potřeby tam, kde je bolest nejsilnější, nebo ta místa, která je potřeba uvolnit (ramena, trapézy, krk).
Účinek klasické masáže při porodu:
- pomáhá účinně zmírnit bolest
- navozuje rodičkám pocit jistoty a bezpečí
- pomáhá rodičkám vnitřně se uvolnit
- dodává energii a sebevědomí
Prostředek k masáži:
- rostlinný olej - olivový olej (může být s přidáním éterických olejů)
- lihový přípravek - Alpa
- mastný krém
Masérské hmaty při porodu:
- tření
- roztírání
- mírné hnětení
Místa masáže
Masáž zad, křížové oblasti, beder (i během kontrakcí)
- na židli nebo na míči
- provádí se dlaní nebo pěstí, případně masážním strojkem.
- tahy by měly být pevné, podél páteře, do stran i krouživé pohyby (co vyhovuje rodičce).
Masáž bříška (i během kontrakcí)
- vestoje nebo při chůzi jemně masírovat bříško krouživými pohyby proti směru hodinových ručiček.
Zdroj: http://www.forexample.cz/view.php?nazevclanku=doprejte-ji-tehotenskou-masaz&cisloclanku=2010040019
Masáž dolních končetin (mezi kontrakcemi)
- vleže na posteli nebo vsedě na židli jemně masírovat lýtka a chodidla.
Masáž horních končetin (mezi kontrakcemi) –
- na židli nebo na míči, masírovat ramena a potom přejít na dlaně a prsty
- povzbuzující efekt.
Hydroanalgezie
Hydroanalgezie vychází z relaxačních účinků vody na tělo – bolest, napětí = stres – uvolnění - snazšímu a rychlejší otevírání porodních cest.
Pobyt ve vodě má příznivý účinek na cévní a svalový systém rodičky, snižuje odpor dolního segmentu děložního a porodního kanálu, snižuje práh bolestivosti a snižuje psychické napětí rodičky.
Přednosti:
- jednoduchost
- finanční nenáročnost
Nedostatky:
- nízká analgetická efektivita
Realizuje:
- PA
Způsoby hydroanalgezie:
- relaxační koupel, sprcha (v mnoha porodnicích během porodu využívány poměrně často)
- obklady (teple, studený)
- porod do vody (porod do vody je velmi kontroverzní porodnická metoda, kterou může využít jen zcela zdravá těhotná žena)
- kožní obstřiky sterilní vodou (kožní obstřiky i.d. se pro nadměrnou bolestivost neprovádějí.
Relaxační koupel
Výhody:
- somatická a psychická relaxace
- příjemný pocit a nadlehčování při změně polohy
Nevýhody:
- nemůžeme provádět CTG záznam
- kontraindikace epidurálni analgezii
Kontraindikace: - D.M., hepatitida, HIV, placenta praevia, kardiopatie, krvácivé stavy
Porod do vody
Konzervativní metoda, která má své zastánce i kritiky
Výhody:
- zvýšená relaxace porodních cest
- zkrácení I. - II. doby porodní
Nevýhody:
- technická náročnost (vana s protiskluzným povrchem, regulace teple vody)
- časová tíseň při s.c.
- hygienická opatření
- monitoring plodu
- embolie vody u matky
- hypoxie plodu
- ruptury I. stupně
Kožní obstřiky
- i.d. aplikace sterilní vody, F1/1 do okolí os sacrum, doba nástupu 30 s.
Výhody:
- laciná metoda, rychlá, aplikuje PA
Nevýhody:
- nízká analgetická efektivita
- útlum děložní činnosti
- bolestivá aplikace v místě (PAŘÍZEK, 2002)
Alternativní polohy v I. době porodní
Horizontální polohy:
- poloha vleže na boku s míčkem mezi koleny je odpočinkovou polohou, uvolňuje tlak na hemoroidy, šetři energii a zároveň umožní správný vstup hlavičky plodu do pánve, vhodná u rodičky s vysokým TK
- poloha na zádech
Vertikální polohy:
- polohy v sedu – na míči, na porodním vaku, porodní stoličce, houpavý pohyb na míči může zpříjemnit a urychlit porod, mírní bolesti zad
- poloha v polosedě může být využívaná během celého porodu, zvětšuje rozměry pánevního vchodu, není ji vhodné používat, pokud je plod v zadním postavení (RIEDLOVÁ, 2007).
- poloha v kleku – mírní bolesti zad, umožňuje pohyb pánví a tělem
- poloha v dřepu – taky pomáhá mírnit bolesti zad, využívá zemské gravitace, rozšiřuje pánevní vchod, uvolňuje pánevní dno. Předpokladem je dorotovaná hlavička
- polohy ve stoje – chůze, stoj se zády opřenými o stěnu, pomalé tancování, jemné pohupování pánví a kroužení výhodná na počátku porodu, plod snadněji prochází pánví, uvolňuje oblast křížové páteře
- poloha na všech čtyřech snižuje bolesti zad, pomáhá také rotaci plodu a snižuje otok branky
- kolenoprsní poloha vhodná, při eliminaci pocitu tlaku, když na brance je lem
(Monganová, 2010; RIEDLOVÁ, 2007; Nebeská, 2009; Balaskasová, 2010)
16.4.3 Farmakologická metod
16.4.3 Farmakologická metod
Systémová
Cílem systémové analgezie je snížení bolesti = snížený výskyt dysfunkcí dělohy
Intramuskulární analgezie
Analgetikum - Petidin (Dolsin)
NÚ:
- nauzea, zvracení
- útlum dechu matky i plodu
- snižuje tonus uteru
- ztráta paměti
-snížení motility žaludku
Analgetikum - Tramal
NÚ:
- excitační účinek na matku
- vliv na kooperační schopnosti matky
- útlum dítěte
Analgetikum - Nalbuphin
- mírný útlum dýchaní
Inhalační analgezie
- vede k analgezii až anestezii k s.c.
Oxid dusný - rajský plyn + O2 (Entonox)
NÚ:
- vliv na CNS matky i plodu
- snížená imunita plodu
(PAŘÍZEK, 2001; ČECH, 2006)
Regionální analgezie
Infiltrační znecitlivění (obstřik) - Mesocain 1%
Perinea a pochvy
Aplikuje se:
- před a pro ošetření episiotomie
- při ošetření porodního poranění
Pozitiva:
- technicky nenáročná
- finančně nenáročná
Negativa:
- přechod LA na plod
Technika:
- 10-20 ml Trimekainu, Lidokainu
- vějířovitá infiltrace kůže, podkoží, fascii i svalstva pánevního dna
NÚ:
- ovlivňuje plod
Pudendální analgezie Trimecain 1% 10-15 ml, Bupivacain 0,25% 10 ml
- infiltrace při výstupu nervus pudendus
- úleva účinkuje na perineum (hráz) a zevní 2/3 pochvy
- relaxace svalstva pánev dna (chrání hlavičku plodu)
Podává se:
- ve II. době porodní
- spontánním porodu
- předčasném porodu
- forceps
- vex
NÚ:
- ztráta nutkání na tlačení
- prodloužení 2. doby porodní
Paracervikální analgezie Trimecain 0,5% 10ml, Bupivacain 0,25% 10 ml
- blok plexus uterovaginalis (přerušení bolesti v oblasti hrdla dělohy)
Podává se:
- I. doba porodní
- branka 3-4 cm
- fyziologické CTG
- bolest u fyziologického porodu
- funkční rigidita branky
Kontraindikace:
- předčasný porod
- hypoxie plodu
- preeklampsie
- DM
- vícečetné těhotenství
- hypotenze matky
- indukovaný porod
Pozitiva:
- jednoduchost
- rychlá účinnost
- vysoká účinnost
Negativa:
- pouze jednorázová metoda
- bradykardie u plodu
- analgezie časově vydrží jen po 1. dobu porodní
- hematom, infekce
Epidurální analgezie
- podání anestetika a analgetika do epidurálního prostoru v oblasti dolní hrudní a bederní páteře
- vysoce účinná analgezie při porodu
Indikace EDA:
- kardiovaskulární choroby
- plicní choroby
- hepatopatie
- oční choroby
- epilepsie
- preeklampsie
- diabetes mellitus
- nikotinismus, alkoholismus, toxikomanie
- úzkostná rodička
- vyčerpaná rodička
- předčasný porod
- intrauterinní růstová retardace plodu
- poruchy placenty
- KP
- vícečetné těhotenství
- mrtvy plod
Kontraindikace EDA:
- nesouhlas pacienta
- koagulopatie
- alergie na lokální anestetikum
- hypoxie plodu
- infekce v místě vpichu
- krvácení z nejasného důvodu
- anatomické abnormity páteře
- překotný porod
Podmínky EDA:
- 30 minut před dirupcí vaku blan nebo 30 minut po ní vedoucí bod vystouplý do pánevního vchodu
- porodní branka obvykle
a) 3-4 cm u primipary
b) 2-3 cm u multipary
Negativa:
- bolest zad
- postpunkční cefalea
- neurotoxicita
- kardiotoxicita
- neurologické poškození
- epidurální hematom
- epidurální absces
Pozitiva:
- příznivě ovlivňuje prokrvení dělohy a placenty
- uvolňuje svalstvo pánevního dna
- analgezii je možné rozšířit o anestezii (DOLEŽAL, 2007; ČECH, 2006)
17 Péče o rodičku v II. době porodní
17 Péče o rodičku v II. době porodní
17.11 Testovací otázky
17.1 Průběh druhé doby porodní
17.1 Průběh druhé doby porodní
Druhá doba porodní (vypuzovací) - je období od zániku děložní branky po vypuzení plodu z porodních cest. Druhá doba porodní trvá v průměru 15–20 minut u prvorodičky a 5–10 minut u vícerodičky.
Porodní mechanismus
Faktory, které určují průběh II. doby
- děložní kontrakce, intenzita kontrakcí vrcholí ve vypuzovací době
- břišní lis - je vyvolán reflexně tlakem hlavičky na presakrální receptory (totožný s defekačním reflexem)
- pokud není střevo vyprázdněno klyzmatem, hrozí odchod stolice
- vzájemné odlišnosti průměru rovin pánevních a specifická topika stavby kostěné pánve
- konkavita porodních cest
- tvar hlavičky plodu
Parametry mechanizmu porodu hlavičky při poloze záhlavím
- prostupující obvod - subokcipitobregmatický
- vedoucí bod - malá fontanela
- hypomochlion - subokciput
- konfigurace hlavičky – dolichocefalická
Mechanizmus porodu hlavičky se dělí do 5 etap (iniciální fáze, progrese hlavičky, vnitřní rotace, rotace kolem spony, zevní rotace)
Za fyziologických podmínek sleduje mechanismus určitá pravidla
- vedoucí bod plodu je nejníže uložený bod na prostupující části plodu
- vedoucí bod za fyziologických podmínek prostupuje ve směru porodní osy
- vedoucí bod se při vnitřní rotaci přetáčí za stydkou sponu
Vstup do pánevního vchodu
Hlavička původně volně pohyblivá nad vchodem vstupuje do pánevního vchodu tak, že se postaví švem šípovým do příčného nebo šikmého průměru. Hlavička tak vstupuje synkliticky – šev šípový je uprostřed mezi sponou a promontoriem, centricky – hlavička je stejně vzdálená od levé i pravé linea terminalis, indiferentně – obě fontanely jsou ve stejné výši. Při vstupu do roviny pánevního vchodu se hlavička flektuje - vedoucím bodem se při poloze podélné záhlavím stává malá fontanela. Hlavička vstupuje svým suboccipitobregmatickým průměrem.
Progrese do pánevní šíře a úžiny
Hlavička prochází přes pánevní šíři do pánevní úžiny, kde naráží na odpor a rodička reflektoricky zapojuje břišní lis a tím zvyšuje intenzitu porodních sil. Na přechodu mezi úžinou a východem dochází k vnitřní rotaci - vedoucí bod se při normální rotaci dostává dopředu za stydkou sponu. Při postavení levém a pravém zadním tak hlavička musí rotovat o 135 stupňů. Při předním postavení stačí k vnitřní rotaci pouze 45 stupňů. Trvání II. doby porodní pak bývá zejména u prvorodiček delší při dorsoposteriorním postavení.
Výstup z porodních cest
Hlavička se po vnitřní rotaci dostává do pánevního východu s švem šípovým v přímém průměru, hlavička je udržována odporem pánevního dna stále ve flexi. Za kontrakce se rozepíná vulva a hráz a objevuje se malá fontanela - hlavička prořezává. Když se hlavička porodí záhlavím, opře se hlavička na hranici šíje a záhlaví - tzv. hypomochliem o dolní okraj symfýzy a provádí deflexi při, které se porodí čelo a obličej.
Po porodu hlavičky dochází k zevní rotaci - hlavička se otáčí o 90 stupňů, tak jak vstupovala do pánevního vchodu, raménka zároveň prodělávají vnitřní rotaci a dostávají se do přímého průměru pánevního východu.
Porod ramének
Raménka vstupují do pánve v příčném nebo v šikmém průměru ve chvíli, kdy hlavička provedla vnitřní rotaci. Pod sponou stydkou se rodí nejprve přední raménko až po hranici mezi horní a střední třetinou humeru, kde se opře o spodní okraj stydké spony. Ostatní části plodu se pak rodí obvykle velmi snadno bez zvláštního mechanismu.
Vyšetření postupu hlavičky
Při vyšetřování postupu hlavičky se orientujeme podle švů a fontanel ve vztahu k pánvi. Postup hlavičky je určen vztahem procházejícího obvodu k pánevním rovinám
Hlavička volně naléhá na vchod
- klenba je prázdná, hlavička je vysoko, balotuje
Hlavička naléhá na vchod
- hlavičku lze volně vysunout, je hmatná celá zadní stěna symfýzy
Hlavička malým oddílem vstouplá
- vedoucí bod je pod rovinou pánevního vchodu, hlavičku ještě lze vysunout, jsou hmatné dolní 2/3 symfýzy
Hlavička vstouplá velkým oddílem
- nehmatáme oblasti ohraničující vchod pánevní, vpředu nelze vyhmatat horní 1/3 stydké spony
Hlavička v pánevní šíři
- v předu hmatáme dolní okraj symfýzy a vzadu dolní třetinu vyhloubení křížové kosti.
Hlavička v úžině
- hmatáme dolní okraj spony a a zadní stěnu kostrče
Hlavička ve východu
- vedoucí bod je vidět pod sponou, hráz se vyklenuje, napíná, řitní otvor kruhovitě zeje.
Porodní mechanizmus hlavičky
17.2 Příprava porodnických nástrojů a vybavení
17.2 Příprava porodnických nástrojů a vybavení
Pomůcky k porodu
Nesterilní
- identifikační náramky
- dezinfekce
Sterilní:
-porodnický balíček:
- ochranná igelitová zástěra (plášť), ústenka, čepice
- gumová podložka (nepropustná plena, podložka)
- podložka ze savého materiálu (rouška)- vytvoření sterilního pole (pod ženu)
- peán dlouhý (dezinfekce porodního pole)
- roušky z netkané textilie (čtverce, perlan) na chránění hráze, na novorozence, na podbřišek
- tampony
- nástroje k přerušení pupečníku tkanice (2 svorky, 2 peány) na podvaz pupečníku, nůžky zahnuté
- nástroje k provedení episiotomie - nůžky rovné
- emitní miska
- sterilní rukavice
- cévka na vycévkování
- zkumavka na odběr moči
- zkumavky na odběr krve z pupečníku
- ampule oxytocinu, MEM (součást aktivního vedení III. doby porodní pro aktivní odlučování placenty)
Pomůcky na šití
- 20 ml stříkačka
- jehla k lokální anestezii
- rukavice
- tampony
- rouška
- nůžky
- chirurgická pinzeta
- střední a krátký peán
-.jehelec
- 2x chirurgická jehla
- šití
- Mesocain
Pomůcky na revizi porodních cest po porodu:
- 1 pár poševních zrcadel
- tampóny
17.3 Příprava porodního boxu k porodu
17.3 Příprava porodního boxu k porodu
- porodní asistentka vhodně upraví porodní lůžko k porodu
- PA zajistí, aby porodní místnost (box) byla teplá - zavře okna, zapne výhřevné zařízení (novorozenec)
- PA zajistí dostatečné nebo naopak tlumené světlo
- PA zajistí klidné prostředí
17.4 Příprava rodičky k porodu
17.4 Příprava rodičky k porodu
- PA v průběhu porodu ženu podporuje, uklidňuje, udržuje stálý slovní kontakt
- PA naplní přání a potřeby rodičky
- PA spolupracuje s doprovodem při porodu
- PA zajistí intimitu rodičky při porodu
- PA se s rodičkou snaží vybrat tu nejvhodnější polohu k porodu
- PA opakovaně poučí rodičku o správné technice tlačení
- PA opakovaně poučí rodičku, o správné technice dýchání
- PA opakovaně poučí rodičku, o správné technice tlačení
- PA opakovaně poučí rodičku, o relaxaci v mimo kontrakčním období
- PA poučí rodičku o nutnosti vyprázdněného močového měchýře
- PA zajistí kontinuální CTG (po zániku branky probíhá kontrola srdečních ozev plodu po každé kontrakci)
- dezinfekce zevních rodidel
17.5 Příprava porodní asistentky k porodu
17.5 Příprava porodní asistentky k porodu
- sundání šperků (prstenů, náramků), hodinek
- umytí rukou
- dezinfekce rukou
- obléknutí sterilního pláště, roušky, čepice
- obléknutí sterilních rukavic
17.6 Monitoring stavu matky
17.6 Monitoring stavu matky
- PA sleduje kontrakce děložní- intenzitu, frekvenci, trvání
- PA kontroluje vaginálně postup porodu
- PA kontroluje náplň močového měchýře
- PA měří a zaznamenává FF (TK, P)
- PA kontroluje krvácení z rodidel
- PA sleduje celkový fyzický stav rodičky (vyčerpanost, únavu)
- PA kontroluje psychický stav rodičky (apatie, agrese, euforie)
- PA kontroluje bolesti
17.7 Monitoring stavu plodu
17.7 Monitoring stavu plodu
Během II. doby kontrolujeme ozvy plodu po každé kontrakci, pravidelným monitorování stavu plodu je možné odhalit počínající hypoxii plodu, která může být způsobena např. pupečníkovými komplikacemi jako jeho stlačením, obtočením a utažením kolem krku plodu, nebo dokonce vytvořením pravého uzlu.
17.7.1 CTG
17.7.1 CTG
Kardiotokograf je metodou založenou na zaznamenávání délek RR intervalů fetální EKG křivky a objasňující projevy patofyziologie cirkulačního systému plodu a děložní motility
- nejčastější metoda intrapartálního monitoringu stavu plodu
- standardní diagnostická, screeningová metoda hypoxie plodu
- elektronické monitorování srdeční frekvence
- hodnocení změn srdeční frekvence – samostatně nebo v korelaci s děložní aktivitou
Kardiotachogram
- grafický záznam srdeční činnosti, frekvence plodu + akustický výstup
Tokogram
- grafický záznam děložní činnosti vyjadřovaný v mmHg (Torr) (PAŘÍZEK, 2004).
Externí tokometrie
Využívá tlakového snímače, který se připevňuje gumovým pásem na oblast břicha pod děložním fundem. Tokometrická křivka zobrazuje pouze relativní hodnoty děložní činnosti, event. změny bazálního tonu. Objektivně lze určit frekvenci kontrakcí a mezikontrakční období, jejich trvání a pohyby plodu. V žádném případě nelze pomocí zevní tokometrie objektivně určit intenzitu kontrakcí!
Intrauterinní tenzometrie
Zaznamenává objektivní tlakové hodnoty působící v děloze na plod, kdy se intrauterinní katétr s tlakovým snímačem zavádí za přísných aseptických podmínek transvaginálně do dělohy. Metoda je využívána pouze některými pracovišti u předčasných porodů a ve výzkumu (MĚCHUROVÁ, 2012; PAPIRNÍKOVÁ, 2006; ZWINGER, 2006).
Metody kardiografie (sledování frekvence ozev):
a) Fonozáznam - fonokardiografiem (historie)
b) UZ (dopplerovská)
c) EKG nepřímo na břicho matky, přímo -skalpelektroda
na hlavičku plodu (MARTIUS, 1997)
Klasifikace kardiotokogramu (FIGO, 1986)
Kardiotokogram zhodnotíme dle (FIGO, 1986) a zařadíme do jedné ze tří kategorií:
- fyziologický (F)
- suspektní (S)
- patologický (P)
V oblasti etiopatogeneze změn srdeční činnosti plodu se uplatňují převážně tři faktory:
1. výkyvy intrakraniální tenze z komprese hlavičky při děložních kontrakcích, popřípadě při prostupu porodními cestami
2. komprese pupečníkového cévního řečiště podmiňující parciální, popřípadě totální uzávěr
pupečníkových cév
3. snížení uteroplacentárního průtoku ať při dekompenzaci mateřského oběhu, poruchách děložní činnosti, placenty nebo krevního systému plodu (MĚCHUROVÁ, 2003; MĚCHUROVÁ, 2012).
Poruchy děložní činnosti
- Nadměrná děložní činnost – děložní hyperaktivita zvýšení frekvence (více než 5/10 min), trvání a amplitud (nad 80 torr) kontrakcí, mezikontrakční období se zkracuje na méně než 150 s.
Příčiny: nadměrné dávky oxytocinu, patologické polohy, poruchy dilatace branky,
kefalopelvický nepoměr, psychická složka.
Léčba: parciální tokolýza.
- Děložní hypertonus – patologický vzestup intrauterinního klidového tlaku (dlouhodobé zvýšení bazálního tonu myometria (nad 18 Torr v 1. době porodní). Kontrakční amplituda je snížená, dilatace branky vázne. OP - brydykardie slyšitelné jen USG (rozvoj hypoxemie, hypoxie, matabolické acidózy)
Příčiny: nadměrné dávky oxytocinu, zvýšené rozpětí děložní stěny (vícečetné těhotenství, polyhydramnion, hypertrofický plod, abrupce placenty!!).
Léčba: tokolytika, dle kardiografického záznamu plodu event. císařský řez; při abrupciplacenty jsou tokolytika kontraindikována, ihned přistupujeme k císařskému řezu.
- Nedostatečná děložní činnost – hypokinetická děložní činnost
primárně: snížená od začátku porodu;
sekundárně: dobrá děložní činnost v průběhu porodu oslabuje. Amplituda kontrakce se pohybuje pod 30 Torr, frekvence nižší než 2/10 min, bazální tonus bývá normální nebo snížen.
Příčiny: porucha vlastní kontraktility, nesprávná aplikace uterotonik u biologicky
nepřipravených porodů, někdy u vícerodiček, vícečetných těhotenství, myomatosní dělohy.
Léčba: uterotonika. Rozhodující je klinický nález a dynamika rozvoje děložního hrdla abranky.
- Inkoordinace (diskoordinace) děložní činnosti (dystokia) – nekoordinovaný průběh kontrakční vlny s multifokálními vzruchovými impulzy, porucha preference pacemakerů v děložních rozích, zřídka úplná inverze se vznikem vzruchu v oblasti cervixu a postupem k fundu. Důsledkem je neschopnost dilatace branky. Na tokogramu se zobrazují více vrcholové s různými amplitudami.
Léčba: dirupce vaku blan, aplikace epidurální analgezie, útlum motility tokolytiky a
následná aplikace oxytocinu (MĚCHUROVÁ, 2012; ZWINGER, 2004).
Kontinuální CTG:
- jizva na děloze
- IUGR
- gemini
-.KP
- PPI
- hypertenze, preeklampsie
- D.M.
- Rh- izoiminuzace
- infekce, chorioamnitída
- CTG záznam (S) či (P)
- abnormality fetální BF zjištěné auskultací
Při interpretaci fetálního kardiotokogramu (CTG) je nezbytné zohlednit 5 faktorů:
1. jde-li o záznam antepartální, či interapartální (porodní doba), kde platí nepatrně jiná kritéria¨
2. gestační stáří (fetální pohybová aktivita i srdeční frekvence se vztahují ke gestačnímu stáří plodu)
3. polohu matky (např. při poloze na zádech je nebezpečí syndromu venaecavae neboli supinačního syndromu)
4. stav aktivity plodu (spánek, bdění, pohyby)
5. léky podané matce, včetně analgezie (aplikace prostaglandinů, oxytocinu, kortikoidů - zúžení oscilací po 24-48 hod., epidurální analgezie) (doporučené postupy v perinatologii)
Funkční testy
A. Nestresový (nezátěžový) test (NST)
Je základním vyšetřením, kterým posuzujeme fetální hemodynamiku v optimálním klidovém období těhotné. Provádí se v třetím trimestru těhotenství v poloze polosedě nebo na boku. Na záznamu registrujeme 20 minut srdeční akci, pohyby plodu a tonus děložní.
Indikace jsou všechny těhotné po 39. gestačním týdnu, podezření na akutní nebo chronickou tíseň plodu, hypotrofii plodu, IUGR, Rh-izoimunizaci, postmaturitu, vícečetné těhotenství, snížení vnímaných pohybů, hrozící předčasné porody, závažné onemocnění matky (diabetes mellitus, kardiopatie, mrtvý plod a anamnéze, anemie, kolagenozy apod.) Při podezření na nitroděložní tíseň plodu současně provádíme UZ flowmetrii.
Normální NST je známkou dobrého stavu plodu. Chronické placentární dysfunkce a stupeň placentární insuficience není schopen NST znázornit.
B. Stresový test
Zátěžový oxytocinový test (OZT) je vyšetřením, kterým si ověřujeme před plánovanou indukcí porodu citlivost dělohy na aplikovaný oxytocin a sledujeme reakci fetální hemodynamiky na krátkodobou uměle vyvolanou kontrakční zátěž. Sledujeme změny bazální frekvence za a po kontrakci.
Nejdříve začínáme NST, po té aplikujeme infuzi 500 ml 5% Glukosy s 2 j. Oxytocinu, kdy začínáme prvních 10 minut s dávkou 2 kapek za minutu. Tuto dávku postupně zvyšujeme o původní dávku, až do vyvolání maximálně 3 kontrakcí za 10 minut. Pokud se objeví v průběhu zátěžového testu patologický CTG nález, ihned infuzi ukončujeme a aplikujeme tokolytika. Test ukončujeme opět NST-em.
Kontraindikací jsou všechny stavy, kdy následkem děložní činnosti můžeme ohrozit další trvání těhotenství nebo prohloubit nitroděložní tíseň plodu.
17.7.2 IFPO
17.7.2 IFPO
Intrapartální fetální pulzní oxymetrie je metoda hodnotící periferní krevní perfuzy stanovením arteriální saturaci kyslíkem (SpO2). Patří mezi standardní, neinvazivní, selektivní metody kontinuálního monitorování fetální oxygenace. Fetální pulzní oxymetrii je možné použít v I. porodní době, po odtoku plodové vody. Spolu s ostatními metodami (CTG, ST analýzou a vyšetřením pH z hlavičky plodu) umožňuje diagnostiku hypoxie plodu v I. a II. době porodní.
Princip metody
Pulzní oxymetrie hodnotí saturaci tkání kyslíkem (SpO2). Ta se vypočítává z poměru mezi koncentrací oxyhemoglobinu HbO2 k součtu oxyhemoglobinu a deoxyhemoglobinu (Hb) v krvi. Pulzní oxymetrie měří frakci světla procházející přes tkáně ve dvou odlišných vlnových délkách, kde je absorpce oxyhemoglobinem a deoxyhemoglobinem odlišná. Diody vyzařují přes cévní řečiště infračervené a červené světlo a fotodetektor pomocí spektrofotometrie změří světlo procházející tkání, které nebylo absorbováno jak oxy- tak deoxyhemoglobinem.
Pro intrauternnní detekci byly vyvinuty senzory, které mají vedle sebe uloženou diodu a fotodetektor. V průběhu porodu, po odtoku plodové vody, je senzor uložen mezi stěnu děložní a tváří plodu. Přístroj pracuje, pouze pokud je senzor v dokonalém kontraktu s kůží plodu.
Indikace: suspektní či patologické CTG záznamy v I. době porodní.
Kontraindikace: zachovalý vak blan, nízko nasedající lůžko, placenta praevia, abrupce placenty, krvácení neznámého původu, genitální infekce.
Podmínky:
Těhotenství nad 35 týdnů, pravidelná děložní činnost, odteklá plodová voda, nález na brance alespoň 2 cm, gravidita s 1 plodem, poloha plodu podélná hlavičkou či koncem pánevním, negativní kultivační nález z porodních cest.
Senzor se zavádí mimo kontrakci pomocí dvou prstů zavedených endocervikálně směrem k vyhloubení kosti křížové a následně se lokalizuje na tvář plodu.
Kvalita signálu (negativně ovlivněna:
- přítomnost mekonia
- pohyby plodu
- progresí hlavičky
-pulzující artérie na hlavičce plodu
Jedinou komplikací aplikace senzoru:
- otlak na tváři plodu v místě kontaktu sondy, který mizí do 24. hodin po porodu.
Vyhodnocení:
- Hodnoty kyslíkové saturace plodu v průběhu fyziologického porodu zdravého plodu jsou nižší než 70 %.
- Průměrné hodnoty v I. době porodní jsou asi 59 %
- Průměrné hodnoty ve II. době porodní asi 53 %
- Pokud SpO2 poklesne pod 30 % na dobu delší než 10 minut, je nutno ukončit porod operačně (s.c., Forceps).
- Při SpO2 nižším než 10 % jde zcela jistě o akutní intrapartální hypoxii plodu.
Pulzní oxymetrie vhodně doplňuje jak CTG tak ST analýzu v upřesnění diagnostiky hypoxie plodu. Tyto metody vedou k snížení frekvence císařských řezů provedených pro suspektní intrauterinní hypoxii plodu (MĚCHUROVÁ, 2012; ČECH, 2006).
IFPO shrnutí:
- princip IFPO světlo o vlnové délce 660 mm a 920 mm proniká tkání
- redukovaný hemoglobin a oxidovaný hemoglobin absorbují odlišně
- z rozdílu absorpce lze vypočítat saturaci O2 v % (SpO2 )
- SpO2 nesmí klesnout pod 30 % nad 10 min. (hypoxie v 50 %)
- při saturaci < 10 % jde jistě o hypoxii.
- IFPO může snížit počet s.c
- IFPO vhodná pro rychle stanovení stavu plodu
17.7.3 Intrapartální analýza fetálního EKG – ST analýza (STAN)
17.7.3 Intrapartální analýza fetálního EKG – ST analýza (STAN)
STAN:
- nejnovější metoda (1999)
- systém STAN (analýza úseku ST) na EKG plodu
- vhodná na dlouhodobé sledování stavu plodu u rizikových a patologických stavů při porodu
Hodnocení úseku ST fetální elektrokardiografie je metodou intrapartální detekce hypoxie plodu. Fetální monitorovací systém kontinuálně monitoruje srdeční frekvenci a EKG plodu během porodních stahů pomocí skalpové elektrody (na naléhající části plodu - HL, KP) a děložní aktivitu matky prostřednictvím externího děložního senzoru nebo interního tlakového snímače. Signál je přenesen do analyzátoru, kde je filtrován a vyhodnocen na podkladě počítačového programu (změny průběhu ST úseku – bifazicita, tvaru T vlny ke QRS amplitudě – T/ORS). Fetální monitor používá také kožní elektrodu připojenou k matčinu stehnu. Monitor je schopen měřit fetální srdeční frekvenci pomocí ultrazvukového snímače (CTG). Analýza fetálního EKG je založena na faktu, že úsek ST velmi citlivě reaguje na stres plodu a snížení kyslíku v myokardu, což nám může sloužit jako nepřímé kritérium stavu mozku v průběhu porodu. Změny ST úseku nastávají zejména v iniciální fázi hypoxie. To se projeví na fetálním EKG elevací úseku ST (odpověď myokardu na hypoxii přísunem katecholaminů, aktivaci betaadrenergníchreceptorů a anaerobní glykogenolýzu v myokardu, uvolňuje se kyselina mléčná a draslík, co vede k změně potenciálu buněčné membrány buněk myokardu) a zvýšením T vlny (klasická reakce plodu na hypoxii, je to odpověď na vyplavení adrenalinu, který zvyšuje kontraktilitu myokardu a anaerobní metabolizmus myokardu). Pokud hypoxemie přejde do hypoxie, nastane deprese ST úseku (myokard nemůže odpovědět na stress a hypoxii, deprese ST více jak 10 min. = vždy patologický CTG a pH<7,1). Bifazický tvar úseku ST (srdce už nemá rezervy zvládnout hypoxii a hrozí jeho selhání) predikuje ischemii myokardu, těžkou hypoxii plodu a progresi metabolické acidózy. V tomto případě je nutno porod okamžitě operačně ukončit.
Nevýhodou této metody je, že záznam lze hodnotit až za 20 minut pro spuštění přístroje. Proto tato metoda není vhodná na sledování akutní hypoxie plodu.
Je vhodná pro kontinuální sledování rizika u suspektních CTG a hypotrofických plodů. U patologických CTG obrazů je ST analyzátor vhodný ke kontinuálnímu sledování, bude-li ověřeno pulzní oxymetrií hodnota saturace nad 30 % SpO2.
Kontraindikace jsou stejné jako při použití pulzní oxymetrie (zachovalý vak blan, nízko nasedající lůžko, placenta praevia, abrupce placenty, krvácení neznámého původu, genitální infekce).
CTG a STAN sníží o 60 % výskyt metabolické acidózy a o 25 % počet operací pro fetální tíseň (MĚCHUROVÁ, 2012, ČECH, 2004, PAŘÍZEK, 2006).
17.7.4 Biochemická metoda - analýza krevních plynů plodu
17.7.4 Biochemická metoda - analýza krevních plynů plodu
Mikroanalýza krevních plynů - SALING
Při abnormálním CTG záznamu během porodu lze posoudit závažnost hypoxie plodu vyšetřením kapilární krve ze skalpu plodu (z kůže hlavičky plodu), v dnešní době se tato metoda pro invazivitu neuplatňuje.
Porucha výměny krevních plynů způsobuje nahromadění CO2 v krvi plodu a vývoji respirační acidózy, sekundárně pak vede nedostatek O2 v tkáních k anaerobnímu energetickému metabolizmu a k zvýšené tvorbě kyseliny mléčné - metabolická acidóza. Acidózy vedou k nahromadění vodíkových iontů a k poklesu pH v krvi plodu.
Technika odběru:
Zastavení hlavičky plodu v zrcadlech, nebo amnioskopu. Provedení Incize na temeni hlavičky plodu. Odběr krve mikropipetou s heparinem. Aplikace parafínu. Odběr musí být proveden rychle a vzorek musí být do několika minut zpracován. Jinak je třeba do kapiláry vložit drobnou kovovou tyčinku, se kterou zvenku pohybujeme magnetem proti srážení krve, a konce kapiláry musí být uzavřeny.
Podmínkou mikroodběru je přímý přístup k plodu:
- odtekla plodová voda
- branka pootevřena minimálně na 2–3 cm
Kontraindikace:
- obličejová poloha plodu
- vaginální infekce
- podezření na koagulační poruchu plodu
Hodnocení:
- normální pH plodu převyšuje 7,24
- pokud je pH 7,24–7,20, jde o preacidózu
- při pH 7,20–7,10 je plod v lehké acidóze (počínající hypoxémie)
- při pH pod 7,10 je plod v těžké acidóze (hypoxie)
- při pH pod 7,00 a BE > 12 mmol těžká metabolická acidóza
- pH krve plodu je obvykle o 0,1 jednotky nižší než pH krve matky.
Nevýhody mikroodběru (SALING):
- technicky obtížné provedení odběru
- nutnost odběr provádět opakovaně (objektivizace výsledku)
- metody pro kontinuální odběr monitoring nedoznaly širšího klinického využití
(MARTIUS, 1997, PAŘÍZEK, 2004, MĚCHUROVÁ, 2012)
Mikroodběr krve z kůže hlavičky plodu
17.8 Vedení II. doby - fyziologického porodu
17.8 Vedení II. doby - fyziologického porodu
Podmínky pro aktivní tlačení (rozpětí svaloviny pánevního dna a tlak na rektum vyvolávají aktivní tlačení):
- branka zašlá
- hlavička v hlubokém přímém stavu na pánevním dnu (š.š. přímém průměru pánevního východu)
- VP odteklá
- kontrakce
- vyklenutí hráze a rozevření konečníku při kontrakci
(MARTIUS, 1997)
Vedení II. doby porodní
- Ošetřující lékař (PA)je přítomen po celou druhou dobu porodní.
-Kontinuální CTG, bezprostředně před porodem hlavičky snímáme elektrodu z hlavičky plodu (monitorování ozev plodu po každé kontrakci).
- Když začne hlavička naléhat na pánevní dno, zapojuje žena břišní lis, měla by být v poloze na boku (kam směřuje vedoucí bod prostupující velké části plodu), obě ruce má zaklesnuté v podkolenní jamce a přitahuje si vrchní nohu k tělu, bradu má na prsou.
- V závěru II. doby dáváme ženu na záda. Žena si během kontrakcí přitahuje rukama, obě nohy, které má zaklesnuté v podkolenních jamkách, k tělu a se zadržovaným dechem tlačí. V mezidobí rodička relaxuje a dýchá klidně, případně inhaluje kyslík.
- Pokud je naplněný močový měchýř, ženu vycévkujeme.
- Před porodem provedeme zevní desinfekci rodidel (vnitřní stranu stehen, dolní část břicha, labia, hráz) lékař, který si desinfekčním mýdlem umyl ruce a vzal si sterilní rukavice, podsune pod hýždě matky sterilní nepropustnou plenu; střední části lůžka se zvýší uložení hýždí.
- Pokud by hrozila ruptura hráze, provedeme mezi prsty zavedenými do pochvy laterální nebo mediolaterální epiziotomii (při vyšší hrázi příp. mediální, ale tam hrozí prodloužení trhliny a vznik ruptury III. stupně). Můžeme provést lokální znecitlivění, pokud nebyla realizovaná pudendální blokáda nebo EDA.
- Při porodu porodník obvykle pravou rukou s rouškou chrání hráz a opřenými prsty levé ruky o hlavičku plodu zabraňuje jejímu rychlému prořezávání.
Chránění hráze při porodu hlavičky
- Porod ramének - např. hmat dle Ribemont-Dessaignes-Lepage - Lékař (porodník) uchopí po zevní rotaci hlavičku oběma rukama. Jeho druhý a čtvrtý prst jedné ruky drží bradičku a stejné prsty druhé ruky jsou položeny na záhlaví. Palce leží na temporální kosti vpředu a malíčky na temporální kosti vzadu. Porodník sklápí tlakem hlavičku k perineu a tím pod sponou stydkou porodí vpředu uložené ramínko až po úpon musculus deltoideus.
Pak hlavičku opatrně zvedá a přes hráz porodí spodní raménko a ručku (pokud začne zvedat porodník hlavičku moc brzo (před úplným porodem předního raménka) může dojít k fraktuře klíční kosti).
- Zbytek trupu se pak už porodí velmi lehce.
- Porod ramének dle profesora Kotáska - pravá ruka chrání hráz, LR sklání hlavičku k perineu, porodí se přední raménko. Podhmatem LR zvedá hlavičku nahoru a rodí se zadní raménko (tato metoda bráni zvětšení poranění hráze při porodu zadního raménka u velkých plodů) (ČECH, 2006).
- Plod po porodu zůstává spojen s placentou, která je stále v děloze. Novorozence držíme v tzv. drenážní pozici - tak, aby dolní končetiny byly výše a hlavička obličejem směrem dolů, aby z dýchacích cest dotekly zbytky plodové vody a hlen. Poté se novorozenec položí a podváže se pupečník asi 10 cm od pupku. Pupečník přestřihneme mezi dvěma peány nebo podvazy. Novorozence předáme k dalšímu ošetření do neonatální péče. Postnatální odběr pupečníkové krve z artérie (informuje o periferních tkáních plodu) a vény (informuje o situaci v placentě) do stříkaček s heparinem (zkumavek).
Interpretace výsledků z odběru pupečníkové krve:
- normálně jsou hodnoty pH a pCO2 vyšší v arterii (pokud se k sobě blíží, tak je to chyba odběru - odebírali jsme z jedné cévy),
- velký pH rozdíl a vysoký BE - akutní hypoxie během porodu,
- při déletrvající hypoxii jsou hodnoty pH nízké, rozdíl mezi cévami je malý.
Uložení dítěte na břicho matky
17.9 Episiotomie
17.9 Episiotomie
Episiotomie je nejčastější porodnický výkon, v naší populaci je prováděna ve 30 až 50 %. Provádí se na konci II. doby porodní, v době, kdy hlavička prořezává. Názory na provádění episiotomie nejsou jednotné, pohybují se od zásadního odmítání a neprovádění až k paušálnímu užívání u všech rodiček.
Pokud při porodu hrozí ruptura hráze, provádíme nástřih hráze - epiziotomii.
Při mediální epiziotomii je nástřih veden od středu perinea směrem k rektu výhodou je snadná sutura, hrozí však prodloužení směrem k rektu a porušení řitního svěrače.
Nejčastěji je prováděna epiziotomie medilolaterální, vedená od středu perinea směrem k hrbolům kosti sedací, výhodné je, že tak obchází řitní svěrač.
Laterální epiziotomií můžeme dosáhnout největšího rozšíření vchodu, nástřïh vedeme 2 cm od středu perinea směrem k hrbolu kosti sedací. Nevýhodou je obtížná sutura a nebezpečí deformace rodidel.
Výhody episiotomie:
- urychlení 2. doby porodní,
- zamezení traumatizace hlavičky novorozence,
- prevence ruptury hráze, pochvy, anální oblasti,
- usnadnění ošetření perinea,
- lepší kosmeticky a funkční stav vulvy po šestinedělí,
- prevence skrytých ruptur pánevního dna,
- prevence sestupu rodidel,
- prevence močové inkontinence.
V současné době je tendence omezit provádění episiotomie na indikace:
- porod u primipary (nad 30 let),
- hrozící ruptura hráze,
- u vysoké hráze,
- při zúženém pánevním introitu,
- rigidita a zjizvení hráze,
- obtížný porod hlavičky přes hráz,
- porod KP,
- dystokie ramének,
- makrosomie plodu,
- hypoxie plodu,
- malý a nezralý plod,
- deflexní poloha hlavičky,
- mrtvý plod,
- před vaginálními porodnickými operacemi (před naložením kleští a vakuumextraktoru)
Kontraindikace episiotomie:
- HIV pozitivní matky (ČECH, 2006, DOLEŽAL 2007, LEIFER, 2004, ZWINGER, 2004).
Druhy episiotomií
1. Episiotomia medialis – provádí se ve střední čáře směrem k análnímu otvoru do vzdálenosti asi 3-4 cm.
Výhodou je dobré hojení a snadná sutura, malá krevní ztráta, méně dyspareunických komplikací.
Nevýhodou je riziko poranění rekta (při nízké hrází a při rychlém prořezávaní hlavičky).
Důležité je pečlivě chránit hráz (ČECH, 2006, DOLEŽAL, 2007, ZWINGER, 2004).
2. Episiotomia mediolateralis (vlevo, vpravo) – provádí se ze střední části introitu směrem mediolaterálním šikmo k hrbolu sedacích kostí.
Nevýhoda: více krvácí, někdy se hůře hojí, je bolestivější, při pohlavním styku může vyvolávat bolest.
Výhoda: víc rozšiřuje poševní vchod oproti laterální episiotomii, snižuje riziko poranění rekta (ČECH, 2006, DOLEŽAL, 2007, ZWINGER, 2004, WACKER, 2007).
3. Episiotomia lateralis (šikmá) – začíná 2-3 cm laterálně od středu introitu a pokračuje k hrbolu sedacích kostí v délce 4-5 cm.
Nevýhoda: více krvácí, hůře se hojí, náročnější na suturu, při ruptuře se rozšiřuje do pochvy.
Výhoda: nejméně je ohrožen řitní svěrač, používá se u makrosomii plodu
(ČECH, 2006, DOLEŽAL, 2007, ZWINGER, 2004).
4. Schuchardův řez – je rozšířená laterální epiziotomie, mírně poloobloukovitá v délce 6-7cm, která se provádí pouze výjimečně a to tehdy, je-li potřeba vytvořit větší prostor pro náročnější vaginální porodnické operace (per forcipem).
Nevýhoda: silněji krvácí, náročná sutura i hojení (ČECH, 2006, DOLEŽAL, 2007, ZWINGER, 2004).
Provedení: provádí se speciálními nůžkami se zevním zaoblením tupým zakončením jedné branže na konci druhé doby porodní v době při kontrakci, kdy je hráz maximálně rozepjatá. Střih se vede kolmo na rozepjatou hráz. Při porodu forcepsem, u konce pánevního a v některých dalších situacích se provádí i tehdy, není-li plně rozvinutá hráz a v tomto případě je zcela nezbytné užití lokální anestesie (ČECH, 2006, DOLEŽAL, 2007).
Ošetření - sutura: ošetřujeme zásadně v lokální anestesii. Aplikujeme dle zvyklostí 10-20 ml 1% Mesocainu podél okrajů nástřihu a do hloubky. Sutura se provádí buď jednotlivými stehy, nebo stehem pokračovacím. Vždy začínáme od vrcholu episiotomie v pochvě, první steh se nakládá asi 1 cm nad vrchol episiotomie k omezení krvácení. Stěnu pochvu sešíváme většinou pokračujícím stehem. Svaly hráze je nezbytně nutné správně adaptovat, ve druhé vrstvě šijeme podkožní vazivo a nakonec kůži. K sutuře používáme samovstřebatelný materiál.
V poporodním období se doporučuje důsledná hygiena po vyprázdnění moči i stolice (sprchování), používaní vložek, větrání, ledování, analgetika, vhodné vstávaní z postele, rehabilitace, aplikace regeneračních krému, gelů (Hemagel, Mithra-gel, Rosalgin), mastí (Heparoid), sedací koupele (dubová kůra) (ČECH, 2006, DOLEŽAL 2007).
Komplikace episiotomie:
- Hematom (následek krvácení)
- Zánět (neléčená těhotenská kolpitida, infekce hematomu, nedůsledná hygiena v šestinedělí)
- Dehiscence rány (nesprávné primární ošetření episiotomie, hematom, infekce, nesprávná hygiena v šestinedělí) – resutura, aplikace ATB (ČECH, 2006, DOLEŽAL 2007, LEIFER, 2004, ZWINGER, 2004).
17.10 Úlevové polohy a pozice pro druhou fázi porodu
17.10 Úlevové polohy a pozice pro druhou fázi porodu
Úlevové polohy ve II. době porodní
Poloha v pololeže
V této poloze rodička leží jako nakloněné J, leží na posteli opřená těsně nad kostrčí, hlavu, ramena a záda má rodička podložené polštáři. Horní část postele je zdvihnutá do 45˚ a nohy má žena mírně od sebe, kolena jsou podložena polštáři. Tato úlevová poloha umožňuje rodičce lepší uvolnění.
Poloha na čtyřech
Rodička v kleku na všech čtyřech rovnoměrně rozloží svojí váhu. Lze využít také jako opory klek před porodním míčem nebo se může rodička opřít o postel nebo židli. Porodní asistentka může plodu pomoci při této poloze, aby zaujalo optimální polohu pro narození.
Poloha na boku
Výhodou této polohy je, že je na ní zvyklá většina rodiček, protože spí na boku v posledních měsících před porodem. Tato poloha umožňuje plynulé přejití s první doby porodní do druhé doby porodní. Horní noha, může být podložena, polštářkem, válcem, nebo partnerem (Monganová, 2010).
Dřep s oporou
Předpokladem pro tuto úlevovou polohu je dobrá poloha plodu a správně dotočená hlavička vystouplá na úrovni trnů sedacích kostí. To stejné platí i pro využití porodní stoličky (příliš dlouhý pobyt na stoličce může způsobit rodičce otok vnějších rodidel a zároveň zvýšenou možnost poranění). Poloha rozšiřuje pánevní východ, což vyžaduje méně námahy a síly, zároveň pomáhá uvolnit pánevní dno a svůj efekt v rychlejším sestupu plodu porodními cestami zvyšuje i díky další mechanické výhodě, kdy horní část trupu stlačuje vrchol dělohy a tlačí plod směrem dolů do porodních cest. Nedoporučuje se, jsou-li na dolních končetinách kloubní poškození, známky artritidy nebo v případě celkové slabosti rodičky. Při delším pobytu v této poloze dochází ke stlačení cév a nervů pod koleny, proto by žena měla po 1-2 stazích změnit polohu. Další variantou může být dřep v klíně, kdy při stahu žena klesá mezi stehny partnera či jiné pomáhající osoby a mezi kontrakcemi tvoří stehna, nyní již spojená, oporu, na kterou se žena může posadit. Dochází zde k ještě účinnějšímu povolení pánevního dna. Také podpůrný dřep, při kterém lze využít opět partnera nebo dalších pomůcek, jako je závěs, žebřiny (Riedlová, 2007).
Poloha v sedě - porodní stolička
Rodička může podle potřeby a fáze porodu z porodní stoličky vstávat, procházet se, a znovu se na stoličku usedat. Není doporučováno příliš dlouhé sezení na stoličce, může dojít k otoku vnějších rodidel a ke zvýšenému vzniku poranění (NEBESKÁ, 2009).
Polohy při tlačení:
1. Poloha na zádech s podepřenou hlavou a rameny
2. Poloha na zádech při podpoře dolních končetin (na porodnickém stole s fixovanými nohami)
3. Irská poloha na boku s válcem mezi stehny (zabezpečí vhodný přístup a hygienu)
4. Poloha na porodnickém křesle (porodní stoličce)
Porodní stoličku žena využívá při tlačení. Rodička sedí na porodní stoličce, partner sedí nebo stojí za ženou, porodní asistentka klečí mezi koleny rodičky
5. Poloha ve dřepu
6. Porod do vody
Porod do vody je takový způsob vedení porodu, kdy vypuzovací fáze druhé doby porodní probíhá pod úrovní vodní hladiny Je nutné splnění mnoha podmínek, mezi něž patří fyziologická gravidity, porod v termínu, žádné známky hypoxie plodu, přiměřená velikost plodu dle ultrazvukového vyšetření a jiné (ROZTOČIL, 2001, Nebeská, 2009, ZWINGER, 2004).
18 Péče o rodičku v III. době porodní
18 Péče o rodičku v III. době porodní
18.6 Testovací otázky
18.1 Charakteristika III. doby porodní
18.1 Charakteristika III. doby porodní
Třetí doba porodní začíná porodem plodu a končí porodem placenty. III. doba porodní trvá asi 5–10 minut v průměru 6,6 minut
Fáze III. doby porodní
1. Fáze odlučovací - po porodu plodu nastává výrazná retrakce (zmenšení) dělohy jako důsledek (přizpůsobení se) sníženého obsahu dělohy. Fundus je ve výši pupku, zaoblený, děloha kulovitá, tuhá. Po klidové fázi (po uplynutí zhruba 5 minut) se opět dostavují děložní kontrakce, které jsou mnohem slabší než ve druhé době porodní a rodička je často ani necítí. Nazývají se kontrakce k lůžku (contractiones ad secundinas), které zasahují i děložní stěnu v místě inzerce placenty. Mezi placentou a dělohou vzniká tkáňový posun, zpřetrhají se uteroplacentární septa a cévy, vzniká retroplacentární hematom, který se postupně zvětšuje a dále mechanicky napomáhá dalšímu odlučování placenty. Placenta se začíná odlučovat ve spongiózní vrstvě deciduální sliznice. Po odloučení ještě neporozené placenty se děloha zpředu dozadu oplošťuje a fundus děložní se stává špičatým, tuhým.
2. Fáze vypuzovací - spontánní vytlačení a porození placenty a blány (kontrakce + pocit nucení k tlačení)
3. Fáze hemostatická - zástava krvácení z rané plochy na děloze vzniká hemokoagulační aktivitou s následnou trombózou cév, fyziologická ligatura cév
kompresí jejich stěn kontrakcí hladkého svalstva děložního (ČECH, 2006, ROZTOČIL, 2001, SLEZÁKOVÁ, 2011, ZWINGER, 2004).18.2 Mechanismus porodu placenty
18.2 Mechanismus porodu placenty
Podle místa lokalizace, způsobu odlučování a porodu placenty, rozeznáváme 3 typy mechanismu odlučování placenty.
1. Mechanismus dle Baudelocquea-Schultze – je nejvýhodnější. Vytváří se centrální retroplacentární hematom a placenta se odlučuje od centra k periferii. Odlučování začíná (od prostředku mateřské plochy placenty a od středu pokračuje k obvodu). Rodička před porodem placenty zevně nekrvácí, poněvadž kornoutovitě sbalená placenta a plodové blány zadržují retroplacentární hematom. Placenta se rodí svou fetální části a napomáhá tím i odlučování blan, které za sebou povytahuje. Při tomto mechanismu je krevní ztráta nejmenší.
2. Mechanismus dle Duncana - placenta se odlučuje od distální periferie (okrajem) přes centrum k opačné periferii. Retroplacentární hematom obtéká volně pochvou, proto se napřed rodí placenta po hraně svou mateřskou stranou a rodička mírně krvácí.
Odloučená placenta se z rodidel rodí svou hranou tak, jak se odlučovala. Úpon pupečníku se rodí později. Blány se rodí zčásti s hranou placenty, zčásti se rodí za ní. Často se trhají a vzniká tak nebezpečí, že jich část zůstane zadržena v dutině děložní. Odlučování placenty trvá o něco déle a průměrná krevní ztráta je větší.
18.3 Vedení III. doby porodní
18.3 Vedení III. doby porodní
- novorozenci odsajeme hleny, příp. plodovou vodu z HCD
- podvážeme pupečník (asi 6 cm od bříška), pod ochranou ruky jej přestříhneme, placentární pahýl položíme na sterilní roušku do oblasti levé ingviny
- dítě po přímém kontaktu s matkou předáme do neonatální péče
- z podvázaného pupečníku, z placentárních cév odebíráme krev pro vyšetření krevních plynů, acidobazické rovnováhy, vyšetření na syfilis a u Rh negativních matek také krevní skupinu dítěte a eventuálně přítomnost Anti D protilátek a hladinu bilirubinu.
- abychom usnadnili odloučení a vypuzení placenty, děložní retrakci, přísně asepticky cévkujeme močový měchýř (moč vyšetříme na bílkoviny, cukr)
- v ČR se od 60. let propaguje aktivní vedení III. porodní doby - abychom omezili poporodní krevní ztráty, podáváme ihned po porodu (někdy dokonce již po porodu hlavičky) - i.v. uterotonika a uterokinetika a vyčkáváme, až se placenta spontánně odloučí
- když je odloučená placenta - hmatáme oploštěnou dělohu, fundus stoupá nad pupek, nabývá střechovitého rázu a nad stydkou sponou hmatáme měkkou vypuklinu SCHRODER hmat
- Küstnerův manévr - natažený pupečník se při zatlačení nad symfýzou vtahuje do pochvy (neodloučená placenta), pokud je odloučená placenta, pupečník se naopak vysouvá
- pokud pupečník vystupuje více před rodidla (tkanice na pupečníku se posunuje dopředu) placenta se odlučuje – Ahlfeldovo známení (Ahlfeld – babské znamení)
- poklepem na fundus dělohy se při odloučené placentě nepřenáší poklep na pupečník – Strassmannovo znamení.
- snažíme se omezit manévry pro urychlení odloučení placenty - masáž dělohy, vytlačování placenty a Credého HMAT (vytlačování placenty se současným stisknutím přední a zadní stěny děložní přes břicho rodičky nebo tahem za pupečník) Může dojít k porušení celistvosti placenty, retenci kotyledonu či retenci celé placenty, utržení pupečníku až k inverzi dělohy, zvyšují riziko krvácení, vznik DIC pro možný
průnik tromboplastickych látek do mateřského oběhu.
- odloučenou placentu žena porodí (max. můžeme ke konci šetrně pomoci tlakem na fundus)
- po porodu placenty ukončujeme porod plodových blan - hmat podle Jacobse - porozenou placentu uchopíme oběma rukama a několikrát ji otáčíme a zároveň mírně povytahujeme, blány se svinují do provazce a lépe se vybavují.
Zdroj: http://www.gyne.cz/fotogalerie/fotogalerie-images/17b18.jpg
- prozkoumáme celistvost plodových blan (měly by být porozeny min. ze 2/3), sledujeme, jestli v blanách neběží nějaká céva, která by byla přerušená (znamenalo by to přídatnou placentu)
- po odloučení a vypuzení placenty provádíme její kontrolu - velikost, tvar, celistvost - fetální část - pátráme po infarktech, stav, délku, úpon pupečníku do placenty, mateřskou stranu - sledujeme celistvost kotyledonů
- pokud máme podezření na retenci kotyledonů nebo větší části obalů, provádíme v CA manuální revizi dutiny děložní
- u rizikových nebo patologicky probíhajících porodů, u novorozenců s vysokým rizikem perinatálního úmrtí, PPI odebíráme kus placenty a fixujeme ve formaldehydu a odesíláme na histologické vyšetření
- před ošetřením porodních poranění provádíme desinfekci zevních rodidel a po ošetření pak desinfekci zopakujeme
- v LA provádíme revizi porodních cest a ošetření porodních poranění, poranění suturujeme vicrylovými stehy (revidujeme zevní genitál, hráz, poševní stěny, klenby, děložní hrdlo)
- uložíme ženu do klidové polohy a měříme, TK, P, T à 15 min 2 h
- kontrola krvácení, odhad krevních ztrát
- celková ztráta při fyziologickém porodu nepřesahuje 300 ml (ČECH, 2006, ZWINGER, 2004) 18.4 Ošetřovatelská péče ve III. době porodní
18.4 Ošetřovatelská péče ve III. době porodní
1. Aktivní vedení III. DP i.v. aplikace uterotonika Metylergometrin (i.v. 2 mj. oxytocinu a metylergometrin 0,2 mg), po porodu hlavy, při prostupu ramének plodu nebo hned po porodu plodu aplikace vyvolá silnou kontrakci a retrakci rychlejší odlučování placenty a tím snížení krevní ztráty.
2. Odběr pupečníkové krve:
U rodiček s krevní skupinou 0 a s Rh negativním faktorem se po přestřižení pupečníku provádí odběr pupečníkové krve. Porodní asistentka tak má již před porodem připravené dvě zkumavky k odběru, které po přestřižení pupečníku naplní. Kromě vyšetření krevní skupiny dítěte se také krev vyšetřuje na syfilis (BWR) a na bilirubin.
3. Vycévkování rodičky za přísně sterilních podmínek
Jde sice o výkon pro ni nepříjemný, s možnosti přenosu infekce do močových cest, ale vzhledem k možnému krváceni, kterému je žena v této době vystavena, je plně opodstatněný. Jen tak je zaručena řádná kontraktilní činnost dělohy a následně retrakce.
4. Diagnostické známky odloučení placenty a vypuzení placenty z dělohy
Schrödrovo znamení. Po porodu plodu je děložní fundus v úrovni pupku. Po úplném odloučení placenty vystupuje fundus 2–3 prsty nad pupek, děloha je tuhá a štíhlá, uložená do dextroverze.
Küstnerovo znamení. Nataženými prsty levé ruky zatlačíme stěnu břišní za symfýzu směrem k promontoriu. Pokud placenta není odloučená, vtahuje se pahýl pupečníku do pochvy. Pokud vystupuje z pochvy ven, je placenta odloučena celým povrchem.
Ahlfeldovo znamení. Po přerušení pupečníku na něj těsně u vulvy zaklesneme peán. Po odloučení placenty se nástroj vzdálí od rodidel asi o 10 cm.
Strassmannovo znamení. Poklep na fundus děložní se přenáší při odloučeném lůžku na pupečník.
5. Porod placenty:
Pokud porodní asistentka zaznamená jisté známky odloučenosti placenty, pokusí se o porod placenty. Vyzve rodičku k zatlačení a usměrňuje porod placenty levou rukou mírným tlakem za fundus a mírným tahem pravé ruky za pupečník. Pokud je břišní stěna ochablá a rodička příliš unavená, může se využít Baerova hmatu (přední stěna břicha je oběma rukama uchopena mezi pupkem a symfýzu a vyzdvižena). Porod placenty je zakončen Jacobsovým hmatem, který napomáhá odlupování a vypuzování plodových blan. Rodící placenta se uchopí do dlaní obou rukou a šroubovitými pohyby se otáčí tak, až se blány svinou a snadnou vyklouznou z rodidel.
6. Měření FF
- TK, P, TT se měří hned po porodu
7. Kontrola celistvosti placenty:
Celistvost placenty zkontroluje lékař i PA (4 oči vidí víc). Přesvědčíme se, že porozené lůžko i blány jsou cele, nepotrhané. Placentu uchopíme za pupečník, změříme jeho délku, pozorujeme úpon. Pupečník zůstane mezi ukazovákem a prostředníkem, druhou rukou odhalíme kotyledony. Pátráme po celistvosti lůžka, po aberantních cévách na okraji, které většinou končí v placentě succenturiata (přídatná), která může zůstat uvnitř dělohy a později způsobovat krvácení. Při všech nejistotách následuje manuální revize děložní dutiny.
Porodní asistentka očistí povrch placenty tampony od krevních sraženin, aby byl povrch dobře přehledný. Pečlivě čistíme zejména okraje placenty a pátráme, zda není odtržen nějaký kotyledon. Makroskopicky hodnotíme velikost, pátráme po infarktech, vápenných inkrustacích, známkách předčasného odlučovaní, u pupečníku po počtu cév. U rizikových nebo patologicky probíhajících porodů odesíláme placentu k histologickému vyšetření.
Kontrola celistvosti blan Kontrola celistvosti placenty (mateřská část)
Zdroj: http://www.gyne.cz/fotogalerie/fotogalerie-images/17b20.jpg
8. Kontrola výšky fundu po porodu placenty děloha retrahovaná sahá k pupku, pod pupek, je kulovitá, tuhá. Při slabém zatlačení na fundus, krvácení by mělo být přiměřené, s jasně červenou krví s normálními koaguly.
9. Asistence při kontrole měkkých porodních cest
Kontrola zevních genitálií, malých labií, oblast močové trubice, klitorisu, hráz, a pomocí gynekologických zrcadel revize pochvy, poševní stěny, klenby a děložní hrdlo. Lékař pátrá po poranění, trhlinách, ruptuře, krvácejících cévách, hematomu, rozsahu episiotomie.
Pomůcky na revizi porodních cest po porodu:
- 1 pár poševních zrcadel
- dlouhý peán, kleště
- tampóny
10. Ošetření poporodních poranění
Před ošetřením porodních poranění provádíme pečlivě desinfekci zevních rodidel. Zarouškujeme, měníme rukavice, nástroje, zvláště kryjeme rektum, nejlépe dvěma přiloženými tampony. Po ošetření pak desinfekci zopakujeme. Poranění se šijí vicrylovými (samovstřebatelnými) stehy v lokální anestezii.
Pomůcky na šití
- 20 ml stříkačka
- jehla k lokální anestezii
- rukavice
- tampony
- rouška
- nůžky
- chirurgická pinzeta
- střední a krátký peán
- jehelec
- 2x chirurgická jehla
- šití
- Mesocain
- dezinfekce
11. Hygiena zevních rodidel
Po ošetření porodního poranění omyje porodní asistentka rodičce zevní rodidla a stehna od lepící krve (dle zvyklostí dezinfekční prostředek zdravotnického zařízení). Přiloží rodičce čisté vložky na zevní genitál.
12. Zabezpečení klidu a pohodlí
Po ošetření porodních poranění upraví PA porodnické lůžko, ženu uloží do pohodlné polohy na zádech, nohy natáhne, ruce podél těla nebo na hrudníku, zajistí pohodlí a teplo, zabezpečí matce klid a soukromí na porodním sále (pokoji). Matka je unavená, může spát.
13. Podávání stravy a tekutin
Ve III. době porodní mohou ženy pít vodu po doušcích až po porodu placenty. Jídlo nekonzumují.
14. Úklid nástrojů, dokumentace
Po kontrole poranění a po omytí a ošetření rodičky odváží nebo odnáší porodní asistentka veškeré pomůcky a použité nástroje. Placenta se po kontrole vyhazuje do biologického odpadu, při patologických porodech, komplikacích se odesílá na histologii. Porodní asistentka doplní porodnickou křivku a zbytek dokumentace (čas porodu, míry novorozence, číslo novorozence, Apgar skóre.
18.5 První ošetření fyziologického novorozence na PS
18.5 První ošetření fyziologického novorozence na PS
První ošetření novorozence probíhá přímo na porodním boxu na pultu (boxu) k ošetření novorozence. Ošetření fyziologického novorozence provádí porodní asistentka nebo pediatrická sestra. Novorozence si přenese v drenážní poloze (hlavou níž než tělo, aby mohly odcházet hleny) na připravený a předehřátý box.
Připravené pomůcky k ošetření novorozence:
- svorka, nůžky na odstřižení pupečníku
- sterilní krytí na pupeční pahýl
- pomůcky k označení novorozence (0,5% vodný roztok genciánové violeti, štětička, nerozpojitelný plastový náramek, tkanice se štítkem s číslem shodným s číslem matky)
- kapky ke kredeizaci očí (Ophthalmo-Septonex) – prevence gonokokové konjunktivitidy
- odsávačka hlenů
- čisté pleny a peřinka
Postup péče o novorozence
1. Provádíme opatření, kterými se snažíme zabránit ztrátám tepla
- pokládáme novorozence buď na břicho matky a přikrýváme rouškou
- ukládáme novorozence na ošetřovací vyhřívaný stolek, předehřátý box (kolem 25 °C)
- otřeme a osušíme ho suchými plenami
2. Krátce a šetrně jej můžeme odsát z úst a pak z nosu, toto se ovšem provádí pouze tehdy, je-li to nutné.
3. Péče o pupečník
- sesvorkujeme speciálními pupečníkovými svorky asi 2–2,5 cm od těla
- nadbytečný pupečník odstřihneme, z pahýlu vymačkáme zbytek krve
- pahýl poté desinfikujeme
- zkontrolujeme počet cév v pupečníku (dvě arterie a jedna véna)
- sterilně kryjeme pahýl
První ošetření novorozence
4. Měření a vážení novorozence a měření TT
Novorozence zvážíme na elektronické váze a změříme. Váhu a hmotnost zapisujeme v gramech a centimetrech 3500g 52 cm.
5. Identifikace novorozence (dle zvyklostí ZZ)
- na ručku novorozence a ruku matky uvážeme číslo a eventuálně jméno novorozence tak, aby nemohlo dojít později k záměně
- na stehýnko dítěte příjmení genciánovou violetí, někdy také číslo dítěte poznačí na ramínko a číslo se napíše také na předloktí matky.
- novorozenec dostává plastový náramek se jménem a příjmením, příjmením matky, datem a hodinou a minutou narození a také označením pohlaví novorozence
Způsoby označení novorozence
Zdroj: http://www.rodina.cz/clanek6937.htm
6. Novorozence napevno zabalíme do plen a do peřinky.
7. Kredeizace, což je desinfekce spojivkového vaku Ophtalmo-Septonexem, vykapeme každé oko jednou kapkou. Aplikace vitamínu K i. m, prevence krvácivosti.
8. Po ošetření rodičky přikládáme novorozence k prsu, což má veliký význam především pro vytvoření silné citové vazby mezi matkou a dítětem a rovněž významným podílem přispívá k tvorbě mateřského mléka.
9. Novorozence si asi po hodině od porodu odnáší dětská sestra na novorozenecké
oddělení, kde ho vyšetří pediatr.
10. Koupání novorozence se doporučuje provádět až po dvou hodinách po porodu z důvodu omezení ztrát tepla.
A. Klinické hodnocení novorozence na porodním sále
1. Skóre podle Apgarové
- představuje hlavní systematickou metodu vyšetření a zhodnocení poporodního stavu novorozence.
Skore dle Apgarové
Hodnocení |
1 |
2 | |
barva kůže |
modrá, bledá |
tělo růžové, akra lividní |
kompletně růžová |
Akce srdeční |
Nepřítomná |
pod 100/min |
nad 100/min |
dechová aktivita |
Žádná |
Povrchní, nepravidelná |
pravidelná, křik |
svalový tonus |
Atonie |
Hypotonie, malý odpor vůči extenzi |
aktivní, silný odpor vůči extenzi |
Reakce na podráždění |
Žádná |
chabá, grimasa |
výrazná, kýchání, křik |
Hodnocení novorozenců se provádí u všech novorozenců v 1., 5. a 10. minutě po narození, v případě deprimovaného dítěte (s Apgar-skóre v 10. minutě nižším než 7) také v 15. a 20. minutě.
Každé z pěti hodnotících kritérií – srdeční akce, dechová aktivita, barva kůže, svalový tonus a reakce na podráždění – je hodnocen 0, 1 nebo 2 body. Celkové skóre získáme součtem jednotlivých položek, maximální skóre je 10 bodů, minimální je 0. Z hlediska utlumeného novorozence je nejvýznamnější z vyjmenovaných kritérií srdeční akce a dechová aktivita, naopak hodnocení barvy kůže má význam nejmenší. Hodnocení dle Apgarové je rychlé a jednoduché a z toho důvodu je i přes své některé nedostatky stále používáno.
V etiologii nízkého skóre se může uplatňovat perinatální asfyxie, farmakologický útlum, prematurita, vrozené vývojové vady, porodní traumatismus, onemocnění plodu, určitou roli může hrát i subjektivita hodnocení.
Nízké skóre zejména v 10., 15. a 20. minutě do určité míry koreluje s pravděpodobností výskytu neurologického poškození.
2. Vyšetření krevních plynů z pupečníku
- je relativně přesným indikátorem perinatální asfyxie a jeho hodnoty většinou reflektují délku trvání hypoxie. Měříme pH, pO2, pCO2 a HCO3- (bikarbonáty).
B. Observace novorozence v prvních hodinách po porodu
Sledujeme:
- základní projevy dítěte (svalový tonus, pláč, sání)
- vitální funkce (srdeční akce, dýchání)
- prokrvení
- stav pupečního pahýlu
- tělesnou teplotu
- výskyt zvracení
- odchod smolky, močení
- schopnost sání z prsu19 Péče o rodičku v IV. době porodní
19 Péče o rodičku ve IV. době porodní
19.5 Testovací otázky
19.1 Charakteristika IV. doby porodní
19.1 Charakteristika IV. doby porodní
Čtvrtá doba porodní je dobou ohraničenou porodem placenty na začátku v trvání dvou hodin po porodu placenty. Tato doba je taxativně určena, nejedná se o přesně vymezenou dobu porodním mechanismem, jak je tomu u dob předchozích. Pokud se podíváme do historických učebnic porodnictví, potom ještě v předválečných písemnostech v minulém století nenajdeme uvedenou čtvrtou dobu porodní v rozdělení porodu. Toto období trvá asi 2 hodiny u všech rodiček a někteří autoři ji řadí do ranného šestinedělí. V této době probíhá ještě zvýšená děložní činnost nesmírně významná pro stavění krvácení z plochy, kde inzerovala placenta. V této poporodní době je klíčovou otázkou hemostáza způsobovaná děložními kontrakcemi a retrakcí. Pozor může vzniknout včasné poporodní krvácení.
Prevencí krvácení je aktivní vedení třetí doby. Uterotonika je možno aplikovat i později intramuskulárně (oxytocin a ergometrin), námelové alkaloidy mají výrazný protrahovaný účinek. Stlačením přetržených cév na ranné ploše nastává parciální mechanická hemostáza (komprimované cévy k sobě přilnou, cévy se slepí, nevytvoří se trombus). Z nedokonale stlačené cévy se zastavuje krvácení pomocí trombu - koagulační hemostáza. Fyziologická krevní ztráta je cca 300 ml.19.2 Ošetřovatelská péče o rodičku ve IV. době porodní
19.2 Ošetřovatelská péče o rodičku ve IV. době porodní
Rodička zůstává na porodním sále, pokud je to možné společně s partnerem (pokud byl přítomný na porodním sále) a novorozeným dítětem. Čtvrtá doba porodní má charakter jednotky intenzivní péče. Tímto je míněno intenzivnější sledování rodičky, kontrola krvácení, stavu dělohy, zavinování dělohy, fyziologických funkcí, celkového fyzického i psychického stavu matky.
Kontrola krvácení
Důležitá je kontrola krvácení à 15 min, v případě patologií a odchylek i častěji. U anemických žen může fyziologická krevní ztráta činící cca 300 ml přivodit po proběhlé porodní námaze život ohrožující situaci.
Po porodu dochází k odchodu červených očistků – lochia rubra. Krvácení musí být přiměřené, bez přítomnosti většího množství koagul.
Základní příčiny krvácení ve čtvrté době porodní
- Rezidua
- Porodní poranění
- Hypotonie až atonie dělohy
- Poruchy srážlivosti
Algoritmus čtyř T:
1. Tkáň (jedná se o možnosti reziduí)
2. Trauma (porodní poranění, zejména nepoznané)
3. Tonus (jedná se o hypotonii nebo atonii děložní)
4. Trombin (koagulační poruchy)
Kontrola stavu dělohy
1. Kontrola výšky děložního fundu
Děloha těsně po porodu může dosahovat 1 prst nad pupek, postupně dochází k involuci, kdy se fundus dělohy nachází v úrovni pupku nebo těsně pod pupkem.
2. tonus dělohy a její tvar
Tonus na pohmat pevný, děloha tvrdá, tuhá, tvar dělohy kulovitý
- nutné provést opakovaně kontrolu děložního tonu, opakovaně se přesvědčovat o tom, že děloha nepovoluje v tonu a že rodička nekrvácí à 15 min
- podpořit involuci dělohy včasným přiložením novorozence k prsu a kojením a vyprázdněním močového měchýře.
- Kontrola fyziologických funkcí
- krevní tlak à 15 min
- puls à 15 min
- tělesnou teplotu po porodu a při překladu
- Hygiena
Zabezpečíme čistotu rodidel, opláchneme dezinfekčním roztokem. Žena, když se vymočí, osprchuje se vlažnou vodou. Rodidla osušíme. Vložka (savá), sterilní je kontrolována a měněna podle potřeby. Před kojením umožníme hygienu rukou.
- Zabezpečení klidu, odpočinku, klidové polohy
Maminka je po porodu unavená, většinou odpočívá, spí. Zabezpečíme na pokoji klid a soukromí. Maminka na porodním sále ve společnosti miminka a otce, efektivněji odpočívá. Klidová poloha, je taková, která nejvíc vyhovuje klientce po porodu (na zádech s rukama podél těla). Matku přikryjeme pokrývkou.
Vyprázdnění močového měchýře
Je dobré se po vymočení přesvědčit pohmatem o vyprázdnění močového měchýře. Pokud je tento plný, potom vytlačuje dělohu nad pupek a brání involuci. Vrchol močového měchýře je při naplnění hmatný nad sponou. Toto je možné někdy vidět po porodu makrosomického plodu, protrahovaném porodu nebo operačním porodu, kdy dochází k otoku v oblasti pod močovým měchýřem nebo částečně k přechodné desenzitizaci močového měchýře, která se projeví nemožností se spontánně vymočit. Pokud žena tvrdí, že močila, jedná se spíše o paradoxní ischurii. V případě, že se žena nevymočí, provedeme jednorázové vycévkování močového měchýře.
Rehabilitace
V průběhu 2 hodin maminka vykonává cévní rehabilitaci- kroužení nohama, polohováni z boku na bok, postupná vertikallizace - nohy dolů z lůžka, sedět a dýchat klidně, postavit se, chvíli stát, vykročit. Rodičku je možné vertikalizovat ve čtvrté době porodní podle stavu rodičky.
První přiložení novorozence a kojení
Porodní asistentka přikládá novorozence do půl hodiny (maximálně však do jedné hodiny) po porodu, když je matka už v klidu. Matka je většinou na boku, bříško dítěte je přitisklé na břicho matky. Důležitá je správná technika kojení, aby matka nepociťovala bolesti, přiložit k jednomu i druhému prsu. Dítě u prsu by mělo kopírovat tělo matky Dítě bezprostředně po porodu je čilé, připravené sát z prsu. Tato fáze těsně po porodu trvá asi 15–20 minut, srdeční frekvence může dosahovat až 180 tepů/min, tato fáze je vystřídána fází spánku, trvající cca 1–3 hodiny, ve které srdeční frekvence klesá k normálním hodnotám. Spánek je potom opět vystřídán druhou fází reaktivity, ve 2. až 6. hodině života. Dítě je opět bdělé, výrazně reaguje na zevní stimuly, frekvence srdeční akce a dýchání kolísá, většinou odejde první smolka.
Zdroj: http://prozeny.blesk.cz/clanek/pro-zeny-rodina-deti/173813/jasny-nazor-na-svet-miminko-otci-ukazalo-vztyceny-prostrednicek.html
Zdroj: http://www.vasedeti.cz/vyziva/kojeni/zlata-hodina-v-zivote-novorozence-prvni-hodina-po-narozeni
Kontrola psychického stavu matky
Kontrolujeme a hodnotíme komunikaci (komunikativní, nekomunikativní), emocionální stav (apatická, afektivní, agresívní, plačlivá, projevy radosti a štěstí), orientaci (orientovaná, neorientovaná), vztah k dítěti, vztah k partnerovi.
Podávání stravy a tekutin
Pití se podává bez omezení (teplý sladký čaj). Strava se podává dle stavu ženy a dle zvyklostí na oddělení. Nejčastěji za 1,5-2 hodiny po porodu může žena jíst a pít.
Příprava dokumentace na překlad
- připravíme překladovou zprávu
- průběh šestinedělí – napsat iniciály matky i dítěte
- porodopis
- porodní křivka
- dekurz - nebo překladová zpráva obsahuje zapsané měření FF, stav dělohy, výšku fundu děložního, jaké je krvácení a poranění po porodu, je-li rodička vymočená, osprchovaná, čas posledního jídla a pití, jak dlouho byl novorozenec u prsu, jaký je psychický stav rodičky a další informace, které jsou důležité pro předání porodním asistentkám pracujícím na oddělení šestinedělí
- všechny záznamy obsahují čas a podpis PA
Příprava ženy na překlad na oddělení šestinedělí
Asi po hodině a půl až po dvou hodinách začne porodní asistentka ženu po porodu připravovat na překlad na poporodní oddělení. Změří ji krevní tlak a puls, znovu kontroluje výšku fundu děložního a poporodní krvácení. Pokud je vše v normě, pokračuje se s vertikalizací. Porodní asistentka ženu nejprve posadí na lůžku, doporučí jí dýchat zhluboka a dívat se nahoru, pokud žena nezbledne, nemá mžitky před očima, pomalu ji postaví a přidržuje u lůžka. Předá ji doprovodu (partner) nebo ji sama doprovodí do sprchy. Tam by se žena měla zkusit po porodu poprvé vymočit, dostane čisté vložky, oblékne se do čisté košile a se sbalenými věcmi a dokumentací je předána na oddělení šestinedělí.
(ČECH, 2006, PAŘÍZEK, 2006, ROZTOČIL, 2001, SLEZÁKOVÁ, 2011, ZWINGER, 2004).19.3 Bonding
19.3 Bonding
Bonding můžeme z angličtiny přeložit jako lepení nebo připoutání, zlatá hodinka po porodu. Jedná se o proces, kdy se tvoří vztah mezi maminkou a miminkem. Každá matka a dítě si k sobě vytváří vztah již před porodem. Budují se mezi nimi základy emočních vazeb, základy láskyplného vztahu, který naplno exploduje v hormonálně nabité situaci při porodu. ´
Podpora bondingu má přínos pro imunologickou, fyziologickou, psychologickou a emocionální složku vývoje člověka. Podporuje rovněž společnost v respektu k procesům porodu. Čím více dítě a matku ve vzájemném kontaktu podpoříme, tím více jim ulehčíme start do života a následné mnohdy nelehké situace spojené s výchovou dítěte. Podpora bondingu je podporou nové rodiny a podporou zdravotníků, aby dokázali sebevědomě pečovat o dítě a matku či celou jeho rodinu jako o jednu ošetřovatelskou jednotku. Podpora bondingu má zásadní význam i u dětí zdravých, protože léčí přirozené trauma způsobené porodem. Ještě důsledněji je třeba podporovat bonding u dětí nemocných a předčasně narozených. Jde o to, abychom za daných podmínek co nejlépe ,,přilepili“ dítě a matku k sobě.
Pokud jsou miminko i maminka v pořádku, děťátko po porodu pláče, má dobré Apgar (skóre), položí se dítě bezprostředně po porodu na břicho matky. Otře se jednou nahřátou plenou, aby neztrácelo teplo. Další nahřátou a suchou plenou se přikryje, takže tělíčko zůstává v kontaktu s kůží matky. Vzájemné poznávání a následné první přisátí by se mělo nechat na mámě a miminku, až na něj budou připraveni. Když se novorozenec adaptuje na nové prostředí, bude mít zájem sát prs, vždyť vůni mámy zná už z plodové vody. Sání prsu dává signál pro tvorbu mateřského mléka, pomáhá však i rodičce, aby došlo k rychlému odloučení placenty a zavinování dělohy.
Bonding - první pohled do očí a něžné dotyky, bezpečné objetí v náručí. Klid, probouzející se důvěra, vzájemné poznávání a zamilovávání se. První naprosto neopakovatelná chvíle matky s právě narozeným dítětem.
Matka i dítě očekávají kontakt kůže na kůži, vůni a teplo důvěrně známého těla, tlukot svých srdcí, svými smysly vnímají vše, co jim připomíná a dává pocit známého prostředí a bezpečí. Miminku maminku a mamince všechno, co jí připomíná kontakt s vytouženým miminkem. Poloha miminka na maminčině hrudníku připomíná miminku jeho polohu v děloze.
10 kroků k podpoře bondingu :
- položení nahého dítěte na matčino nahé břicho ihned po porodu (při porodu sekcí k tváři maminky)
- podpora a nepřerušování tohoto kontaktu nejméně 2, lépe 12 hodin (při porodu sekcí může zastoupit kontakt kůže na kůži tatínek, pro dítě jsou jeho bakterie zdraví přínosnější, nežli bakterie ošetřujícího personálu), pokud maminka potřebuje osobní pauzu, může kontakt zajistit tatínek
- otření dítěte na těle matky a zabalení dítěte i matky jako jedné jednotky do teplých osušek a přikrývek (maminky sprchujte se po porodu co nejpozději a hlavně si neumývejte prsa)
- matka a dítě jsou v kontaktu "skin to skin", kůže na kůži
- umožnění a podporování vizuálního kontaktu - pohledu z očí do očí matky a dítěte, podložení hlavy matky, pokud rodí vleže (pokud musí být dítě v inkubátoru, zajištění webové kamery matce anebo fotek a videí v pravidelných intervalech)
- pomoc s přisátím miminka k bradavce dle jeho tempa a připravenosti - může to být až do 30 minut kontaktu kůže na kůži, do té doby miminko i maminka odpočívají a seznamují se spolu! - počkejte, až si strká pěstičky, na kterých má plodovou vodu, do úst, aby je k bradavce dovedla, ta voní stejně jako plodová voda, olizuje si rty a kývá hlavou ze strany na stranu - zásadně neumývat dítěti ruce od plodové vody a nechávat volně. Po medikovaných porodech je miminko chvíli unavené, je zapotřebí nechat jej odpočinout na kůži matky, oba také vylučují potřebné množství oxytocinu k podpoře jejich vzájemného kontaktu
- zajištění pohodlné polohy pro matku (křeslo, postel, polštáře) i dítě (v náručí matky)
- zajištění klidného, vstřícného a intimního prostředí ze strany zdravotníků
- jakékoliv vyšetření a ošetření dítěte (sejmutí skóre Apgarové, stetoskop, podvaz pupeční šňůry) provést na těle matky (u rizikového novorozence v blízkosti matky, aby měla nad miminkem kontrolu, alespoň vizuální)
- eliminace techniky, videokamery, mobilního telefonu v těchto neopakovatelných prvních okamžicích. Nedívejte se maminky na mobily (SMSky počkají stejně jako jejich adresáti) a do fotoaparátů, dívejte se na své miminko a do jeho očí, tento jedinečný okamžik vašemu miminku a vám žádné fotografie ani videa později nezprostředkují!
Podpora bondingu u nefyziologického porodu
Podporu bondingu je o to více nutné zajistit maminkám a dětem, které prožily vyvolávaný, předčasný porod nebo porod sekcí.
Maminky, jejichž porod neproběhl zcela přirozenou cestou, si často myslí, že nemohou mít bonding se svým miminkem. Myslí si to také zdravotníci, kteří často nechávají miminka déle na novorozeneckém oddělení, v dobré víře, aby umožnili maminkám odpočinek po obtížném porodu.
Vzájemný kontakt, v jakékoliv míře to jde (hlazení, zajištění možnosti, aby se maminka na miminko v inkubátoru mohla dívat, sahat na něj - miminko lze z inkubátoru vyndat a klokánkovat, aniž by bylo ohroženo, naopak, klokánkovaná nedonošená miminka mají menší problémy s dýcháním a lépe prospívají, u porodu sekcí přiložení dítěte ke tváři matky a možnost kontaktu kůže na kůži s otcem) zvyšuje tvorbu a vyplavování hormonů potřebných k zajištění budování emočních vazeb a kojení.
U maminek, které porodily císařským řezem, nic nebrání ranému kontaktu už na operačním sále, například přiložením na rameno či tvář, pokud je maminka ve svodné anestezii. Nic nebrání umístění miminka alespoň do jedné místnosti s maminkou ihned v prvních hodinách po císařském řezu, pokud zrovna maminka nemůže mít miminko na svém těle. U miminek, která se rodila císařským řezem, se již nemusíme obávat zhoršené poporodní adaptace, kterou by mohla způsobit anestetika, protože se dnes používají moderní a kvalitní anestetika (Michaela Mrowetz, 2011).
Kontakt kůží na kůži
Kontakt kůží na kůži je příležitost pro všechny matky k držení svého dítěte po narození na svém těle (nezávisle na zvolené metodě krmení). Kontakt kůží na kůži hned po porodu (či jak nejdříve je to možné) je důležitý pro blaho matky i dítěte.
Jak provádět kontakt kůží na kůži
- osušení dítěte,
- položení dítěte na kůži matky,
- zajištění tepla - přikrytí matky i dítěte.
Význam umístěním dítěte na hruď matky tzv. kůže na kůži (kangaroo mother care)
- snadnější přizpůsobení se životu mimo dělohu,
- stabilizace srdeční frekvence,
- regulace dechu,
- stabilnější hladiny glukózy v krvi,
- snížení míry pláče u dítěte, uklidnění dítěte
- zlepšení usínání dítěte,
- prodloužení doby a zlepšení kvality jeho spánku,
- rychlejší nárůst hmotnosti dítěte a tím ke zkrácení jeho pobytu v nemocnici,
- reakce organizmu matky zvýšením či snížením vlastní teploty podle potřeby tepla svého dítěte (kůže udrží dítě v teple)
- podpora přirozeného sacího reflexu,
- zlepšení tvorby mateřského mléka,
- podpora úspěšného kojení,
- ochrana před napadením choroboplodnými zárodky (dítě je vystaveno normálním bakteriím na matčině kůži),
- uvolnění matky.
Kontakt kůže na kůži
19.4 Dokumentace na porodním sále
19.4.1 Porodní plán
19.4.1 Porodní plán
Porodní plán je písemný seznam požadavků a přání rodičky, které by chtěla dodržet při svém porodu. Tento dokument vyjadřuje postoje rodičky k porodu a k péči o narozené miminko. Porodní plán by měl být stručný, srozumitelný a přehledný.
Obsah porodního plánu
Obsah porodního plánu se orientuje na požadavky rodičky během I., II., II., IV. doby porodní, zásahy v případě komplikací při porodu, porodní analgezie a šestinedělí.
Obsah porodního plánu:
1. co určitě chci
2. co určitě nechci
3. na co jsem ochotná přistoupit
Moje osobní údaje:
Jméno:
Adresa:
Rodné číslo a číslo OP:
Kontaktní telefony (jméno, číslo):
Zdravotní pojišťovna:
Gynekolog:
Dětský lékař:
Jména pro miminko:
Zdravotní diagnóza, užívané léky, dieta:
1) Doprovod při porodu
2) Přítomnost studentů
3) Použití vlastního oděvu nebo erárního
4) Vedení porodu PA nebo L
5) Informovat o všech zásazích před a během porodu
6) Klystýr
7) Oholení genitálií
8) V případě císařského řezu způsob anestezie
9) Pomůcky při porodu
10) Pomůcky, které si přinesete
11) Analgezie
12) Poloha pro II. dobu porodní
13) Poloha při tlačení
14) Medikamentózní vedení porodu
15) Vycévkování před tlačením nebo po porodu
16) Episiotomie a její ošetření
18) Dotápání pupečníku nebo přestřižení pupeční šňůry otcem
19) Darování pupečníkové krve
20) Transfuze
21) Focení a filmování během porodu
22) Bonding
24) Přiložení dítěte do 30 min
25) Aktivní vedení III. doby porodní
26) U všech poporodních vyšetření dítěte je žádoucí přítomnost matky nebo otce
27) Využití plného nebo částečného rooming-in, nadstandardu
28) Dokrmování dítěte19.4.2 Porodopis
19.4.2 Porodopis
Porodopis je dokumentace, která obsahuje informace o matce, partnerovi a novorozenci, o průběhu porodu, která se archivuje v nemocnici. Porodopis sepisuje s rodičkou porodní asistentka a lékař při administrativním příjmu, který probíhá na základě vaginálního vyšetření, kardiotografického záznamu, těhotenské průkazky a ambulantní karty.
Sepsání porodopisu předem se realizuje v prenatální poradně od 34. týdne těhotenství.
- Základní osobní údaje - vaše jméno a příjmení, rodné příjmení, rodné číslo, datum narození, číslo občanského průkazu, trvalé bydliště
- Údaje o nejbližších příbuzných - jméno manžela nebo partnera, jeho rodné číslo, datum a místo narození, bydliště, případné datum sňatku
- Základní rodinná anamnéza (rodiče, sourozenci, partner) - výskyt hereditárních onemocnění v rodině (DM, hypertenze, onemocněni štítné žlázy, astma bronchiale), výskyt rakoviny, VVV, genetické poruchy
- Osobní anamnéza - prodělané a současné choroby (onemocnění štítné žlázy, ledvin, srdce, cukrovka), úrazy a operace před těhotenstvím včetně transfúze krve, užívání léků, potravinových doplňků, doporučená zdravotní dieta, abúzy - káva, cigarety, alkohol, drogy
- Alergická anamnéza - sepsání všech alergií (léky, desinfekce, strava, prach)
- Gynekologicko-porodnická anamnéza - gynekologická onemocnění, počet těhotenství a jejich průběh, aborty, interrupce, počet porodů a jejich průběh, případné komplikace, zdravotní stav narozených dětí, jejich váha a míry, jak dlouho byly kojeny, rozměry pánve
- Průběh nynějšího těhotenství - komplikace a jejich léčba, hospitalizace v průběhu těhotenství
Údaje dopsané během porodu
- Aktuální zdravotní stav - při příjmu na porodní sál zapíše lékař výsledky vyšetření krve - KO., HIV., BWR., HbsAg, výsledek mikrobiologického vyšetření pochvy -GBS vaginální nález při příjmu, popis CTG
- Průběh porodu - porodní asistentka zaznamenává ozvy plodu, výsledky měření krevního tlaku, pulzu, tělesné teploty, nález po vaginálním vyšetření, stav porodních cest a celkový aktuální stav, záznam průběhu porodu v I., II., II., IV. době porodní
Záznam o stavu novorozence - jméno a příjmení, pohlaví, Apgar skóre, ošetření novorozence19.4.3 Porodní křivka
19.4.3 Porodní křivka
20 Péče o ženu v šestinedělí
20 Péče o ženu v šestinedělí
20.8 Testovací otázky
20.1 Charakteristika puerperia
20.1 Charakteristika puerperia
Šestinedělí (puerperium) je obdobím po ukončení těhotenství a porodu, kdy změny organismu spojené s těhotenstvím mizí a organismus se vrací do původního stavu před těhotenstvím. Jeho počátek začíná koncem porodu. Období po porodu trvá zhruba 6–8 týdnů
Z časového hlediska dělíme šestinedělí na:
- časné (rané) – prvních 7 dní po porodu (1.-7.)
- pozdní – končící 42. dnem po porodu (8.-42.)
Během šestinedělí dochází v organismu ke dvěma skupinám změn.
- změny regresivní – organismus šestinedělky se navrací funkčně i anatomicky do předchozího stavu, charakteristické jsou involuční změny na reprodukčních organech a taky změny probíhající téměř ve všech orgánových systémech matky, ustupují těhotenské patologie (gestační D.M., preeklampsie, těhotenská hapatopatie)
- změny progresivní – dochází k rozvoji funkce orgánů, které byly doposud v klidovém stavu. Jedná se zejména o rozvoj funkce prsní žlázy, tedy nástup laktace, kojení.20.1.1 Změny regresivní
20.1.1 Změny regresivní
1. Involuční změny
A) genitální
I. Uterus
- děloha se během gravidity téměř 11x zvětšila, po porodu váží asi 1000 g
- děloha se po porodu retrahuje, svrašťují se svalová vlákna, zmenšují se svalové buňky - po 6 týdnech děloha váží 50-80 g
- involuce je podporována kontrakcemi (oxytocin - kojení) v prvních dnech po
porodu jsou vnímány jako porodní bolesti zvlášť u vícerodiček
- v puerperiu se mění hlavně délka dělohy
Průběh retrakce dělohy - výška děložního fundu
0. den porodu - k pupku
1. den po porodu - 1 prst pod pupkem k pupku, poté o prst denně
4. den po porodu - polovina vzdálenosti pupek–spona
7. den po porodu - 2-3 prsty nad symfýzou
10. den po porodu - fundus je za sponou, zevně není hmatný
Od 1. dne po porodu se fundus děložní za fyziologických podmínek snižuje o 1 prst (cm) za 24 h.
Involuce dělohy po porodu
Sestup Involuce dělohy po porodu - sestup děložního fundu | ||||
Fyzikální popis - Assessment porodní asistentky | ||||
Datum a čas |
Hodiny/dny po porodu
|
Výška děložního fundu |
Zápis |
Razítko PA |
1. 8. 2012
14.00 h |
Ihned po porodu placenty |
1 cm nad pupkem |
U+1 |
|
1. 8. 2012
16.00 h |
2h |
k pupku |
U 0 |
|
1. 8. 2012
02.00 h |
12h |
k pupku |
U 0 |
|
2. 8. 2012
14.00 h |
24h |
1 cm pod pupkem |
U-1 |
|
3. 8. 2012
14.00 h |
2 den |
2 cm pod pupkem |
U-1 |
|
4. 8. 2012
14.00 h |
3 den |
3 cm pod pupkem |
U-1 |
|
5. 8. 2012
14.00 h |
4 den |
4 cm pod pupkem |
U-1 |
|
7. 8. 2012
14.00 h |
7 den |
2-3 cm nad symfýzou |
S+2 |
|
9. 8. 2012
14.00 h |
9 den |
zevně nehmatný |
X |
|
10. 8. 2012
14.00 h |
10 den |
zevně nehmatný |
X |
|
Zdroj: autor
Etiologie subinvoluce děložní:
- velký plod,
- polyhydramnion,
- multiparita,
- vícečetné těhotenství,
- plný močový měchýř,
- střevní kličky,
- rezidua post partum.
Vlivy involuce:
- retrakce a kontrakce myometria,
- stlačením cév,
- snížením přívodu krve do dělohy,
- hormonální změny,
- uvolnění proteolytických enzymů, které způsobují svraštěni svalových vláken, jejich vazivovou přeměnu a zmenšení svalových buněk.
Kontrola involuce dělohy:
- palpace fundu,
- kontrola lochií,
- USG,
- vaginálně - kontrolou uzavíraní hrdla.
V místě úponu placenty po jejím odloučení a porodu probíhají nejintenzivnější involuční změny na endometriu. Tato plocha je infiltrována monocyty a granulocyty. Endometrium se v průběhu 3 dnů diferencuje na 2 vrstvy. Povrchovou, která nekrotizuje a odlučuje se ve formě očistků (lochií). Vnitřní vrstva tvoří základ pro růst nového endometria. Regenerace endometria je skončena za 3 týdny, v místě placenty za 6 týdnů
Očistky, které odcházejí z děložní dutiny, obsahuji:
- povrchovou nekrotickou vrstvu endometria deciduy
- krev
- krevní sraženiny,
- lymfatickou tkáň
- tkáňový mok
- sekrety čípku, pochvy, vulvy.
Lochie mají nasládlý, mdlý zápach a alkalickou reakci, která mění kyselé prostředí pochvy (z pochvy odcházejí infekční lochia).
Typ lochií v průběhu šestinedělí
Lochia rubra |
krvavé |
krev, fragmenty
deciduy, hlen |
0.-3. den | |
Lochia fusca |
hnědočervené |
sanguinolentní |
tkáňový sekret |
4.-7. den |
Lochia flava |
žluté |
seropurulentni |
krev, hlen, leukocyty |
4.-7. den |
Lochia alba |
bělavé |
řídké a vodnaté očistky |
Leukocyty a ery vymizí |
7.-14. den |
Lochia mucosa |
hlen |
hlenovitý charakter |
hlen |
Od 3. týdne |
Zdroj: autor
II. Děložní hrdlo
Cervix involuje pomaleji než děložní tělo. Po porodu je ochablý a tenkostěnný, prostupný pro 2 prsty. Postupně se uzavírá. Vnitřní branka se uzavře za 14 dní, uzavírá se rychleji než branka zevní. Na konci šestinedělí má hrdlo cylindrický tvar, zevní branka má tvar příčné štěrbiny.
Změny hrdla po porodu:
- záhy po porodu - ochablé, lacerované, prostupné pro 2 prsty,
- na konci 1. týdne - dilatováno do 1 cm (prostupné pro prst),
- na konci 2. týdne - hrdlo má délku 4 cm, vnitřní branka je prostupná pro hrot prstu (zavírá se dříve),
- po 3 týdnech se cervix uzavírá, zevní branka je prostupná pro prst,
- na konci šestinedělí - hrdlo má cylindrický tvar, zevní branka tvar příčné štěrbiny,
- reepitelizace trvá 6-12 týdnů,
- dolní segment se retrahuje, na konci šestinedělí tvoří opět isthmus.
III. Pochva
Pochva se vrací do původního stavu asi 3 týdny. Po porodu je však již méně pružná, slizniční řasy jsou vyhlazené, snižují se stěny, vulva zeje. Zbytky panenské blány se při porodu narušují a carunculae hymenales se mění na vroubkované carunculae myrtiformes.
IV. Vejcovod
Těhotensky změněné vejcovody jsou charakterizované úbytkem sliznice s řasinkovým epitelem a hypertrofií tubární svaloviny. Po porodu opět dochází k nárůstu řasinkového epitelu vlivem estrogenní stimulace. Vejcovody klesají do malé pánve.
V. Vaječník
Probíhající laktace a s ní spojené změny hormonálních hladin jsou určujícím faktorem nástupu první poporodní ovulace a menstruace. Zvýšené hladiny prolaktinu, které jsou zvyšovány drážděním prsní bradavky ústy novorozence při kojení, potlačují sekreci folikulostimulačního hormonu (FSH) a luteinizačního hormonu (LH) a tím následně i nástup ovulace. U nekojících se 1. ovulace objeví mezi 70.–75. dnem po porodu. U kojících se objeví v 6. měsíci po porodu. První menstruace se objevuje u nekojících ve 12. týdnu po porodu. Vaječníky se zmenšují, jsou uložené v malé pánvi.
VI. Vulva
Zmenšuje se prokrvení, mizí prosáknutí a pigmentace zevních rodidel, ustupují varixy, vulva mírně zeje.
VII. Pánevní dno
Svaly pánevního dna získávají tonus a roztažené svaly pánevního diafragma urogenitale a diafragma pelvis se vracejí do původní polohy.
VIII. Břišní stěna
Vrací se elasticita břišní stěny a tonus přímých svalů, involuce trvá 6-7 týdnů. Někdy přetrvává diastáza přímých svalů - polyhydramnion, vícečetné těhotenství, vícerodička. Drobné trhlinky kožního vaziva – pajizévky (strie) vzniklé napnutím kůže u některých žen zůstávají. Linea fusca ztrácí barvu.
B) Involuční změny extragenitální
I. Močový systém
Močový měchýř při porodu je často dost pohmožděn sliznice M.M. je edematózní, překrvená s hemoragickými sufuzemi, měchýř je rozepjatý a nedokonale se vyprazdňuje, často vzniká postmikční reziduum.
Uretery a ledvinové pánvičky v těhotenství vlivem progesteronu dilatují a jsou hypotonní, to se vrací pomalu do normálu.
Ledviny - klesá GF a průtok ledvinami, clearance kreatininu a glykosurie se normalizuje asi týden po porodu, vlivem autolytických pochodů v děloze jsou vyšší hladiny močoviny. Zvětšené ledviny involují pomalu i několik týdnů.
Etiologie infekce močových cest v šestinedělí:
- močové reziduum,
- snížená citlivost m.m. na intravezikální tlak,
- snazší vezikoureterální reflux (hypotonie m.m. a ureteru).
II. GIT
Rychlý návrat k normě, střevní kličky zaujmou svoji polohu, peristaltika je ještě chvíli obleněná, výskyt obstipace, úprava pyrózy.
III. Metabolické změny
Metabolismus vody a iontů - porodem ztratí žena na váze asi 5 kg, během šestinedělí pak další 4 kg (ztrátou ECT, Na, Cl).
Koncem 1. týdne jsou hodnoty plazmatických iontů v normálu
Metabolismus živin - klesají sérové bílkoviny (globulinů), úprava volných mastných kyselin (2. den), pokles Cholesterolu a Triacylglacerolů, glykémie klesá 2.-3. den (u DM se to projeví nižší potřebou inzulinu), hladina transamináz se nemění.
IV. Kardiovaskulární změny
Po porodu klesá bránice, srdce se z příčné polohy vrací do šikmé polohy a zvýšuje se reziduální kapacita plic. Žena dýchá zhluboka, klesá počet dechů i tep.
Oběhové parametry se stabilizují již v časném šestinedělí.
V. Krevní změny
Pokles objemu intravaskulární tekutiny vede v průběhu 14 dnů k poklesu srdečního výdeje o 28 %. Celkový objem krve klesá z 5–6 litrů na 4 litry (ve 3. týdnu). Mírně stoupají leukocyty, stoupá počet trombocytů, fibrinogen - 1. den klesá, ale 3.-5. den znovu stoupá na předporodní hodnotu, stoupá až do 2. týdne, pak klesá.
VI. Hormonální změny
Po porodu placenty, dochází k rychlému poklesu placentárních hormonů - placentární laktogen (hPL) - vymizí během hodin a choriový gonadotropin (hCG) klesá k nule do 11.-16. dne, pomaleji klesá při potratu v 1. trimestru a při vyprázdnění mola hydatidosa.
- estrogeny a progesteron - po porodu rychle klesají (do 7. dne), další vzestup závisí na laktaci,
- u nekojících dosáhne estradiol hodnot folikulární fáze za 3 týdny, klesá jim prolaktin,
- u kojících dosáhne estradiol za 60-80-180 dní,
- hladina prolaktinů u kojících žen je závislá na intenzitě a frekvenci kojení, účinná antikoncepce pouze při plném kojení přes den (pauzy 4 h) i v noci (pauzy 6 h),
- FSH a LH - po porodu stoupají, hodnoty folikulární fáze dosahují 3. týden,
- první menstruace po porodu následuje po anovulačním cyklu,
- u nekojících - v 10-16 % začne po ukončení šestinedělí, u 30 % do 90 dnů,
- u kojících - ovulace je vzácná před 10. týdnem po porodu, ale i tak kojení není spolehlivá antikoncepce. 20.1.2 Změny progresivní
20.1.2 Změny progresivní
Laktace
Mléčná žláza je hormonálně připravována na kojení celé těhotenství. Estrogeny působí proliferací mlékovodů, progesteron stimuluje epitel alveolů.
Hormony ovlivňující vývoj mlékotvorného aparátu (tzv. laktogenní hormonální komplex) - estrogeny, progesteron, placentární laktogen, prolaktin, kortizol a inzulinu.
Po porodu pokles hladiny estrogenů a progesteronu stimuluje začátek laktace. Základem pro tvorbu mléka je hypofyzární prolaktin. Intenzita tvorby mléka je stimulována kojením. Periferní nervové dráždění bradavky zvýší výdej prolaktinu a současně dojde ke zvýšení sekrece oxytocinu z hypofýzy. První dny (0.-3.) po porodu lze z bradavek vytlačit hustou tekutinu – mlezivo (kolostrum). Oproti mléku má odlišné složení. Obsahuje méně cukrů a tuků a více bílkovin, hlavně globulinů - protilátky IgA, minerálních látek a zejména magnesia, které zvyšuje střevní peristaltiku novorozence a urychluje vypuzení smolky. K pokrytí energetické potřeby novorozence v prvních dnech po porodu postačuje.
Mateřské mléko (4. den) je nejdokonalejší stravou pro novorozence, má optimální výživovou hodnotu, optimální složení, optimální teplotu, je finančně nenáročné a vždy k dispozici. Obsahuje hlavně unikátní bílkoviny - kasein, laktalbumin, lakktglobulín, vodu, tuk a laktózu. Obsahuje také vitaminy v různém množství, mimo vitamínu K. Stejně jako v kolostru, jsou v mléce přítomny protilátky typu IgA, které mají preventivní účinek na adherenci baktérií k povrchu epiteliálních buněk a snižují výskyt průjmů mikrobiálního původu. Laktaci podporuje pravidelné přikládání novorozence k prsu a dokonalé vyprázdnění prsu po kojení.
Psychický stav nedělky
Poporodní psychický stav nedělky můžeme klasifikovat do několika stupňů, které mohou přecházet. Většina žen, nikterak po porodu nevybočuje z normálu. Dobře zvládají roli matky, jsou vnitřně spokojené a prožívají pocit štěstí a spokojenosti.
Změny v psychickém rozpoložení nedělky
1. Poporodní blues se objeví u 70-80 % žen. Poporodní blues je krátkodobá a přechodná záležitost, většinou začíná kolem třetího dne po porodu. Projevuje se pláčem stavem úzkosti, plačtivosti a nepokojem, emoční labilitou, zvýšenou vnímavosti, lítostivostí, často dochází ke vzniku negativních pocitů ke svému dítěti. Většinou ustoupí po 10.-14. dni po porodu.
Terapie:
- když chce maminka plakat, ať pláče,
- relaxace,
- podpora informovaným partnerem, rodinou,
- po čase odezní samo.
2. Poporodní deprese - daleko hlubší stav, může nastat i po skončení šestinedělí. Podle statistik postihuje okolo 10 % žen. Příznaky se neliší od běžných depresivních stavů. Maminka je obvykle velmi vyčerpaná, unavená, úzkostná i pesimistická. Někdy cítí, že není schopná se postarat o svoje dítě, pak všechny její myšlenky jsou orientovány na to, jak je zabezpečí Připojuje se odmítání stravy, ztráta váhy, nespavost, neschopnost milovat svou rodinu, porucha komunikace, izolace. Riziko sebevražedných tendencí.
Terapie:
- nutná odborná lékařská pomoc,
- zastavení laktace.
3. Laktační psychosa je pravděpodobně druhem schizofrenie. Převládá úzkost a změny nálady – maniodeprese a halucinace.
20.2 Překlad na oddělení šestinedělí
20.2 Překlad na oddělení šestinedělí
Bezprostředně po porodu dopřejeme matce klid a novorozence předáme do péče novorozeneckého oddělení. Pacientka je po převozu z porodního sálu uložena na samostatné, čistě povlečené lůžko, dostává čisté prádlo. Porodní asistentka se seznámí se šestinedělkou, s průběhem těhotenství a porodu, zkontroluje kontrakci dělohy – výšku děložního fundu, zevní krvácení, TK, pulz a teplotu. Přesvědčí se o tom, zda se žena vymočila před převozem z porodního sálu a informuje ženu o hygienickém režimu na oddělení. Zjištěný stav šestinedělky zapíše do dokumentace. Důležitá je edukace šestinedělky.
Šestinedělka je porodní asistentkou poučena o:
- nutnosti častého sprchování,
- čistotě rukou po vyprázdnění, po výměně vložek, před kojením,
- péči o prsy,
- technice kojení,
- oplachu rodidel desinfekcí (vodou) po každém močení a stolici,
- infekčnosti očistků a používání sterilních vložek,
- pravidelném vyprázdnění močového měchýře a tlustého střeva,
- hygieně a péči porodního poranění,
- výživě a pitném režimu v šestinedělí,
- péči o novorozence,
- nutnosti odpočinku a spánku,
- rehabilitaci.20.2.1 Péče o šestinedělku
20.2.1 Péče o šestinedělku
Poporodní péče je prováděna dvojím způsobem. V posledních letech je zaváděn systém rooming–in, kdy je matka s novorozencem na jednom společném oddělení. Tento systém je buď trvalý – 24 hodinový, nebo částečný, kdy jsou novorozenci například na noc odváženi zpět na novorozenecké oddělení. Při klasickém systému hospitalizace jsou matka a novorozenec hospitalizováni odděleně a novorozenec se k matce přiváží pouze na dobu kojení. Délka hospitalizace se ve většině případů odvíjí od stavu novorozence. Dle doporučení České neonatologické společnosti lze propustit novorozence po 72 hodinách po porodu.
V České republice se průměrná délka hospitalizace matky po spontánním porodu pohybuje mezi 4 až 5 dny. Šestinedělku lze propustit 3.-4. den po spontánním porodu i po episiotomii a po císařském řezu. 5.-6. den po operačním porodu.
Po dobu hospitalizace kontroluje lékař nejméně jednou denně u nedělky:
- srdeční frekvenci,
- zavinování dělohy - výšku děložního fundu,
- množství a charakter očistků,
- stav prsů a bradavek, laktaci,
- zkontroluje hojení porodních poranění.
V prvních dnech šestinedělí je rolí porodní asistentky:
- 2krát denně měřit krevní tlak a pulz,
- 3 až 4krát denně měřit teplotu. Teplota, která první den po porodu může být i mírně zvýšená (do 37,5 oC), nemá v dalších dnech překročit hranici 37,2 oC. Zvýšená teplota je citlivý příznak, který záhy upozorní na infekce v šestinedělí.
- kontrolovat výšku děložního fundu, při prázdném močovém měchýři a konečníku (informuje o zavinování dělohy),
- kontrolovat odchod lochií (typ, množství, zápach),
- kontrolovat, zda nedělka dokonale a pravidelně vyprazdňuje močový měchýř, často v něm zůstává zbytek moče (reziduum). Cévkování se provádí až po vyčerpání běžných prostředků, jako je oplach rodidel teplou vodou, teplá sprcha nebo podání spasmolytik. Po porodu může být ztíženo močení pro hypotonii měchýře, pro nezvyk močit vleže nebo před obavou z poranění zevních rodidel, kdy není pociťováno nucení na močení,
- sledovat, zda má nedělka pravidelnou stolici, stolice by měla být 2. den (pokud ne, použijeme glycerinový čípek, eventuelně klyzma),
- kontrolovat hojení porodního poranění (ruptury) - oplachovat rodidla dezinfekčním roztokem,
- kontrolovat hojení episiotomie,
- kontrolovat stav prsů, tvorbu mléka, techniku kojení,
- sledovat celkový fyzický stav,
- kontrolovat psychický stav nedělky,
- doporučit rehabilitaci, vstávat s rodičkou v den porodu.20.2.2 Péče o šestinedělku na JIP po Sectio caesarea
20.2.2 Péče o šestinedělku na JIP po Sectio caesarea
Sectio caesarea – patří mezi nejstarší porodnické operace, kterou znali již staří Egypťané. Vlastní původ názvu není zcela jasný. Název císařský řez pochází až ze 17. století. Císařským řezem je vybaven novorozenec z děložní dutiny cestou chirurgicky otevřené dutiny.
Druhy císařského řezu:
- plánovaný,
- neplánovaný – urgentní – neodkladný.
Techniky S.C.:
- Pfannenstielův řez (nejčastější využíván v urgenci),
- korporální řez,
- cervikokorporální,
- malé řezy transverzální,
- semilunární řez – podle Gepperta,
- S-řez podle Chmelíka,
- U–řez,
- obrácený T-řez,
- příčný řez ve fundu podle Lauverjata,
- řez extraperitoneální,
- řez Joel Dones.
Anestézie u císařského řezu:
- celková (urgentnost zákroku),
- regionální (onemocnění matky - KVS, plic, přání matky).
Indikace S.C.:
- hypoxie plodu,
- dystokie (porod obtížný),
- cefalopelvický nepoměr,
- konec pánevní,
- iterativní sekce (3 sekce),
- preeklampsie,
- vícečetná gravidita,
- patologické polohy plodu (čelní, obličejové, šikmé, příčné),
- neurologické, oftalmologické, interní,
- patologie placentární,
- ortopedické.
Komplikace S.C.:
- infekce močových cest, peritonitidy, endometritidy, pneumonie,
- tromboembolické komplikace,
- krvácení do močového měchýře, peritonea, podkoží, břišních stěn,
- hematomy,
- anemické stavy,
- kolapsové stavy,
- hojení rány per secundam,
- poruchy střevní perilstatiky,
- subileus, paralytický ileus,
- neurologické poruchy v souvislosti s anestézií,
- bolesti v jizvě,
- estetické defekty,
- koloidní jizvy,
- hernie v jizvě,
- urologické komplikace,
- sterilita,
- infertilita,
- předčasné porody,
- poruchy placenty,
- ruptury dělohy,
- hypotrofie plodu,
- poruchy gastroenterologické,
- peritoneální srůsty,
psychologické poruchy (DOLEŽAL, 2007).
Intervence PA na JIP po s.c.:
- sleduje a zaznamenává FF - TK, P, TT, Spo2 à 1 h,
- kontroluje involuci dělohy à 2 h,
- sleduje a zaznamenána odchod lochií a krvácení z dělohy,
- sleduje stav, krvácení, počínající známky infekce operační rány,
- asepticky ošetřuje operační ránu 2x denně,
- asepticky ošetřuje invazivní žilní vstupy (periferní, centrální katétr),
- kontroluje funkčnost PMK (vyprázdnění),
- měří a zaznamenána bilanci tekutin za 24 h (P+V à 2 h),
- měří a zapisuje odpad drénem, redonem,
- kontroluje stav prsů a tvorbu mléka, techniku kojení,
- odebírá krev dle ordinace lékaře (APTT, Ouick, fibrinogen, KO, CRP, FW, Hemokultura),
- informuje lékaře o výsledcích hematologických, mikrobiologických, biochemických vyšetření,
- zabezpečí hygienu rodidel dle potřeby klientky,
- zabezpečí rehabilitaci fyzioterapeutem,
- kontroluje celkový fyzický stav šestinedělky,
- aplikuje léky dle ordinace lékaře,
- kontroluje psychický stav šestinedělky,
- umožní návštěvu rodinným příslušníkům,
- překlad klientky za 24-48 h po porodu (zdroj autor).20.3 Rehabilitace v šestinedělí
20.3 Rehabilitace v šestinedělí
Již za několik hodin po samovolném porodu může nedělka vstát z lůžka. Preferuje se časné vstávání do 2 h nejpozději do 6 hodin po porodu a již první den cvičí na lůžku. Je třeba varovat před nehybným klidem na lůžku. Časné vstávání je prevencí zánětu žil, plicních komplikací a trombembolických komplikací, urychluje proces zavinování dělohy a odchodu očistků, návrat tonu svalů dolních končetin a svalů břišní stěny.
Gymnastika v šestinedělí
Gymnastika v těhotenství zrychluje návrat do původního stavu, zpevňuje břišní stěnu a pánevní dno, podporuje děložní involuci, upevní a prokrví prsní svaly, prevence TEN, prevence vyprazdňovacích obtíží M.M. a tlustého střeva, zlepší výkonnost všech orgánů. Cviky nemají být namáhavé, mají působit osvěžení. Gymnastika se doporučuje denně aspoň 10-15 min.
Obsah cvičení:
- hluboké dýchání,
- zpevnění břišních svalů,
- zpevnění pánevních svalů,
- zpevnění prsních svalů,
- zpevnění svalů páteře,
- zlepšení cirkulace krve (DK),
- relaxace.
Typy cviků:
- zvedání pánve a DK,
- vytáčení ohnutých kolen vleže na obě strany,
- v kleku kočičí hřbet,
- ve stoje úklony.
0. den po porodu
Hluboké břišní dýchání v leže, posílení břišních svalů
- leh na zádech, dlaně na břiše, hluboký nádech do dlaní, při výdechu tlačit bedra k podložcePosílení břišních svalů
- leh na zádech, při výdechu zatáhnout břišní svalyZlepšení cirkulace krve dolních končetin
- šlapání pedálů (ohýbání chodidel),
- kroužení kotníků,
- přitahování kolen k břichu.Okysličení celého těla, zlepšení krevního oběhu
- leh na zádech, zvednout obě paže za hlavu s hlubokým nádechem, s výdechem vrátit zpět podél těla opakovat 5-10x1. den
Posílení pánevního dna
- vtahovat pánevní dno (svěrače), jako když chcete zadržet močení - vydržet 5 sekund, pak uvolnitPosílení prsních svalů, podpora laktace
- sed na lůžku nebo stoj
- předloktí ve výši ramen dlaněmi k sobě, tisknout dlaně proti sobě, povolit (modlení)Zdroj: http://www.babyonline.cz/maminka/zivotni-styl/zdravi-a-postava/modelace-postavy-do-plavek
Posílení prsních svalů, podpora laktace
- zaklesnout prsty a táhnout lokty od sebe, lopatky k páteři střídat polohu paží před prsa a před čeloZdroj: http://www.babyonline.cz/maminka/zivotni-styl/zdravi-a-postava/modelace-postavy-do-plavek
Posílení hýžďových svalů
- zadeček - stah a povolení půlek
Správné uložení a stažení dělohy
- leh na břiše s polštářem pod břichem začít 24 hodin po porodu, provádět po vyprázdnění močového měchýře, nejlépe po kojení či odstříkání upravit postel do roviny, odpočívat takto alespoň 10 minut několikrát denněZdroj: http://www.babyweb.cz/Clanky/a542-Cviceni-po-porodu-je-i-pro-vas.aspx
2 - 4. den
Posílení pánevního dna, zpevnění hýždí, uvolnění páteře
– leh na zádech, zvedání pánve se zataženým zadečkem
- leh na břiše, zapřít se chodidlem, zvedat druhou nohu se zataženým zadečkemZdroj: http://www.stripky.cz/210-cviceni-v-sestinedeli.html
Posíleni pánevního svalstva, uvolnění bederní páteře
- kočičí hřbet se provádí s opačným dýcháním než v těhotenství. Při vyhrbení zad je nádech, při narovnání se vydechuje.Zdroj: http://www.stripky.cz/210-cviceni-v-sestinedeli.html
Posílení břišního svalstva
– kroužení v kyčlích, kolenechZdroj: http://www.stripky.cz/210-cviceni-v-sestinedeli.html
Mezilopatkové svaly
- přitahování k sobě, svaly ramen a krku – důležité pro kojení
5. - 10. den
Posílení břišního svalstvaZdroj: http://www.babyonline.cz/maminka/zivotni-styl/zdravi-a-postava/modelace-postavy-do-plavek
Zdroj: http://www.stripky.cz/210-cviceni-v-sestinedeli.html
20.4 Kontrola a ošetření porodního poranění
20.4 Kontrola a ošetření porodního poranění
Mezi porodní poranění patří episiotomie a ruptura. Porodní poranění kontroluje lékař i porodní asistentka nejméně 2krát denně. Mezi komplikace porodního poranění patří:
- hematom,
- infekce,
- dehiscence sutury.
Porodní poranění se může hojit per primam, per secundam, per terciam.
Ošetřovatelská péče o porodní poranění:
- dodržovat přísná hygienická opatření,
- hygiena tělesná,
- sprchování (ne koupel) zevních rodidel a poranění vlažnou vodou, po každé mikci a stolici, kojení, při výměně vložek,
- hygiena ložního prádla
- výměna sterilních, savých vložek po každém kojení a tehdy, jsou-li prosáklé,
- větrání hráze,
- aplikace ledu (první den při otoku),
- aplikace heparoidu (při hematomu),
- aplikace antiseptických mastí, krémů, gelů,
- aplikace regeneračních gelů (Hemagel),
- aplikace analgetik p.o, i.m. (Tramal), bolesti v ráně tlumíme paracetamolem, sedacími koupelemi, bepenthenolovou mastí,
- oplachování rodidel pomocí irigátoru dezinfekčním nebo heřmánkovým roztokem, hypermanganem 3x denně (na míse, bidetu),
- k omývání porodních ran jsou dobré sedací koupele s éterickými oleji z levandule, citronu, neroli, řebříčku (v domácím prostředí).
Nedělka musí dodržovat přísná hygienická opatření a zásady péče o porodní poranění několikrát denně i po propuštění. Sprchování v období šestinedělí je vhodnější než koupel.
Příklad přípravy
Ředění sedací koupele:
do 4 lžic mandlového oleje, medu, mořské soli a mléka nakapeme 4 kapky éterického oleje, smícháme a nalijeme do koupele.
20.5 Péče o prsy
20.5 Péče o prsy
Kojící nedělky mají mít bavlněné “mateřské” podprsenky vhodné velikosti a často je vyměňovat (denně), zejména pokud jsou na nich skvrny od mléka. Vhodné je vkládat do podprsenek prsní vložky nebo pleny, které ucházející mléko vsají. Ty je třeba vyměňovat po každém kojení. Prsy mají být denně myty vlažnou vodou bez mýdla, sušení bradavek a dvorců má být prováděno dotykem osušky, nikoliv třením. Prsy i bradavky je vhodné denně otírat kouskem vaty smočeným v dětské pleťové vodě. Omývání bradavek a dvorců před a po kojení není nutné, po kojení se mají bradavky nechat oschnout na vzduchu před přiložením a zapnutím podprsenky. Před každou manipulací s prsy je třeba si důkladně umýt ruce, aby se zabránilo přenosu infekce, tedy i před kojením.
20.5.1 Techniky kojení
20.5.1 Techniky kojení
Nejpozději za 12 hodin po porodu je novorozenec přiložen k prsu poté, když nedělka byla poučena o technice kojení. První dny šestinedělí kojící matka leží na lůžku, později může kojit vsedě.
4 hlavni zásady pro správné a bezproblémové kojení
A - správné držení prsu
B - správná vzájemná poloha matky a dítěte
C - správná technika přisátí
D - správná technika sání
A - Správné držení prsu:
- prsty se nesmí dotýkat dvorce,
- prs je podpírán zespodu všemi prsty kromě palce,
- palec je položen vysoko nad dvorcem,
- tlak palce na prsní tkáň umožní napřímení bradavky,
- prs musí být dítěti nabídnut tak, aby uchopilo nejen bradavku, ale co možná největší část dvorce.B - Správná vzájemná poloha matky a dítěte:
- zvolit pohodlnou pozici pro matku i dítě,
- dítě leží na boku, obličej, hrudník, bříško i kolena směřují k matce (bříško matky a miminka se dotýkají),
- ucho, rameno a kyčle dítěte jsou v jedné linii,
- hlava dítěte působí jako zakloněná,
- osy procházející uchem, ramenem a kyčelním kloubem u matky i dítěte mají být rovnoběžně,
- matka přitahuje rukou tělo dítěte k sobě za ramena a záda, nikoliv za hlavičku,
- matka se nemá zbytečně dotýkat hlavičky ani tváře dítěte, aby nedošlo k matení sacího reflexu,
- pokud se dotýká hlavy, prsty nepřesahují spojnici ušní linie,
- mezi matkou a dítětem nesmí být žádná překážka (spodní ruka dítěte, uzel na zavinovačce),
- matka nesmí odtahovat prs od nosu,
- dítě přikládáme k prsu, nikoli prs k dítěti,
- brada, tvář i nos dítěte se dotýkají prsu,
- brada dítěte je v prsu hluboce zabořená,
- dítě nesmí křičet,
- kojení nesmí matku bolet.
C - Správná technika přisátí:
- bradavka musí být vždy v úrovni úst dítěte,
- drážděním úst bradavkou se vyvolá hledací reflex (široce otevřená ústa dítěte jako při zívání jsou správnou odpovědí na tento dráždivý podnět),
- když dítě otevře ústa doširoka a vyplázne jazyk – jako při zívání, tak ho rychle přistrčíme k prsu a vložíme mu do úst bradavku a co největší část dvorce, hlavně jeho spodní část,
- bradavka se v ústech dítěte dotkne horního patra, kde je bod, který vyvolá u dítěte sací reflex a dítě začne sát,
- jazyk miminka se pohárkovitě zformuje (má tvar žlábku) a uchopí bradavku i s dvorcem. Jazyk přesahuje dolní ret a je vidět,
- rty a dásně stlačují dvorec, bradavka se protahuje směrem k zadní části ústní dutiny dítěte. Tlak dásní posunuje mléko směrem k bradavce,
- vlnovitý pohyb jazyka odpředu dozadu posunuje bradavku i s dvorcem na patro dítěte. Tlakem jazyka o tvrdé patro se mléčné sinusy vyprazdňují a vtlačené mléko pak dítě polkne,
- dítě obvykle začíná pít několika rychlými doušky, aby stimulovalo mléko uvolňující reflex matky. Nakolik dítě účinně saje a polyká, se pozná podle toho, že polkne po každém pohybu čelistí a využívá spodní čelist, nikoliv rty.
- jeho ušní boltce a svaly před ušima i spánky se pohybují,
- neúčinné sání poznáme podle toho, že dítě saje krátce, vpadávají mu tváře a vydává silně mlaskavé zvuky.
D - Správná technika sání:
- zaujmutí správné vzájemné polohy (obličej, hrudník, pupík, kolena směřují k matce) „břicho na břicho“,
- správné přisátí dítěte,
- brada, tvář a nos se dotýkají prsu,
- dítě zprvu dělá kratičké "dudlavé" pohyby jazykem,
- dítě saje pomalými, hlubokými, dlouhými tahy,
- je slyšet polykání a oddychování po polknutí,
- tkáň prsu se před ústy dítěte nenapíná,
- matku sání nebolí, dítě může sát prakticky neomezeně,
- po kojení je prs vyprázdněn (GREGORA, 2009 a LAKTAČNÍ LIGA).
Poloha základní vleže - matka i dítě na boku
Vhodná pro:
- začátečníky a nezkušené maminky
Vhodná pro:
- ženy po císařském řezu,
- ženy se silným spouštěcím reflexem,
- děti, které se špatně přisávají.
Poloha základní vsedě (madony, kolíbka)
Vhodná pro:
- kojení v terénu,
- nedonošené děti,
- děti s malou bradou.
Poloha "tanečník"
Vhodná pro:
- nedonošené děti,
- děti, které se špatně k prsu přisávají.
Poloha boční fotbalová
Vhodná pro:
- nácvik správné techniky kojení,
- vhodná pro ženy s velkými prsy,
- pro ženy po císařském řezu,
- ženy s plochými s či vpáčenými bradavkami,
- špatně se přisávající děti, slabé děti, nedonošené děti,
- dvojčata.
Poloha vzpřímená
Vhodná pro:
- nedonošené děti,
- děti s malou bradou,
- ženy se silným spouštěcím reflexem.20.6 Výživa v šestinedělí
20.6 Výživa v šestinedělí
Stravování nedělek.
Kojící nedělka má konzumovat výživnou stravu, neboť nutriční nároky jsou na ni v tomto období vyšší než v těhotenství. Během kojení je potřeba zvýšit energetický příjem o 300–500 kilokalorií za den (oproti nekojící ženě). Není třeba zvláštní úpravy pokrmů.
Strava má být pestrá, energetická a vyvážená s dostatkem kvalitních živočišných proteinů, s patřičným obsahem vitaminů, vápníku, železa (červené maso, vaječný žloutek, listová zelenina) a jódu (mořské ryby). Ve stravě nemá chybět ovoce a čerstvá zelenina a především dostatečné množství tekutin 2,5–3,5 litrů nejlépe neperlivé vody, šípkového, kopřivového, kmínového, fenyklového čaje, voda ochucená ovocnou šťávou. Denní spotřeba polotučného mléka by se měla zvýšit na jeden litr. Potraviny mají být vybírány a připravovány bez pokrmů silně kořeněných, uzenin, konzerv a pokrmů nadýmavých.
Alkoholová a nikotinová abstinence je samozřejmostí. Jídelniček by má být omezen v tučných jídlech a bílém pečivu. Tři bohatší jídla a lehčí přesnídávky složené z ovoce, sýrů či mléčných nápojů mezi jídly jsou dostačující k udržení vysoké hladiny energetického příjmu a chrání před únavou. Přesto je vhodné doplňovat stravu podáváním preparátů obsahujících železo a vitaminy.
Výživová pyramida kojící šestinedělky
Vybrané potraviny, zvlášť vhodné při kojení a v šestinedělí:
Sušené ovoce:
- doplnění energie,
- je dobré podávat v navlhčené a očištěné podobě: jako ovocná pomazánka na chléb, jako přídavek do jogurtu, tvarohu, pudinku, nebo v müsli. Sušené švestky, jablka, hrušky, meruňky, banány, ananas, mango a rozinky lze libovolně smísit,
- fíky obsahují mnoho železa,
- švestky působí přirozeně projímavě, při potížích s hemeroidy, se zácpou.
Vitamín C:
- posiluje obranyschopnost nedělky i kojence,
- nachází se v ovoci a zelenině,
- hlavními zdroji vitaminu C jsou citrusové plody (až od 2. měsíce), černý rybíz, paprika, jahody, rajčata, brokolice, brambory a zelí.
Jód:
- nutný k tvorbě vlastních hormonů štítné žlázy získává dítě z mateřského organismu,
- je třeba zvýšit konzumaci mořských produktů na dvě hlavní jídla týdně, přidat i jódem obohacené potraviny,
- makrela uzená, rybí filé, losos,
- hanácká kyselka, plnotučné mléko,
- tavený sýr, eidam, smetanový jogurt,
- ale i brambory a chléb,
- do jednoho roku dítěte není dobré vůbec přisolovat, ani solí s obsahem jódu,
- doplňky stravy např. Gravimilk.
Komplexní sacharidy:
- jsou nutné pro zdravé stravování,
- tmavé pečivo, rýže natural, celozrnné těstoviny, brambory, celozrnná mouka, luštěniny, zelenina.
Bílkoviny:
- libové maso – kuřecí, krůtí, rybí, telecí, králičí, vepřové i hovězí,
- občas vnitřnosti, vaječné bílky, mléčné výrobky a mléko (nízkotučné), zelenina, luštěniny.
Omezit jednoduché sacharidy:
- cukr, sladkosti, buchty, bábovky, zákusky, čokoládu,
- bílá rýže, bílé pečivo, bílé těstoviny, knedlíky, bílá mouka, sladké nápoje.
20.7 Pozdní šestinedělí
20.7 Pozdní šestinedělí
Po propuštění domů dodržuje šestinedělka hygienické návyky tak, jako při pobytu v nemocnici, denně se sprchuje, omývá rodidla po močení a stolici, pečuje o prsy. Eventuální domácí návštěva porodní asistentky, která je seznámena s nedělkou a jejím rodinným prostředím již z prenatální péče nemá význam léčebný, ale psychologický a konzultační. Porodní asistentka - kontroluje děložní involuci, očistky, hojení porodního poranění a techniku kojení.