Genetika
7.4 Molekulárně genetické metody
V současnosti jsou v medicíně používány stovky laboratorních molekulárně-genetických analýz a jejich počet a metodologická různorodost neustále vzrůstají. Bližší popis těchto metodik přesahuje rámec a určení této studijní opory. Můžeme však konstatovat, že téměř všechny jsou založeny na dvou základních vlastnostech DNA a nukleových kyselin obecně:
- Nukleové kyseliny jsou na rozdíl od bílkovin schopné renaturace po působení vysokých teplot. Pokud DNA vystavíme teplotě nad 72°C, oba antiparalelní řetězce se oddělí v důsledku roztržení slabých vodíkových vazeb mezi bázemi A-T a G-C. Mluvíme o denaturaci DNA. Ostatní chemické vazby však zůstávají v obou oddělených řetězcích nedotčené. Proto při snížení teploty dochází opět k párování bází obou řetězců podle vzájemné komplementarity a vzniku dvouřetězcové DNA. Mluvíme o renaturaci DNA.
- Během renaturace DNA se rychleji dokáží párovat kratší řetězce DNA. Čím je řetězec delší, tím déle bude renaturace probíhat.
Uvedené principy využívá i polymerázová řetězová reakce (PCR). Používá se k namnožení (cizím slovem k amplifikaci) a následnému vyšetření specifického úseku DNA, který potřebujeme vyšetřit. Obvykle se tím ověřuje přítomnost rizikové alely u pacienta, nebo přítomnost patogenu (např. viru hepatitidy B) s pomocí stanovení jeho RNA. PCR je založena na stejných principech, jako replikace DNA (kapitola 3.1). Rozdíl je v tom, že se děje ve zkumavce a ne v organismu, přičemž se využívá enzym polymeráza, který je stabilní při vyšších teplotách a nedochází k jeho denaturaci teplem. Pochází z bakterií, které žijí v horkých pramenech, nazývaných Thermophilus aquaticus. Podle toho se tento enzym označuje jako Taq-polymeráza.
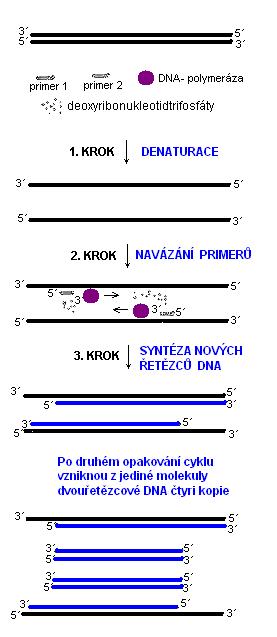
Princip PCR je uveden na obrázku 10. Reakce se skládá ze tří kroků, které se cyklicky opakují:
- Při denaturaci se působením teploty okolo 95 °C oddělí oba původní řetězce DNA pacienta s genem, který chceme vyšetřit.
- Při ochlazení na teplotu kolem 55 °C až 68 °C dochází k opětovnému párování řetězců. V zkumavce jsou přidány tzv. primery. Jsou to krátké jednořetězcová DNA s délkou do 30 bází, které jsou komplementární s oběma konci úseku DNA, který chceme vyšetřit. Spárují se spíše jako původní dlouhé řetězce. Od nich začíná Taq-polymeráza replikaci, tedy syntézu nového DNA - řetězce.
- Syntéza nového řetězce pokračuje při teplotě 72 °C. Po tomto kroku vidíme, že z původní jedné molekuly DNA vznikly dvě. Princip je tedy přesně tentýž, jako byl popsán v kapitole 3.1 replikace, avšak reakce neprobíhá in vivo v jádru buňky pacienta, ale in vitro ve zkumavce v laboratorním přístroji.
Obrázek 10 - Princip polymerázové řetězové reakce
Po několikanásobném cyklickém zopakování těchto tří kroků dostaneme dostatečné množství požadovaného úseku DNA, abychom mohli provést jeho stanovení. Matematicky dostaneme 2n kopií původní dvouřetězcové DNA, kde n je počet cyklů.
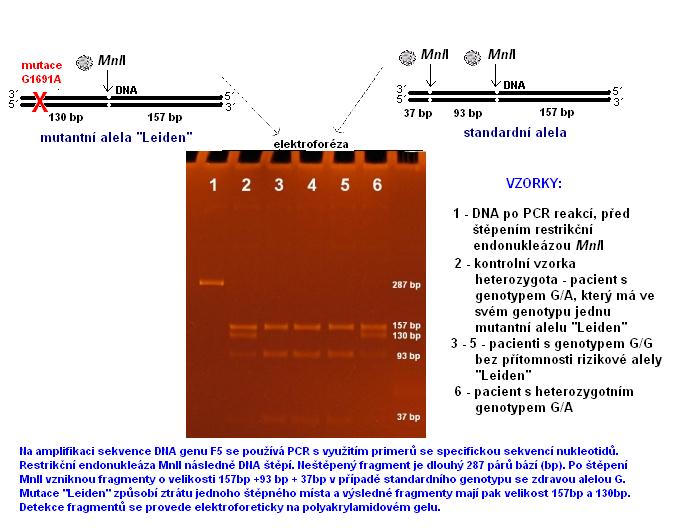
Po klasické PCR reakci obvykle následuje zpracování úseku DNA. K tomuto účelu lze použít tzv. restrikční endonukleázy. Jsou to enzymy, které rozpoznávají specifické sekvence nukleotidů v DNA. V těchto místech štěpí enzymy dvoušroubovici DNA. U mnoha testovaných genů v případě vzniku mutantních alel takové místo opravdu vzniká, nebo se mutací ztrácí. Proto je možné aplikovat příslušnou restrikční endonukleázu (RE) na vzorek DNA. Působením RE dojde k rozštěpení původní DNA na několik kratších molekul. Ty lze podle jejich délky oddělit s pomocí elektroforézy působením stejnosměrného elektrického proudu. Kratší řetězce DNA se během elektroforézy pohybují rychleji, delší (a proto těžší) řetězce se pohybují pomaleji. Po ukončení elektroforézy a vizualizaci gelu je možné vidět výsledek analýzy a určit genotyp pacienta (obr. 11).
Příklad 1: Gen FV se nachází na chromozomu 1, lokaci 1q23. Kóduje protein zvaný koagulační faktor V, hrající důležitou roli v hemostáze a formování krevní sraženiny. Protein je produkován především v játrech. V krvi cirkuluje inaktivní, po poškození cévní stěny se aktivuje faktorem Xa (na aktivní faktor Va) přičemž dochází ke konverzi protrombinu na aktivní formu-trombin. Ten spouští tvorbu fibrinových vláken. Aktivovaný protein C (APC) snižuje tvorbu fibrinu štěpením faktoru Va, díky němuž je Va inaktivní. Leidenská mutace v místě nukleotidové sekvence 1691mění guanin za adenin. Tím se v průběhu translace mění aminokyselina arginin v pozici 506 molekuly faktoru V za glutamin. Tato záměna modifikuje místo štěpení pro APC a enzym se stává APC-rezistentním. Následkem toho proces koagulace probíhá déle než je potřeba a zvyšuje se riziko tvorby abnormálních krevních sraženin. Výsledky molekulárně-genetické analýzy vzorek pacientu znázorňuje obr. 11.
Obrázek 11 - Vyšetření přítomnosti Leidenské mutace koagulačního faktoru V.
Velmi důležité je i zjištění pořadí nukleotidů v určitém úseku DNA u pacienta. Proto se provádí tzv. sekvencováni DNA. Je založeno na využití modifikovaných stavebních složek nukleových kyselin. Část zásoby v průběhu syntézy DNA (pomocí PCR) netvoří klasické deoxyribonukleotidy (obr. 1) ale tzv. dideoxyribonukleotidy, které na 3 '-OH skupině deoxyribózy mají pouze vodík. Díky tomu se syntéza nového řetězce na takto změněném stavebním prvku zastaví. Výsledkem je směs řetězců DNA s různou velikostí, které končí na pozměněné dideoxyribonukleotidové variantě. Všechny čtyři modifikované varianty (dideoxyadenozin, dideoxyguanozin, dideoxytymidin a dideoxycytozin) jsou značeny různými fluorescenčními barvami. Proto během elektroforézy směsi řetězců DNA můžeme na základě optického signálu stanovit pořadí nukleotidů ve vyšetřovaném úseku DNA. Stanovení sekvence DNA je důležité zejména v onkologii. Příkladem muže být stanovení alel genů BRCA1 (chromozom č. 17; lokace 17q21) a BRCA2 (chromozom č. 13; lokace 13q12.3), které je důležité pro stanovení genetické predispozice na nádory prsní žlázy a s tím spojeného rizika tohoto onemocnění u zdravých příbuzných nemocné ženy.
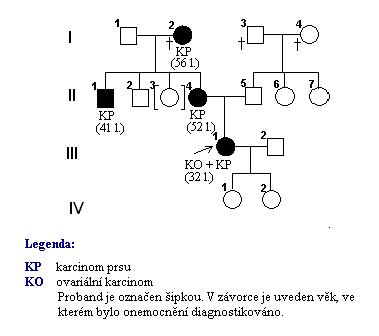
Příklad 2: U 32- leté pacientky byl diagnostikován karcinom prsu a ovarií (obrázek 12, jedinec III1 - proband označen šipkou).
Obrázek 12 - Genealogická analýza familiárního výskytu karcinomu prsu
Byly provedeny molekulárně-genetické analýzy s pomocí PCR a následného určování sekvence nukleotidů v genech BCRA1 a BCRA2. Vyšetření prokázaly přítomnost mutace genu BCRA1 v genotypu pacientky, která je spojena se zvýšeným rizikem vzniku tohoto onemocnění. Tato informace měla zásadní význam nejen pro následnou terapii pacientky, ale i pro její rodinu.
Po provedení genealogické analýzy bylo zjištěno, že babička probanda z matčiny strany (I2), která zemřela krátce před dosažením šedesátého pátého roku života, měla v 56. roce života diagnostikovaný karcinom prsu. Ze tří biologických dětí této ženy (jednu dceru měla adoptivní) se riziková mutace genu BRCA1 projevila u nejstaršího syna a u nejmladší dcery, která je matkou vyšetřené pacientky-probanda. Nejstarší syn (II1) měl v 41. roku svého života diagnostikovaný karcinom prsu. Vzhledem k nízké frekvenci karcinomu prsu u mužů a s tím spojeného opožděného diagnostikování nemoci u tohoto muže, jakož i díky nepříznivým psychosociálním faktorům (etylizmus, nižší inteligence) muž zemřel necelé dva roky od stanovení diagnózy. U matky pacientky-probanda bylo diagnostikováno stejné onemocnění, jako u jejího bratra, avšak až v 52. roce jejího života.
Na základě výše uvedených poznatků lze konstatovat, že se jedná o typický familiární výskyt onemocnění s výrazným genetickým podkladem. Tento poznatek je důležitý z hlediska volby správné terapie pro pacientku.
Důležité poznámky:
Genealogická analýza byla v tomto případě důležitá nejen z hlediska managementu léčebně preventivního procesu u pacientky s kombinovaným karcinomem prsu a ovarií. Jak můžeme vidět na obrázku 12, 32- letá pacientka byla vdaná a měla dvě děti, obě dcerky. Vzhledem k familiárnímu výskytu onemocnění karcinomu prsu v rodině je vyšetření těchto dívek velmi důležité pro stanovení prognózy možného vzniku onemocnění.
Z příkladu 1 je zřejmá ještě jedna důležitá věc, kterou je vzájemná kombinace a vzájemné doplňování laboratorních vyšetřovacích metod v genetice. V tomto konkrétním případě byla nutná kombinace přístupů molekulární genetiky a genealogické analýzy.
Pokud jsme dosud hovořili o "stanovení genotypu", mysleli jsme tím výlučně genotyp člověka - pacienta, kterému byl odebrán vzorek (např. periferní krev) pro stanovení alelové sestavy pro konkrétní sledovaný gen. Z širšího pohledu nás však musí zajímat i genetický materiál, který není primárně lidského původu, avšak má významný vliv na jeho zdraví. Proto se stanovují i varianty genetické informace patogenů, ačkoli v jejich případě je slovní spojení "stanovení genotypu" zavádějící.
Genetická informace virů, jakými jsou např. virus hepatitidy typu C (hepatitis C virus - HCV) nebo virus lidského papilomu (human papilloma virus - HPV) není ve své velikosti, organizaci ani struktuře identická s eukaryotní diploidní sestavou genotypu člověka s jadernou i mimojadernou dědičností. Tato dvojznačnost může vést k nedorozuměním a nesprávné interpretaci výsledků laboratorních vyšetření. Na příkladu 3 uvádíme principy vyšetření "genotypů" HPV právě proto, že se nejedná o oblast humánní genetiky v jejím klasickém pojetí a jde spíše o aplikace molekulární biologie a genetiky z pohledu mikrobiologie, resp. hygieny a epidemiologie. Je však nepopiratelný fakt, že vyšetření HPV má často pro osud pacientky zásadní význam (příklad 3).
Příklad 3: Karcinom děložního čípku se u žen vyskytuje statisticky nejčastěji mezi 35 a 45 rokem života, přičemž druhý výraznější nárůst zaznamenaly epidemiologické studie mezi 65 a 75 rokem života. Incidence onemocnění se pohybuje přibližně na úrovni 1: 6500. Výrazně vyšší výskyt onemocnění je u rizikových skupin žen (prostituce, výskyt pohlavně přenosných infekcí), jakož i v nižších ekonomicko-sociálních skupinách se špatnou hygienou mužů.
Vznik karcinomu prsu je statisticky spojen s výskytem HPV. Netýká se však všech variant jeho genetické informace, tzv. "genotypů HPV" (je jich přes sto), ale pouze některých z nich. Nazývají se jako rizikové genotypy, jejichž přítomnost je nejčastěji potvrzena v invazivních karcinomech děložního čípku. Jde o HPV 16 (přibližně 80 % případů), HPV 18 (něco přes 5 % případů) a zbytek tvoří převážně HPV 31, HPV 33 a HPV 35. Uvádí se, že pouze asi 10 % karcinomů cervixu neobsahuje HPV.
Přesný mechanismus působení viru HPV a jeho ovlivnění vnějšími faktory (kouření, antikoncepce, koinfekce jinými viry apod.) ještě není znám, ačkoli už vědci mají značné informace.
V případě vyšetření pacientky proto mohou nastat tři možnosti:
1 / Není přítomen žádný HPV. Vysvětlení může být dvojí. Nejpravděpodobnější je, že vyšetřená žena ještě neměla pohlavní styk, nebo při pohlavním styku nebyla infikovaná žádnou variantou HPV. V tomto případě však musíme brát v úvahu i možnost tzv. falešné negativity, způsobené např. nevhodným nebo nesprávným odběrem vzorku v ambulanci gynekologa, který negativně ovlivní i výsledek laboratorního testování.
1 / Není přítomen žádný HPV. Vysvětlení může být dvojí. Nejpravděpodobnější je, že vyšetřená žena ještě neměla pohlavní styk, nebo při pohlavním styku nebyla infikovaná žádnou variantou HPV. V tomto případě však musíme brát v úvahu i možnost tzv. falešné negativity, způsobené např. nevhodným nebo nesprávným odběrem vzorku v ambulanci gynekologa, který negativně ovlivní i výsledek laboratorního testování.
2 / Laboratorní vyšetření potvrdí přítomnost variantu HPV, který není rizikovým faktorem pro vznik karcinomu děložního čípku.
3 / Vyšetření potvrdí přítomnost rizikové varianty HPV.
V některých případech může být vyšetření ztížené koinfekcí více variantami HPV (přítomností více "genotypů" ve vzorku). V tomto případě je nutné rozeznat, zda se mezi nimi nachází riziková varianta viru.
Jednou z prvních metodik stanovení viru HPV bylo stanovení konformačního polymorfismu jednotlivých řetězců, které tvoří dvouřetězcovou DNA (angl. single strand conformational polymorphism, SSCP). Principem metody je poznatek, že v případě denaturace DNA (rozpletení dvoušroubovice uvolněním vodíkových vazeb mezi páry bází) a následné elektroforézy se dají rozeznat oba řetězce DNA. Podle toho, o jaký genotyp se jedná, vytvářejí se na gelu specifické uspořádání pruhů, charakteristické pro jednotlivé varianty HPV. V tomto případě se pro namnožení (amplifikaci) sledované DNA použije PCR, po které však nenásleduje zpracování restrikčních endonukleázy (viz příklad 1), ale získaná DNA se tepelně zdenaturuje (rozloží) na dva samostatné řetězce a provede se elektroforeticky separace v stejnosměrném elektrickém poli.
Na závěr této kapitoly se chceme věnovat dvěma velmi klíčovým aspektům, které ovlivňují ošetřovatelskou péči. Jsou jimi spolehlivost získaných výsledků genetických laboratorních vyšetření a zásady spolupráce mezi ošetřujícím personálem a laboratorními diagnostiky.
Na rozdíl od ostatních laboratorně vyšetřovaných parametrů (ionty, transaminázy, krevní obraz apod.) mají molekulárně-biologické metody jednu nevýhodu, kterou je, paradoxně, stabilita genotypu člověka. Pokud například stanovíme 15- leté dívce v jejím genotypu přítomnost rizikové alely genu BRCA1, tak přesně tutéž alelu musíme stanovit u dané ženy i opakovaně, byť o 30 let později. Genetická informace je tedy stálá. Jiné ovšem je, pokud sledujeme expresi (projev) sledovaného genu, kdy můžeme intenzitu transkripční aktivity genu kvantifikovat (např. u nádorových onemocnění). V tomto případě se však jedná o několik málo vysoce specializovaných pracovišť, které se této diagnostice věnují.
Aby genetická laboratoř dosáhla požadovanou spolehlivost, řídí se přesně určenými předpisy, zásadami a má vypracované přesné postupy analýzy. Tyto postupy se označují jako standardní operační postupy. Jejich důležitou součástí je tzv. interní a externí řízení kvality.
Interní řízení kvality (angl. Internal quality control), často nesprávně překládané jako interní kontrola kvality) spočívá v používání vzorků se známým genotypem, které jsou vyšetřovány v sérii spolu s neznámými vzorky pacientů. Pokud je výsledkem analýzy jiný genotyp kontrolního vzorku, než jaký byl ověřen, analýza se musí zopakovat. Kromě této tzv. pozitivní kontroly se používá i negativní kontrola. Její principem je provedení celé molekulárně-genetické analýzy na vzorku, který je zcela shodný s ostatními s jedinou výjimkou - neobsahuje DNA. Pokud přesto, že ve vzorku není DNA, získáme jakýkoliv výsledek, je zřejmé, že došlo ke kontaminaci vzorku a molekulárně-genetické vyšetření je nutno zopakovat.
Externí řízení kvality (angl. external quality control) spočívá ve vyšetření vzorku, jehož genotyp je laboratoři neznámý, avšak poskytovateli kontroly známý je. Cílem je ověřit, zda laboratoř opravdu stanoví takový genotyp, jaký stanovit má.
Tyto zásady neplatí pouze pro postupy molekulární genetiky, ale i pro cytogenetické vyšetření. V tomto případě dostane laboratoř snímku cytogenetická preparátu neznámého jedince a úlohou cytogenetika je stanovit správný karyotyp. Je pochopitelné, že v tomto případě nestačí zhodnotit jediný preparát, ale většinou 20 a více. I v tomto případě externí řízení kvality kopíruje požadavky na cytogenetické vyšetření tak, že vyšším počtem vyšetřených preparátů jediného pacienta se potvrdí nález a eliminuje se možnost falešného výsledku např. v případě mozaiky.
Poznámka:
Genetická mozaika je stav, kdy se u pacienta nacházejí buňky a tkáně s různým genetickým materiálem. Většinou je to v důsledku somatické mutace během ranní embryogeneze. Platí, že čím dříve se v průběhu vývoje jedince mutace vyskytne, tím větší počet somatických buněk ji bude obsahovat. Přirozený výskyt mozaicizmu (tj. bez mutační změny) je u člověka velmi vzácný a byl popsán v případech anomálií vzájemného ovlivnění plodů (např. dvojčat) v průběhu těhotenství.
Genetická mozaika je stav, kdy se u pacienta nacházejí buňky a tkáně s různým genetickým materiálem. Většinou je to v důsledku somatické mutace během ranní embryogeneze. Platí, že čím dříve se v průběhu vývoje jedince mutace vyskytne, tím větší počet somatických buněk ji bude obsahovat. Přirozený výskyt mozaicizmu (tj. bez mutační změny) je u člověka velmi vzácný a byl popsán v případech anomálií vzájemného ovlivnění plodů (např. dvojčat) v průběhu těhotenství.
Jak vidíme, systém laboratorních vyšetření je nastaven tak, aby zaručil poskytování validní výsledků. Terapeutický proces je však vždy týmová práce, kde zázemím pro ošetřující personál jsou laboratorní diagnostické složky. Proto je velmi důležitá správná komunikace mezi nimi.
Z pohledu vyšetřovacích metod by měl ošetřující personál (především sestra) vědět následující obecné zásady:
- Kvalita výsledku laboratorního testování je ekvivalentní kvalitě vzorku, kterou laboratoř dostane.
- Odběr vzorků pacienta by se měl provést takovým způsobem a do takového odběrového materiálu, jaký doporučuje laboratoř, která provádí molekulárně-genetické, imunogenetické nebo cytogenetické vyšetření. Nedodržení této zásady může výrazně ovlivnit vzorek- ať už jeho stabilitu, nebo způsobilost k provedení laboratorních testů.
Poznámka: Je samozřejmě možné použít v případě nouze i jiný odběrový materiál, ale bylo by vhodné to předem konzultovat. Naopak, pracovníci laboratoří by měli mít přehled o odběrových systémech na trhu, aby věděli v takovém případě erudovaně poradit.
- Po odběru vzorku je nutné jej co nejdříve doručit do laboratoře, abychom se vyhnuli riziku jeho znehodnocení.
- V případě stanovení genotypu u pacienta není možné po čase získat jiný výsledek (výjimkami jsou např. transplantace apod.). Z toho vyplývá, že např. přítomnost rizikové alely FVLeiden stačí stanovit jednou a další vyšetření už pravděpodobně nebude zdravotní pojišťovna ochotna hradit.
Výše uvedená pravidla se mohou zdát příliš jednostranně cílené na ošetřující personál. Důvodem je určení této studijní opory právě pro takovou skupinu. Můžeme však studenty ujistit, že např. obory laboratorních vyšetřovacích metod ve zdravotnictví mají diktované stejně tvrdé a striktní pravidla svého chování vůči kolegům z ošetřujícího personálu.
Na závěr této kapitoly můžeme konstatovat, že rozvoj uvedených metod postupuje nadále rychlým tempem a je nadějí pro terapii mnoha onemocnění.