Máte zapnutý náhled celé osnovy, zpět na běžné zobrazení.
Načítání a prohlížení osnovy může být v závislosti na množství obsahu pomalejší.
Studijní opory
-
2.1 Příjem klienta-pacienta k hospitalizaci
-
2.2 Typy přijetí k hospitalizaci
-
2.3 Vlastní provedení přijetí na standardní ošetřovatelskou jednotku
-
2.4 Ukázka standardního postupu z klinické ošetřovatelské praxe
-
2.5 Hospitalizace bez souhlasu pacienta
-
2.6 Překlad a propuštění pacienta-klienta ze zdravotnického zařízení
-
2.7 Testovací otázky
-
4.1 Soběstačnost a sebepéče
-
4.2 Testy a hodnocení sebepéče a soběstačnosti nemocného
-
4.3 Testy a hodnocení v oblasti výživy a metabolismu nemocného
-
4.4 Testy a hodnocení v oblasti vylučování moči, stolice a potu
-
4.5 Faktory soběstačnosti a sebe péče
-
4.6 Ošetřovatelský proces u pacienta s narušenou sebe péčí
-
4.7 Hygienická péče
-
4.8 Zvláštní péče o dutinu ústní
-
4.9 Testovací otázky
-
6.1 Hygienická péče o dospělého pacienta
-
6.2 Ošetřovatelské diagnózy v souvislosti s hygienickou péčí
-
6.3 Koupel klienta - pacienta na lůžku
-
6.4 Koupel klienta - pacienta ve vaně
-
6.5 Postup a pomůcky pro hygienu nemocného
-
6.6 Zvláštní péče o dutinu ústní
-
6.7 Hygienická péče o dítě
-
6.7.1 Koupání fyziologického novorozence v porodnici za asistence dětské sestry
-
6.7.2 Zásady správného koupání novorozence v domácí péči
-
6.7.3 Alternativní způsob hygienické péče o dítě – TUMMY TUB
-
6.7.4 Hygienická péče o kojence na dětském oddělení
-
6.7.5 Hygienická péče o batole na dětském oddělení
-
-
6.8 Testovací otázky
-
7.1 Klíčové pojmy v oblasti výživy
-
7.2 Léčebná výživa
-
7.3 Metody podávání stravy a práce s touto činností spojené
-
7.4 Ošetřovatelské diagnóze v oblasti výživy
-
7.5 Výživa v průběhu hospitalizace
-
7.6 Dietní systém – seznam diet
-
7.7 Seznam používaných diet ve vybraném zdravotnickém zařízení
-
7.8 Zavedení nasogastrické sondy
-
7.9 Zajištění výživy u kojenců, batolat a dětí
-
7.10 Testovací otázky
-
14.1 Ošetřovatelský proces při podávání léků per rectum
-
14.2 Ošetřovatelský proces při podávání léků kůží
-
14.3 Ošetřovatelský proces při podávání léků do oka
-
14.4 Ošetřovatelský proces při podávání léků do ucha
-
14.5 Ošetřovatelský proces při podávání léků do nosu
-
14.6 Ošetřovatelský proces při podávání léků vaginálně
-
14.7 Testovací otázky
-
19.1 Esofagogastroduedenoskopie (EGDS)
-
19.2 Endoskopická retrográdní cholangiopankreatihografie (ERCP)
-
19.3 Endoskopická ultrasonografie (EUS)
-
19.4 Rektoskopie
-
19.5 Vyšetření tlustého střeva pomocí flexibilního endoskopu
-
19.6 Kapslová endoskopie
-
19.7 Bronchoskopie
-
19.8 Cystoskopie
-
19.9 Torakoskopie
-
19.10 Testovací otázky
-
21.1 Funkce krve
-
21.2 Definice transfuze
-
21.3 Transportní nádoby pro krev, transfuzní přípravky a krevní deriváty
-
21.4 Druhy transfuzních přípravků
-
21.5 Důvody k podávání transfuze
-
21.6 Druhy transfuzí
-
21.7 Aplikace transfuze
-
21.8 Postup výkonu
-
21.9 Potransfuzní reakce
-
21.10 Dokumentace pacienta
-
21.11 Dárcovství krve
-
21.12 Testovací otázky
-
22.1 Ošetřovatelský proces u pacienta s periferním žilním katétrem (PŽK)
-
22.2 Ošetřovatelský proces u pacienta s cetrálním žilním katétrem (CŽK)
-
22.3 Ošetřovatelský proces u pacienta s implantovaným podkožním žilním katétrem (portem)
-
22.4 Ošetřovatelský proces u pacienta s arteriovenózní fistulí (AVF)
-
22.5 Ošetřovatelský proces u pacienta s nasogastrickou sondou (NGS)
-
22.6 Ošetřovatelský proces u pacienta s perkutánní gastrostomií (PEG)
-
22.7 Ošetřovatelský proces u pacienta s výplachem žaludku
-
22.8 Ošetřovatelský proces u pacienta při zajištění toalety dýchacích cest
-
22.9 Ošetřovatelský proces u pacienta s tracheostomií
-
22.10 Ošetřovatelský proces u pacienta s urostomií
-
22.11 Testovací otázky
-
22.1 Ošetřovatelský proces u pacienta s periferním žilním katétrem (PŽK)
-
22.2 Ošetřovatelský proces u pacienta s cetrálním žilním katétrem (CŽK)
-
22.3 Ošetřovatelský proces u pacienta s implantovaným podkožním žilním katétrem (portem)
-
22.4 Ošetřovatelský proces u pacienta s arteriovenózní fistulí (AVF)
-
...22.5 Ošetřovatelský proces u pacienta s nasogastrickou sondou (NGS)
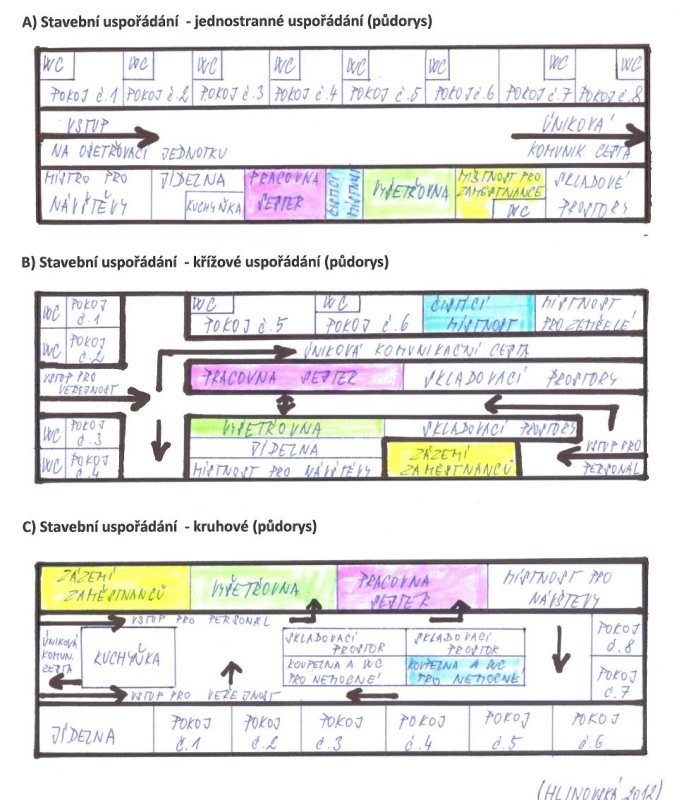
1 Ošetřovací jednotka a její vybavení
Úkoly – cvičení, samostudium
2. Kolik by měl mít pokoj lůžek pro nemocné a proč?
3. Jak by měla být vybavena pracovna pro ošetřovatelský tým?
4. Navrhněte pokoj pro dospělé pacienty?
5. Navrhněte pokoj pro dětské pacienty?
6. Jak by měla být vybavená jídelna pro nemocné a proč?
7. Jak by měla být vybavena vyšetřovna - pracovna lékaře a proč (na interní ošetřovací jednotce, na chirurgické ošetřovací jednotce)?
8. Navrhněte a namalujte - ideální stavební uspořádání ošetřovací jednotky?
1.1 Ošetřovací jednotka
1.2 Bezpečnost pacientů, klientů a personálu
1.3 Komfort pro poskytování léčebné a ošetřovatelské péče
1.4 Stavební uspořádání ošetřovací jednotky
1.5 Vedení záznamů o zařízení ošetřovací jednotky
- každá věc má své inventární číslo a je zapsaná v inventárním deníku,
- záznam vede staniční sestra,
- všechny změny se hlásí staniční sestře,
- neevidují se pomůcky k jednomu použití - spotřební materiál.
1.6 Pokoje pro nemocné
1.7 Testovací otázky
2 OP při přijetí, přemísťování a propouštění pacienta
Úkoly – cvičení, samostudium
2. Jak prožívá dítě, dospělí, senior, podnikatel hospitalizaci v nemocnici?
3. Jak může sestra zpříjemnit/znepříjemnit pobyt pacientovi v nemocnici?
4. Jaký je rozdíl v práci sestry při akutním a při plánovaném přijmu pacienta do nemocnice?
5. Co je dle Vás nejnáročnější při překladu a propuštění pacienta?
6. Máte osobní zkušenost v rámci odborné praxe s hospitalizací bez souhlasu pacienta?
7. Jaké máte zkušenosti s překladovou ošetřovatelskou zprávou?
a) jde-li o pojištěnce umístěné v dětských domovech, ve školských zařízeních pro výkon ústavní výchovy nebo ochranné výchovy nebo umístěné k výkonu ústavní výchovy v domovech pro osoby se zdravotním postižením nebo jde-li o pojištěnce umístěné na základě rozhodnutí soudu v zařízeních pro děti vyžadující okamžitou pomoc nebo pojištěnce svěřené rozhodnutím soudu do pěstounské péče podle zákona o rodině,
b) při ochranném léčení nařízeném soudem nebo při umístění pojištěnce z důvodů stanovených zvláštním zákonem bez jeho souhlasu do lůžkové péče, vysloví-li s přípustností převzetí a dalšího držení pojištěnce v lůžkové péči souhlas soud nebo při výkonu zabezpečovací detence,
c) při léčení infekčního onemocnění, kterému je pojištěnec povinen se podrobit, při nařízené izolaci ve zdravotnickém zařízení nebo při nařízených karanténních opatřeních k zajištění ochrany veřejného zdraví podle zvláštního právního předpisu,
d) jde-li o pojištěnce, který se prokáže rozhodnutím, oznámením nebo potvrzením vydaným orgánem pomoci v hmotné nouzi o dávce, která je mu poskytována podle zvláštního právního předpisu, ne starším 30 dnů,
e) při posuzování zdravotní způsobilosti pojištěnce k odběru tkání a orgánů, při odběru tkání a orgánů a při dispenzární péči o pojištěnce po odběru tkání a orgánů podle transplantačního zákona,
f) jde-li o pojištěnce, kterému jsou podle jiného právního předpisu poskytovány pobytové sociální služby v domovech pro osoby se zdravotním postižením, domovech pro seniory, domovech se zvláštním režimem nebo ve zdravotnických zařízeních lůžkové péče, pokud u tohoto pojištěnce po úhradě za ubytování a stravu činí stanovený zůstatek ve výši alespoň 15 % jeho příjmu méně než 800 Kč nebo pokud nemá žádný příjem; tuto skutečnost prokazuje pojištěnec potvrzením ne starším než 30 dnů, které je na jeho žádost povinen vydat poskytovatel sociálních služeb.
b) dispenzární péči poskytovanou osobám uvedeným v § 31 odst. 1 písm. b) a d),
c) hemodialýzu,
d) laboratorní nebo diagnostické vyšetření vyžádané ošetřujícím lékařem, pokud není zároveň provedeno klinické vyšetření,
e) vyšetření lékařem poskytovatele transfúzní služby při odběru krve, plazmy nebo kostní dřeně,
f) děti do dovršení 18 let věku včetně tohoto dne,
g) lůžkovou péči o narozené dítě, a to ode dne porodu do dne propuštění ze zdravotnického zařízení poskytovatele lůžkové péče, ve kterém k porodu došlo, nebo do dne propuštění z jiného zdravotnického zařízení poskytovatele lůžkové péče, do kterého bylo dítě ze zdravotních důvodů bezprostředně po porodu převezeno,
h) jednodenní péči na lůžku, pacienta, který je na propustce a hospicové péči, pokud jde o poskytování příspěvkové lázeňské léčebně rehabilitační péče, neplatí se příspěvek ve výši určené pro lůžkovou péči.
Způsob, kterým musí pojištěnec regulační poplatek zaplatit: Regulační poplatek je hrazen pojištěncem ihned nebo dle dohody se zdravotnickým zařízením poskytovatele zdravotních služeb. Poskytovatel je povinen vystavit pojištěnci nebo jeho zákonnému zástupci na jeho žádost doklad o zaplacení regulačního poplatku.
II. Regulační poplatek za výdej léků na předpis:
Výše poplatku činí 30 Kč za recept, na jehož základě došlo k výdeji prvního z balení předepsaných hrazených léčivých přípravků nebo potravin pro zvláštní lékařské účely, bez ohledu na počet hrazených léčivých přípravků nebo potravin pro zvláštní lékařské účely a počet předepsaných balení. Pokud pojištěnec za vydání léčivého přípravku nebo potraviny pro zvláštní lékařské účely předepsaného na receptu platí doplatek, je součet doplatků za všechna balení léčivého přípravku nebo potraviny pro zvláštní lékařské účely jednoho druhu snížen o zaplacený regulační poplatek nebo jeho příslušnou část, a to tak, aby částka zaplacená pojištěncem za doplatek a regulační poplatek činila nejméně 30 Kč.
Výše regulačního poplatku je stanovena na 90 Kč za využití lékařské pohotovostní služby nebo pohotovostní služby v oboru zubní lékařství (dále jen „pohotovostní služba“) v pracovní dny v době od 17 do 7 hodin a v sobotu, neděli a ve svátek, není-li tato doba pravidelnou ordinační dobou poskytovatele zajišťujícího pohotovostní službu; regulační poplatek za využití pohotovostní služby se neplatí, pokud dojde k následnému přijetí pojištěnce do lůžkové péče.
Způsob úhrady poplatku: ihned ve zdravotnickém zařízení poskytovatele zdravotních služeb, nebo dle dohody s tímto poskytovatelem.
Pokud jdete s receptem pro vyzvednutí léku během lékárenské pohotovostní služby, budete požádáni o úhradu regulačního poplatku ne ve výši 90 Kč, ale pouze 30 Kč, protože i během této pohotovostní služby se za výdej léků na předpis, pokud je tedy hrazen plně nebo částečně z veřejného zdravotního pojištění, platí jen 30 Kč.
IV. Regulační poplatek za poskytování lůžkové péče včetně lůžkové lázeňské léčebně rehabilitační péče ve zdravotnickém zařízení lůžkové péče poskytovatele zdravotních služeb:
Každý pobyt pojištěnce v zařízení poskytovatele lůžkové péče je spojen nejen s čerpáním samotných hrazených zdravotních služeb, ale také se „spotřebováním“ určitých doprovodných nákladů. Při pobytu doma by pojištěnec za stejných okolností spotřeboval energie, vynaložil určité finanční prostředky za jídlo či úklid, a přitom by mu nebyla umožněna dostatečná péče na profesionální úrovni. Jako symbol těchto nákladů byla stanovena částka ve výši 100 Kč za každý den, ve kterém je mu poskytována lůžková péče včetně lůžkové lázeňské léčebně rehabilitační péče, přičemž se den, ve kterém byl pojištěnec přijat k poskytování takové péče, a den, ve kterém bylo poskytování takové péče ukončeno, počítá jako jeden den; to platí i pro pobyt průvodce dítěte, je-li podle § 25 zákona o veřejném zdravotním pojištění hrazen ze zdravotního pojištění.
V případě, že pojištěnec stráví ve zdravotnickém zařízení lůžkové péče dobu delší než 30 dnů → k poslednímu dni každého kalendářního měsíce.
2.1 Příjem klienta-pacienta k hospitalizaci
2.2 Typy přijetí k hospitalizaci
2.2.1 Administrativní přijetí na ambulanci
2.2.2 Plánované přijetí
2.2.3 Akutní přijetí
2.3 Vlastní provedení přijetí na standardní ošetřovatelskou jednotku
2.4 Ukázka standardního postupu z klinické ošetřovatelské praxe
2.5 Hospitalizace bez souhlasu pacienta
2.6 Překlad a propuštění pacienta-klienta ze zdravotnického zařízení
2.7 Testovací otázky
3 OP při zajišťování pohody
3.1 Ošetřovatelský proces u pacienta s bolestí
2. Zaujměte úlevovou polohu při chronické bolesti dolní končetiny po operaci femuru.
3. Vymyslete a analogovou škálu bolesti pro děti předškolního věku.
4. Předveďte nonverbální projevy akutní bolesti.
5. Předveďte nonverbální projevy chronické bolesti.
Bolest chronická
Projevy bolesti
Komponenty bolesti
http://www.pain.cz
http://www.csarim.cz
http://www.paliativnimedicina.cz
http://www.solen.sk/index.php?page=pdf_view&pdf_id=3774&magazine_id=13
MAREČKOVÁ, Jana. Ošetřovatelské diagnózy v NANDA doménách. 1. vyd. Praha: Grada, 2006. ISBN 80-247-1399-3.
KOZIEROVÁ, Barbara, ERBOVÁ, Lenora, OLIVIERIOVÁ, Glenora. Ošetrovateľstvo: koncepcia, ošetrovatelský proces a prax. 1. vyd. Martin: Osveta, 1995. 2 sv. ISBN 80-217-0528-0.
RICHARDS Ann, EDWARDS Sharon. Repertitorium pro zdravotní sestry. Praha: Grada publishing, 2004. ISBN 80-247-0932-5.
ROKYTA, ROMAN. Bolest a jak s ní zacházet. Praha: Grada Publishing, 2009. ISBN 978-80-247-3012-7. Sláma, O., Kabelka, L., Vorlíček, J. Paliativní medicína pro praxi. Praha: Galén, 2007. ISBN 978-80-7262505-5.
TRACHTOVÁ, Eva. Potřeby nemocného v ošetřovatelském procesu. Brno: Institut pro další vzdělávání pracovníků ve zdravotnictví, 1999. ISBN 80-7013-285-X.
3.1.1 Odborný úvod
Konceptuální model bolesti
Projevy bolesti
- pohyby končetin
Projevy akutní bolesti
- zvýšené pocení, tachykardie, tachypnoe, hypertenze, hyperventilace, vazokonstrikce, mydriáza, střevní paralýza, retence, moči, hyperglykemie tachykardie, neklid, úzkost
Projevy chronické bolesti
3.1.2 Ošetřovatelský proces
|
Ošetřovatelská diagnóza
|
Kód
|
|
Akutní bolest
|
00132
|
|
Chronická bolest
|
00133
|
|
Zhoršená pohyblivost
|
00085
|
|
Zhoršená verbální komunikace
|
00051
|
|
Riziko pádu
|
00155
|
|
Riziko traumatu
|
00038
|
|
Únava
|
00093
|
|
Poškozená kožní integrita
|
00046
|
|
Porušený spánek
|
00095
|
|
Strach
|
00148
|
|
Úzkost
|
00146
|
3.2 Ošetřovatelský proces při uspokojování potřeby odpočinku a spánku
2. Vytvořte edukační plán u pacienta se spánkovou poruchou (iniciální insomnia).
3. Vyjmenujte zásady vhodného prostředí k spánku.
4. V modelové situaci získejte informace vztahující se k poruše spánku (pacient před operačním výkonem).
Funkce spánku
Faktory spánku
Poruchy spánku (latinské názvy s vysvětlením)
3.2.1 Odborný úvod
stav organismu, pro který je typické cyklické opakování spánkových fází a stádií
Fáze nREM spánku
3.2.2 Ošetřovatelský proces
Spánková anamnéza (rozhovor)
|
Ošetřovatelská diagnóza
|
Kód
|
|
Porušený spánek
|
00095
|
|
Spánková deprivace
|
00096
|
|
Únava
|
00093
|
|
Deficit vědomostí (o faktorech ovlivňujících včasné buzení)
|
00126
|
|
Porušený obraz těla
|
00118
|
|
Situačně snížená sebeúcta
|
00120
|
|
Beznaděj
|
00124
|
|
Bezmocnost
|
00125
|
|
Ochota ke zlepšení spánku
|
00165
|
|
Ochota ke zlepšení léčebného režimu
|
00162
|
|
Strach (v souvislosti se prognózou, s operačním výkonem)
|
00148
|
|
Úzkost
|
00146
|
|
Riziko pádu
|
00155
|
|
Riziko násilí k jiným osobám
|
00138
|
3.3 Ošetřovatelský proces zajištění léčebných a vyšetřovacích poloh
2. Předveďte polohu Fowlerovou, Ortopnoickou, stabilizační a Terndelenburgovou. Popište, v čem se polohy liší a za jakých okolnosti byste je využili.
3. Jakou polohu byste doporučili při kolice renalis? Jakou polohu byste doporučili při apendicitidě?
4. V modelové situaci získejte informace vztahující se k určité diagnóze (např. pneumonie) a předveďte vhodnou vyšetřovací, léčebnou i úlevovou polohu.
Polohy
Polohovací plán
Vyšetřovací polohy
Léčebné polohy
Transportní polohy
Ortopnoická poloha
Fowlerova poloha
Trendelenburgová poloha
Autotransfuzní poloha
Gynekologická poloha
3.3.1 Odborný úvod
3.3.2 Ošetřovatelský proces
|
Ošetřovatelská diagnóza
|
Kód
|
|
Riziko imobilizačního syndromu
|
00040
|
|
Zhoršena pohyblivost
|
00085
|
|
Zhoršena pohyblivost v lůžku
|
00091
|
|
Riziko pádu
|
00155
|
|
Riziko traumatu
|
00038
|
|
Riziko poškození kožní integrity
|
00047
|
|
Poškozená tkáňová integrita
|
00047
|
|
Riziko dušení
|
00036
|
|
Intolerance aktivity1.-4. stupně
|
00092
|
|
Deficit vědomostí (o úlevové poloze)
|
00126
|
|
Ochota ke zlepšení léčebného režimu
|
00162
|
|
Porušený spánek
|
00095
|
|
Porušený obraz těla
|
00118
|
|
Beznaděj
|
00124
|
|
Bezmocnost
|
00125
|
|
Snížený srdeční výdej
|
00029
|
|
Únava
|
00093
|
|
Strach (v souvislosti vyšetřovanou polohou)
|
00148
|
|
Úzkost
|
00146
|
|
Riziko násilí k jiným osobám
|
00138
|
3.4 Testovací otázky
4 OP u pacienta s narušenou sebepéčí a soběstačností
Aktivity denního života
2. Popište svůj běžný pracovní a víkendový den. Kolik hodin věnujeme aktivnímu pohybu (sportu, cvičení)?
3. Proveďte, malou sondu v rámci vaší pracovní skupiny (třídy) se zaměřením na pohybovou aktivitu? Kolik lidí se věnuje aktivnímu pohybu (pravidelně cvičí, min. 1 – 2x týdně), srovnejte s jinou skupinou.
4. Jaká měřící techniky znáte z nemocnice, kde realizujte odbornou praxi?
4.1 Soběstačnost a sebepéče
4.2 Testy a hodnocení sebepéče a soběstačnosti nemocného
4.3 Testy a hodnocení v oblasti výživy a metabolismu nemocného
4.4 Testy a hodnocení v oblasti vylučování moči, stolice a potu
4.5 Faktory soběstačnosti a sebe péče
4.6 Ošetřovatelský proces u pacienta s narušenou sebe péčí
4.7 Hygienická péče
Zdroj: autor
4.8 Zvláštní péče o dutinu ústní
4.9 Testovací otázky
5 OP při aplikaci tepla a chladu, fototerapie
Termoterapie je léčebná procedura, při které je teplo do organismu přiváděno (termoterapie pozitivní), nebo je z organismu odváděno (termoterapie negativní). Většina terapeutických aplikací tepla spadá do oboru fyzioterapie, některé metody jsou však předmětem zájmu dermatologie nebo onkologie.
5.1 Fyziologické účinky tepla a chladu
|
Část těla nebo proces
|
Účinek tepla
|
Účinek chladu
|
|
místní oběhová reakce
|
vazodilatace
|
vazokonstrikce
|
|
permeabilita kapilár
|
zvýšená
|
snížená
|
|
buněčný metabolismus
|
zvýšený
|
snížený
|
|
zánětlivý proces
|
zvýšená intenzita
|
snížená intenzita
|
|
svaly
|
relaxace
|
snížená kontraktilita
|
|
nervy
|
zvýšená rychlost
|
snížená rychlost
|
|
synoviální tekutina
|
snížená viskozita
|
zvýšená viskozita
|
|
bolest
|
navozuje pohodu
|
zpočátku nepříjemný pocit, později znecitlivění
|
5.2 Fenomén zpětného odrazu
5.3 Doporučené teploty pro aplikaci tepla a chladu
|
Požadavek
|
Teplota
|
Forma aplikace
|
|
velmi chladné
|
pod 15°C
|
vak s ledem
|
|
chladné
|
15 – 18°C
|
jednorázové chladící balíčky
|
|
chladné
|
18 – 27°C
|
studený obklad
|
|
vlažné
|
27 – 37°C
|
alkohol a vlažné tampony
|
|
teplé
|
37 – 40°C
|
teplá koupel
|
|
horké
|
37 – 40°C
|
termofor, sedací koupel, střiky, vlhký obklad
|
|
velmi horké
|
nad 46°C
|
vak s horkou vodou
|
5.4 Kontraindikace použití tepla a chladu
Kontraindikace použití chladu:
Zvýšenou pozornost při aplikaci tepla a chladu vyžadují tyto stavy:
5.5 Formy aplikace tepla a chladu
Obrázek 2 Sáček s gelem
5.6 Fototerapie
5.7 Biolampy
5.8 Horské slunce – UV záření
5.9 Testovací otázky
6 OP při zajištění hygieny dospělých a dětí
Definice:
6.1 Hygienická péče o dospělého pacienta
Sestra při osobní hygieně nemocného pečuje o: oděv klienta, ruce, dutinu ústní, kůži, nehty, vlasy, dále pak o fyziologické vyprazdňování moče a stolice. Péči v této oblasti je nutno provádět minimálně dvakrát denně, dále pak dle potřeby.
V oblasti hygieny rozeznáváme:
Základní pomůcky pro hygienu nemocného:
6.2 Ošetřovatelské diagnózy v souvislosti s hygienickou péčí
Související stavy a faktory:
Ošetřovatelské intervence:
6.3 Koupel klienta - pacienta na lůžku
6.4 Koupel klienta - pacienta ve vaně
6.5 Postup a pomůcky pro hygienu nemocného
Kompetence:
Pomůcky:
Postup:
6.6 Zvláštní péče o dutinu ústní
6.7 Hygienická péče o dítě
6.7.1 Koupání fyziologického novorozence v porodnici za asistence dětské sestry
6.7.2 Zásady správného koupání novorozence v domácí péči
6.7.3 Alternativní způsob hygienické péče o dítě – TUMMY TUB
6.7.4 Hygienická péče o kojence na dětském oddělení
6.7.5 Hygienická péče o batole na dětském oddělení
6.8 Testovací otázky
7 OP při zajištění výživy dospělých a dětí
Úkoly – cvičení, samostudium
7.1 Klíčové pojmy v oblasti výživy
7.2 Léčebná výživa
Pomůcky:
7.3 Metody podávání stravy a práce s touto činností spojené
Zdroj: Autor
7.4 Ošetřovatelské diagnóze v oblasti výživy
7.5 Výživa v průběhu hospitalizace
Zdroj: Autor
7.6 Dietní systém – seznam diet
7.7 Seznam používaných diet ve vybraném zdravotnickém zařízení
7.7.1 Nutriční tým
7.7.2 Enterální výživa
7.7.3 Parenterální výživa
7.8 Zavedení nasogastrické sondy
7.9 Zajištění výživy u kojenců, batolat a dětí
Stále se zlepšující péče o předčasně narozené děti včetně extrémně nezralých novorozenců (narozených ve 24.–30. týdnu) přinesla lepší pochopení zvláštností jejich výživových potřeb. Pro tuto nejrizikovější skupinu dětí je rozhodně nejdůležitější výživa mateřským nebo dárcovským – ženským mlékem. U nedonošených dětí a dětí s nízkou porodní hmotností je velmi důležité začít co nejdříve s výživou ústy nebo sondou do žaludku. Mateřské mléko je v porovnání s umělou výživou vhodnější díky výživovým, ochranným a růstovým faktorům. Umělá mléka pro nedonošené děti mají takové složení, které nejlépe kryje jejich růstové potřeby. Jsou připravena mj. na základě poznatků o nitroděložním příjmu živin a nezralém zažívacím systému. Obsahují proto více energie a zvýšené množství bílkovin a minerálů než mléka pro donošené novorozence. Mléčné formule pro nedonošené děti se doporučuje podávat do dosažení 2500 až 3000 g tělesné hmotnosti s následným přechodem na počáteční plně adaptované mléko.
Při rozhodování mezi plastovými a skleněnými láhvemi myslete na to, že oba typy mají svoje výhody i nevýhody:
a) plastové láhve:
Latexové dudlíky: mají kratší životnost – po 6 týdnech až 3 měsících používání měknou a začínají lepit. Když zjistíte, že dudlík na dotyk začíná lepit, je třeba jej vyměnit za nový.
Silikonové dudlíky: jsou pevnější a mají delší životnost, pozor však – nejsou dokonale odolné vůči ostrým dětským zoubkům.
Kromě vašeho názoru se zde můžete setkat i s preferencemi dítěte – některé děti silikonové dudlíky úplně odmítají, proto je třeba je nejprve vyzkoušet.
7.10 Testovací otázky
8 OP při sledování fyziologických funkcí
a v podkapitole .
8.1 Ošetřovatelský proces při sledování tělesné teploty
Příznaky horečky:
8.1.1 Ošetřovatelská péče o pacienta s horečkou
8.1.2 Ošetřovatelská péče o pacienta s hypotermií
8.2 Ošetřovatelský proces při sledování dechu
8.3 Ošetřovatelský proces při sledování krevního tlaku
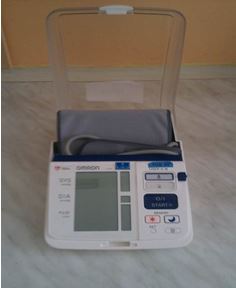
Průběh vyšetření pří měření krevního tlaku auskultační metodou:
|
Manžeta
|
Šířka gumového vaku (cm)
|
Délka gumového vaku (cm)
|
Obvod paže (cm)
|
|
Novorozenecká
|
3
|
6
|
<6
|
|
Kojenecká
|
5
|
15
|
6-15
|
|
Dětská
|
8
|
21
|
16-21
|
|
Malá dospělá
|
10
|
24
|
21-26
|
|
Dospělá
|
13
|
30
|
27-34
|
|
Velká dospělá
|
16
|
38
|
35-44
|
|
Stehenní dospělá
|
20
|
42
|
45-52
|
Měření tlaku mimo ordinaci lékaře:
Samoměření – selfmonitoring je obecně širší pojem. Je tak označováno měření TK v různém prostředí, kde jsou k dispozici měřiče TK (v zaměstnání, v lékárnách nebo ve veřejných budovách). Zde musíme brát v úvahu vliv okolí, stav kalibrace přístrojů i jejich technickou úroveň. Takto naměřené hodnoty jsou spíše orientační. Nesmíme je zaměňovat s následujícím způsobem měření.
Domácí měření TK (Home Blood Pressure, HBP) je v současné době již poměrně hodně rozšířené. Domácí měření TK je metoda relativně levná, poskytující dobře využitelné informace. Aby doma naměřené hodnoty TK byly správné a měly dobrou výpovědní hodnotu, musí být dodržena určitá pravidla:
Zdroj: Autor
Zdroj: Autor
8.4 Ošetřovatelský proces při sledování vědomí
8.5 Testovací otázky
9 OP při zajištění vyprazdňování
9.1 Ošetřovatelský proces potřeba vyprazdňování močového měchýře
9.1.1 Odborný úvod
9.1.2 Ošetřovatelský proces
|
Ošetřovatelská diagnóza
|
Kód
|
|
Porušené vyprazdňování moči
|
00016
|
|
Stresová inkontinence moči
|
00017
|
|
Reflexní inkontinence moči
|
00018
|
|
Urgentní inkontinence moči
|
00019
|
|
Funkční inkontinence moči
|
00020
|
|
Úplná Inkontinence moči
|
00021
|
|
Retence moči
|
00023
|
|
Ochota ke zlepšení vyprázdňování moči
|
00166
|
|
Deficitní vědomosti
|
00126
|
|
Akutní bolest
|
00132
|
|
Riziko vzniku infekce
|
00004
|
|
Zhoršený komfort
|
00214
|
|
Úzkost
|
00146
|
9.1.3 Úkoly, pojmy
9.2 Ošetřovatelský proces potřeba vyprazdňování tlustého střeva
9.2.1 Odborný úvod
9.2.2 Ošetřovatelský proces
|
Ošetřovatelská diagnóza
|
Kód
|
|
Zácpa
|
00011
|
|
Inkotinence stolice
|
00014
|
|
Průjem
|
00013
|
|
Riziko zácpy
|
00015
|
|
Uvědomovaná zácpa
|
00012
|
|
Deficit sebepéče při vyprázdňování
|
00110
|
|
Situačně snížená sebeúcta
|
00120
|
|
Riziko porušení kožní integrity
|
00047
|
|
Deficit objemu tekutin
|
00027
|
|
Dysfunkční gastrointestinální motilita
|
00196
|
|
Riziko dysfunkční gastrointestinální motility
|
00197
|
|
Porucha výměny plynů
|
00030
|
9.2.3 Úkoly, pojmy
9.3 Testovací otázky
10 OP u stomií
Stomie
10.1 Indikace ke stomii
10.2 Typy stomie
Zdroj: Autor
10.3 Komplikace stomií
10.4 Perioperační péče o pacienta se stomií
10.5 Stomické pomůcky
Zdroj: Autor
10.6 Výměna stomického systému
10.7 Výživa stomika
10.8 Aktivita stomiků
10.9 Psychosociální problematika stomiků
10.10 Urostomie
10.10.1 Výměna urostomického sáčku
10.10.2 Komplikace
10.10.3 Následná péče o pacienta s urostomií
10.10.4 Správná výživa pacienta s urostomií
10.10.5 Sport, volný čas, cestování a zaměstnání
10.10.6 Rodina, přátelství a sexualita
10.10.7 Pomoc a podpora pro stomiky - České ILCO
10.11 Testovací otázky
11 Bariérový přístup, dezinfekce a sterilizace
Úkoly – cvičení, samostudium
11.1 Bariérová ošetřovatelská péče
11.2 Odborná terminologie
11.3 Související zákonné předpisy
Manipulace s prádlem:
Hygienické požadavky na úklid:
11.4 Opatření, pokyny a provádění bariérové ošetřovatelské péče
11.5 Hygiena rukou v prevenci nemocničních nákaz
11.6 Sterilizace
11.6.1 Vyhláška číslo 306-2012 Sb
|
Jmenovitá sterilizační teplota (teplota syté vodní páry)
|
Tlak (zaokrouhleno)
|
Přetlak (zaokrouhleno)
|
Doba sterilizační expozice
|
Poznámka
|
||
|
°C
|
kPa
|
bar
|
kPa
|
bar
|
min
|
|
|
121
|
205
|
2,05
|
105
|
1,05
|
20
|
Povinný BD test a případně vakuový test.
|
|
134
|
304
|
3,04
|
204
|
2,04
|
4
|
Pouze pro nebalené kovové nástroje k okamžitému použití sterilizované v přístrojích, kde se provádí vakuový a BD test a které dosahují ve fázi odvzdušňování tlaku alespoň 13 kPa - flash sterilizace. Nepoužívá se v CS a SC.
|
|
134
|
304
|
3,04
|
204
|
2,04
|
7
|
Pouze v přístrojích, kde se provádí vakuový a BD test a které dosahují ve fázi odvzdušňování tlaku alespoň 13kPa
|
|
134
|
304
|
3,04
|
204
|
2,04
|
10
|
Povinný BD test a případně vakuový test.
|
|
134
|
304
|
3,04
|
204
|
2,04
|
60
|
Pro inaktivaci prionů ve spojení s alkalickým mytím +
|
|
+ Nástroje, které byly v kontaktu s tkáněmi pacientů s prokázaným onemocněním CJD, musí být zničeny, nesmí se resterilizovat, sterilizace je určena pouze pro nástroje použité u pacientů se suspektním onemocněním.
|
||||||
|
Vysvětlivky:CS - centrální sterilizace - provádí kompletní předsterilizační přípravu a sterilizace zdravotnických prostředků SC - sterilizační centrum - provádí pouze sterilizaci zdravotnických prostředků BD - Bowie-Dick test nebo alternativní test
|
||||||
|
Teplota (°C)
|
Čas (min)
|
|
160
|
60
|
|
170
|
30
|
|
180
|
20
|
|
Druh obalu
|
Způsob sterilizace
|
Expirace pro materiál
|
|||||
|
PS 1)
|
HS 2
|
PLS 3)
|
FS 4)
|
ES 5
|
Volně uložený
|
Chráněný
|
|
|
Kazeta
|
-
|
+
|
-
|
-
|
-
|
24 hod.
|
48 hod.
|
|
Kontejner
|
+
|
+*
|
+**
|
-
|
-
|
6 dnů
|
12 týdnů
|
|
Papír/přířez #
|
+
|
-
|
-
|
-
|
-
|
6 dnů
|
12 týdnů
|
|
Papír-fólie
|
+
|
-
|
-
|
+
|
+
|
6 dnů
|
12 týdnů
|
|
Polyamid
|
-
|
+
|
-
|
-
|
-
|
6 dnů
|
12 týdnů
|
|
Polypropylen
|
-
|
+
|
+
|
-
|
-
|
6 dnů
|
12 týdnů
|
|
Tyvek
|
-
|
-
|
+
|
+
|
+
|
6 dnů
|
12 týdnů
|
|
Netkaná textilie
|
+
|
-
|
-
|
***
|
***
|
6 dnů
|
12 týdnů
|
|
Dvojitý obal ##
|
12 týdnů
|
6 měsíců
|
|||||
|
Dvojitý obal a skladovací obal
|
1 rok
|
1 rok
|
|||||
11.7 Dezinfekce
11.8 Testovací otázky
12 OP o terminálně nemocné a péče o mrtvé tělo
Při péči o zemřelého je nutné respektovat důstojnost. Činnost kolem zemřelého by měla uklidnit příbuzné a svědky s tím, že nebylo nic zanedbáno (vše provedeno včas, kvalitně, organizovaně, jistě). Úmrtí má aspekty odborné, etické, právní a psychosociální.
12.1 Fáze smrti
12.2 Příznaky smrti
12.3 Péče o mrtvé tělo
Pomůcky:
12.4 Péče o zemřelého pacienta
Péče o zemřelého pacienta:
12.5 Nakládání s věcmi zemřelého
Nakládání s věcmi po zemřelém:
Podávání informací:
Nakládání s věcmi po zemřelých:
Důležitá doplnění:
12.6 Testovací otázky
13 OP při odběru, transportu a uchování biologického materiálu k vyšetření
Cílem laboratorního vyšetření je získání spolehlivého a validního výsledku. Takového výsledku může být dosaženo jen v případě, kdy jsou dodrženy veškeré podmínky:
13.1 Hlavní zásady při odběru biologického materiálu
Hlavní zásady při odběru biologického materiálu
Identifikace pacienta
13.2 Příprava pacienta před odběrem
Příprava pacienta před odběrem:
|
Přehled některých faktorů, které mohou ovlivnit výsledek při odběru krve:
|
|
|
Faktor
|
Příklady ovlivnění analytů
|
|
příliš dlouho přiložené škrtidlo, cvičení paží,
pro některé odběry nutno odebírat bez zatažené paže
|
bílkoviny, enzymy, vápník, draslík
lipidy, hemoglobin, krevní elementy,
laktát
|
|
celková hypoxie, trauma
|
draslík, fosfor, LD
|
|
nedostatečné vysušení dezinfikovaného místa
příliš silné vakuum
příliš tenká odběrová jehla
|
K, fosfát, LD, ACP, AST,
ALT, bilirubin
|
13.3 Odběr biologického materiálu
13.3.1 Odběr venózní krve
|
Speciální odběry venózní krve a moče:
|
||||
|
Název
|
Zkumavka
|
Žádanka
|
Postup
|
Odeslání
|
|
ACTH
|
fialová - KO
(z lednice)
|
K
|
běžný odběr do ledu
|
LEM (sanitář)
|
|
Metanefriny
|
2 x zelená
|
K (dopsat kuřák ano/ne, jaké pacient bere léky)
|
zavést perif. kanylu, po 10 min odtáhnout zbytek z kanyly cca 10 ml a pak následně odběr do ledu - pacient nesmí Paralen
|
LEM (sanitář)
|
|
Renin
|
fialová - KO
|
biochemická rutina – oranž.
|
běžný odběr
|
biochemie rutina
|
|
Aldosteron
|
žlutá
|
biochemická rutina – oranž.
|
běžný odběr
|
biochemie rutina
|
|
Kortizol
|
žlutá
|
biochemická rutina – oranž.
|
běžný odběr
|
biochemie rutina
|
|
Chromogranin
|
žlutá
|
biochemická rutina – oranž.
|
běžný odběr
|
biochemie rutina
|
|
DXM test
|
žlutá
|
biochemická rutina – oranž.
|
v noci před odběrem pacientovi podat 1 mg DXM cps. per os., následné ráno
|
biochemie rutina
|
|
|
|
kortizol a do poznámky dopsat „ po DXM“
|
běžný odběr.
|
|
|
Genetika
|
2 x fialová -KS
|
připravuje se informovaný souhlas
|
běžný odběr (zabalit a popsat – genetika)
|
žurnál
|
|
Endokrinolog. ústav
|
3 x fialová – KS
1 x speciál. na moč se žlut. uzávěrem
|
|
běžný odběr krve + moč se natáhne do zkumavky a píst se odtrhne, vše se uloží do ledu
|
|
|
Separované
odběry
|
připravit více červených zkumavek do pytlíku.
|
|
pacient od půlnoci leží, vyholit třísla, sebou zkumavky, štítky, písek, chorobopis
|
|
|
Volný močový
kortizol
|
sputum zkumavka
|
K (dopsat množství)
|
sběr za 24 hod
|
LEM
|
|
Močové
katecholaminy
|
sputum zkumavka
|
K (dopsat množství)
|
předtím 3 dni dieta VMK, sběr za 24 hod, s kyselinou po 1. vymočení.
|
LEM
|
|
- na žádanky i zkumavky psát specifikace (čas, minuty),
- pokaždé posílat hned po odběru,
- na každý zátěžový profil nová žádanka.
|
||||
13.3.2 Odběr kapilární krve
13.3.3 Odběr arteriální krve
13.3.4 Odběr moče
První ranní moč
Druhá ranní moč
Náhodný vzorek moči
Časový sběr moči
Moč na chemické vyšetření a vyšetření močového sedimentu:
|
Diagnostický proužek (reakční zóna)
|
Evivalent při mikroskopickém vyšetření
|
|
Krev (hemoglobin/erytrocyty)
|
Erytrocyty, erytrocytové válce
|
|
Leukocyty
|
Leukocyty, leukocytové válce
|
|
Bílkovina
|
Válce granulární, voskové, hyalinní
|
|
Disitany
|
Bakterie
|
Mikroskopické vyšetření močového sedimentu
Postup při mikroskopickém vyšetření – příprava vzorku moči:
Součásti močového sedimentu a jejich hodnocení
|
Buněčné elementy
|
krevní buňky
|
erytrocyty
|
|
leukocyty
|
||
|
lymfocyty
|
||
|
makrofágy
|
||
|
epitelie
|
renální tubulární buňky
|
|
|
buňky přechodného epitelu
|
||
|
dlaždicové epitelie
|
||
|
nádorové buňky
|
|
|
|
Válce
|
bezbuněčné
|
hyalinní
|
|
granulované
|
||
|
voskové
|
||
|
tukové
|
||
|
buněčné
|
erytrocytové
|
|
|
leukocytové
|
||
|
epitelové
|
||
|
bakteriální
|
||
|
Mikroorganismy
|
|
bakterie
|
|
kvasinky
|
||
|
trichomonády
|
||
|
plísně
|
||
|
Krystaly
|
|
|
Buněčné elementy:
a) Leukocyty
b) Erytrocyty
c) Epitelie
d) Nádorové buňky
e) Válce
g) Krystaly
|
Druh krystalu
|
Typický tvar
|
pH moči
|
Klinický význam
|
||
|
Kyselé
|
Alkalické
|
Proměnlivé
|
|||
|
Močany (uráty)
|
amorfní
|
+
|
- u zdravých jedinců
|
||
|
Kyselina močová
|
různé tvary, "soudky", "rosety"
|
+
|
- u zdravých jedinců
- při chemoterapii
- u dny
|
||
|
Močan amonný
|
kuličky, „trnová jablka“
|
+
|
- u zdravých jedinců
- ve staré moči
|
||
|
Uhličitan vápenatý
|
kuličky uspořádané do tvaru činky
|
+
|
- zdravých jedinců
|
||
|
Fosforečnan amonno-hořečnatý (triple fosfát)
|
tvar „víka od rakve“
|
+
|
- při infekci močových cest
- struvitové konkrementy
|
||
|
Šťavelan vápenatý
|
„obálky“ (dihydrát), „piškoty“ – (monohydrát)
|
+
|
- u zdravých jedinců
- otrava ethylenglykolem
|
||
|
ploché destičky s odlomeným rohem
|
+
|
- poškození glomerulární membrány
|
|||
|
šestiboké hranoly
|
+
|
- cystinurie
|
|||
|
tenké jehličky ve snopečcích nebo v rozetách
|
+
|
- onemocnění jater
- aminoacidurie
|
|||
|
olejovité kuličky
|
+
|
- onemocnění jater
- aminoacidurie
|
|||
h) Lipidy
i) Další nálezy
Kvantitativní vyšetření močového sedimentu podle Hamburgera
Sběr moče za 24 hodin
13.3.5 Odběr stolice
13.3.6 Odběry z horních a dolních cest dýchacích
13.3.7 Odběr žaludečního obsahu
13.4 Nejčastější chyby při krevních odběrech
13.4.1 Chyby při přípravě pacienta
Chyby při přípravě pacienta:
13.4.2 Chyby vedoucí k hemolýze vzorku
13.5 Ukládání infekčního materiálu
13.6 Testovací otázky
14 OP při lokální aplikaci léků
Ošetřovatelský proces je proces, ve kterém sestry poskytují péči pacientům. Ošetřovatelský proces je cyklický a pokračující proces, který může v kterékoli etapě skončit, je-li problém vyřešen. Ošetřovatelský proces si anglicky mluvící často pamatují jako akronym (zkratku) ADPIE: Assessment - hodnocení (potřeb pacienta), Diagnosis - diagnóza (ošetřovatelská diagnóza vyjadřuje výsledek hodnocení problému pacienta za využití standardizované terminologie), Planning - plánování (péče o pacienta), Implementation - realizace (péče), Evaluation - hodnocení, posudek (výsledků implementované péče). V níže prezentované části textu se věnujeme hlavně třetí a čtvrté fázi ošetřovatelského procesu, fázi plánování (ošetřovatelským intervencím) a realizaci. Nedílnou součástí ošetřovatelského procesu je i edukační proces. Podrobnosti ve studijní opoře Základy pedagogiky a edukace v ošetřovatelství -
a v podkapitole
.
14.1 Ošetřovatelský proces při podávání léků per rectum
|
Čípky s celkovým účinkem
|
|
|
Spasmoveralgin supp.
|
mírná bolest v oblasti ledvin, strangurie
|
|
Paralen supp.
|
snižuje tělesnou teplotu
|
|
Syntophyllin supp.
|
rozšiřuje průdušky, zlepšuje dýchání, astma
|
|
Torekan supp.
|
potlačuje zvracení
|
|
Čípky s místním účinkem
|
|
|
Glycerínový supp.
|
vyprázdnění
|
14.1.1 Zavádění čípků
14.1.2 Aplikace mastí do konečníku
14.2 Ošetřovatelský proces při podávání léků kůží
14.3 Ošetřovatelský proces při podávání léků do oka
14.4 Ošetřovatelský proces při podávání léků do ucha
14.5 Ošetřovatelský proces při podávání léků do nosu
14.6 Ošetřovatelský proces při podávání léků vaginálně
Výplach pochvy:
Postup:
14.7 Testovací otázky
15 OP při podávání léků per os
Užívání léků per os je nejčastější forma podávání léků, ústy se podávají léky v pevné a tekuté formě, působí asi po 30. minutách, lék podaný sublinguálně působí za 1 min.
Na oddělení jsou v tzv. příruční lékárně (skříň vhodná k uskladnění léků; zvlášť l. k vnitřnímu použití, vnějšímu použití, injekční l., trezor na opiáty a jiné psychotropní látky) – nemají přístup nepovolané osoby, není v blízkosti topení ani na slunečním světle, je uzamčena (klíče sloužící sestra); některé (podle příb. letáku) - v lednici.
15.1 Ošetřovatelský proces při podávání léků
15.2 Postup při podávání léků per os
15.3 Postup při podání dle skupenství
15.4 Zvláštnosti při podávání léků malým dětem
15.5 Zvláštnosti při podávání některých léků
15.6 Postupy bezpečné praxe při přípravě a podávání léků
Klíčové znalosti a dovednosti sester:
Zásady správného podání léku (5 S)
Správný pacient:
- identifikujte správně pacienta (ověření jména).
Správný lék:
Správná dávka:
Správná doba podání:
Správný způsob podání:
Bezpečné podání léku:
Podávejte léky jen z přesné ordinace:
Poskytněte pacientům informace o užívaných lécích:
Kontrolujte dodané léky z lékárny:
Soustřeďte se před podáváním léků:
Dodržujte předepsaný postup:
15.7 Testovací otázky
16 OP při aplikaci léků do dýchacích cest
Úkoly – cvičení, samostudium
16.1 Inhalace
16.2 Oxygenoterapie
16.3 Hyperbarická kyslíková terapie
16.4 Testovací otázky
17 OP na chirurgickém oddělení
Ošetřovatelský proces u klienta v perioperační péči
17.1 Odborný úvod
17.1.1 Předoperační péče
17.1.2 Dlouhodobá (vzdálena) předoperační příprava 2-3 týdny před operací
17.1.3 Krátkodobá předoperační příprava blízká – 24 h před operací
17.1.4 Bezprostřední předoperační příprava - v den operace, 2 hodiny před operací
17.1.5 Interoperační péče
17.1.6 Pooperační péče
Pooperační komplikace
|
Deficitní vědomosti
|
00126
|
|
Akutní bolest
|
00132
|
|
Riziko vzniku infekce
|
00004
|
|
Zhoršený komfort
|
00214
|
|
Deficit sebepéče při koupání
|
00108
|
|
Deficit sebepéče při stravování
|
00102
|
|
Neefektivní tkáňová perfuze
|
00204
|
17.2 Ošetřovatelský proces
|
Ošetřovatelská diagnóza
|
Kód
|
|
Prodloužení pooperačního režimu
|
0100
|
|
Negativní reakce organizmu na odpojení od ventilátoru
|
00034
|
|
Riziko krvácení
|
00206
|
|
Zhoršená spontánní ventilace
|
00033
|
|
Neefektívní vzorec dýchaní
|
00032
|
|
Snížený srdeční výdej
|
00029
|
|
Riziko renální perfuze
|
00203
|
|
Riziko porušení kožní integrity
|
00047
|
|
Riziko šoku
|
00205
|
|
Riziko aspirace
|
00039
|
|
Riziko pádu
|
00155
|
|
Deficit sebepéče při vyprázdňování
|
00110
|
|
Riziko dysfunkční gastrointestinální motility
|
00197
|
|
Porucha výměny plynů
|
00030
|
|
Strach
|
00148
|
|
Riziko traumatu
|
00038
|
|
Riziko nevyváženého objemu tekutin v organizmu
|
00025
|
|
Riziko stresového syndromu z přemístnění
|
00149
|
|
Akutní zmatenost
|
00128
|
|
Zhoršená pohyblivost na lůžku
|
00089
|
|
Riziko perioperačního poškození
|
00087
|
17.3 Testovací otázky
18 OP při punkci
Punkce je zákrok, který řadíme mezi invazivní metody. Proto tedy vyžaduje speciální přípravu klienta po stránce psychické i fyzické. Musí probíhat za zcela sterilních podmínek, protože je zde velké riziko zanesení infekce do organismu. Výkon by měl provádět odborník - specialista. Je to výkon náročný nejen pro klienta, ale také pro práci lékaře a sestry.
18.1 Definice punkce
18.2 Speciální punkční jehly
18.3 Lumbální punkce
18.4 Sternální punkce
18.5 Punkce břišní – abdominální
18.6 Hrudní punkce
18.7 Testovací otázky
19 OP při endoskopických vyšetření
Definice:
Cíl:
Seznámení pacienta s metodou, která není obvykle nahraditelná jiným (neinvazivním) vyšetřením. Pacient je seznámen s přípravou a průběhem vyšetření a je upozorněn na možnost komplikací.
19.1 Esofagogastroduedenoskopie (EGDS)
Esofagogastroduodenoskopie (EGDS, orální endoskopie, fibroskopie)
Příprava a sledování pacienta:
19.2 Endoskopická retrográdní cholangiopankreatihografie (ERCP)
Endoskopická retrográdní cholangiopankreatikografie (ERCP)
Příprava a sledování pacienta:
19.3 Endoskopická ultrasonografie (EUS)
Endoskopická ultrasonografie (EUS)
Příprava a sledování pacienta:
19.4 Rektoskopie
Rektoskopie
Příprava a sledování pacienta:
19.5 Vyšetření tlustého střeva pomocí flexibilního endoskopu
Vyšetření tlustého střeva pomocí flexibilního endoskopu
Vyšetření tračníku:
Příprava a sledování pacienta:
19.6 Kapslová endoskopie
Kapslová endoskopie
Příprava a sledování pacienta:
19.7 Bronchoskopie
Po výkonu:
19.8 Cystoskopie
19.9 Torakoskopie
19.10 Testovací otázky
20 OP při aplikace infuze
Úkoly – cvičení, samostudium
20.1 Definice infuze
Důvody pro aplikaci infúzí:
20.2 Indikace infuze
20.3 Infuzní roztoky
20.4 Zásady a postup při podávání infuze
20.5 Komplikace při podávání infuze
20.6 Testovací otázky
21 OP při aplikaci transfuze
Krev:
21.1 Funkce krve
21.2 Definice transfuze
21.3 Transportní nádoby pro krev, transfuzní přípravky a krevní deriváty
21.4 Druhy transfuzních přípravků
21.5 Důvody k podávání transfuze
21.6 Druhy transfuzí
21.7 Aplikace transfuze
|
Krevní skupina
|
Reakce s anti A
|
Reakce s anti B
|
|
A
|
+
|
-
|
|
B
|
-
|
+
|
|
AB
|
+
|
+
|
|
|
-
|
-
|
21.8 Postup výkonu
21.9 Potransfuzní reakce
21.10 Dokumentace pacienta
21.11 Dárcovství krve
21.12 Testovací otázky
22 OP u specializovaných ošetřovatelských činností
Úkoly – cvičení, samostudium
22.1 Ošetřovatelský proces u pacienta s periferním žilním katétrem (PŽK)
a) Edukace pacienta
b) Volba místa punkce
c) Výběr kanyly
Pomůcky:
Postup při vlastním výkonu:
Komplikace při zavádění PŽK:
Komplikace v průběhu zavedení PŽK:
22.2 Ošetřovatelský proces u pacienta s cetrálním žilním katétrem (CŽK)
Indikace pro zavedení CŽK:
Relativní kontraindikace:
Přístupy pro zavedení:
Pomůcky pro zavedení:
Péče o pacienta při zavedení CŽK:
Při krváceni z místa vpichu sterilní krytí mulovými čtverci, pravidelná kontrola místa vpichu (při větším krváceni lokální hemostatikum pro zastavení krvácení).
Ošetřovatelská péče po kanylaci:
Komplikace spojené se zavedením:
Pomůcky pro převazování CŽK:
Postup při převazování CŽK:
Převazy provádíme:
Komplikace spojené s převazem:
Indikace pro zrušení CŽK:
Postup při vyjmutí CŽK:
Dokumentace:
22.3 Ošetřovatelský proces u pacienta s implantovaným podkožním žilním katétrem (portem)
Cíl port systému:
Indikace:
Kontraindikace:
Zavedení a odstranění port systému:
Místo implantace vlastního portu (komůrky):
Ošetřovatelský postup při implantaci a extrakci:
Zavedení:
Odstranění:
Ošetřovatelský postup při aplikaci léčiv a odběru krve z port systému:
Pomůcky:
Zásady:
Technika vpichu Huberovy jehly:
Ošetřovatelský postup při dlouhodobé aplikaci léčiva:
Ošetřovatelský postup při jednorázové aplikaci léčiva:
Ošetřovatelský postup při odběru krve:
Komplikace:
Komplikace spojené s používáním port systému:
Technické komplikace systému:
Infekční komplikace:
Neinfekční reakce tkáně v místě vpichu jehly do portu:
22.4 Ošetřovatelský proces u pacienta s arteriovenózní fistulí (AVF)
Nejčastější lokalizace AV zkratu:
U pacientů s nevhodným žilním systémem:
Indikace pro vytvoření AVF:
Edukace pacienta:
Komplikace cévního přístupu:
22.5 Ošetřovatelský proces u pacienta s nasogastrickou sondou (NGS)
Důvody k zavedení NGS sondy:
Indikace:
Pomůcky:
Pracovní postup při zavádění sondy:
Zavedení NGS u pacienta v bezvědomí:
Postup při odstranění NGS:
postup:
Ošetřovatelská péče o NGS:
Nejčastější komplikace:
22.6 Ošetřovatelský proces u pacienta s perkutánní gastrostomií (PEG)
a) Příprava a sledování pacienta
Pracovní postup při zavádění PEG – zajišťuje lékař:
Aplikace výživy a léků do PEG:
Ošetření pacienta s PEG:
Nejčastější komplikace:
22.7 Ošetřovatelský proces u pacienta s výplachem žaludku
Ošetřovatelský postup při výplachu žaludku
Není vhodné překračovat doporučené objemy, neboť větší množství naráz aplikované tekutiny může kontraproduktivně akcelerovat pasáž žaludečního obsahu do duodena.
22.8 Ošetřovatelský proces u pacienta při zajištění toalety dýchacích cest
Pomůcky:
Vlastní výkon:
Vlastní výkon:
d) odsávání z dolních cest dýchacích (DCD) otevřeným způsobem
Odsávání z dolních cest dýchacích (DCD) uzavřeným způsobem (Trach care):
22.9 Ošetřovatelský proces u pacienta s tracheostomií
Pomůcky k zavedení perkutánní dilatační tracheostomie:
Příprava pomůcek k výkonu:
Příprava pacienta:
Příprava týmu provádějícího výkon:
Postup výkonu:
22.10 Ošetřovatelský proces u pacienta s urostomií
22.11 Testovací otázky
23 Fyziologický porod
Literatura:
23.1 Odborný úvod
23.1.1 Definice porodní asistentky
23.1.2 Charakteristika porodních dob
23.2 Ošetřovatelský proces
|
Ošetřovatelská diagnóza
|
Kód
|
|
Porušené vyprazdňování moči
|
00016
|
|
Snaha o lepší průběh porodu
|
00208
|
|
Retence moči
|
00023
|
|
Deficitní vědomosti
|
00126
|
|
Riziko šoku
|
00205
|
|
Akutní bolest
|
00132
|
|
Riziko vzniku infekce
|
00004
|
|
Zhoršený komfort
|
00214
|
|
Úzkost
|
00146
|
|
Neefektivní kojení
|
00104
|
|
Efektivní kojeni
|
00106
|
|
Neefektivní vzorec dýchaní
|
00032
|
|
Riziko krvácení
|
00206
|